میاستنی گراویس
پاسخ ایمونولوژیک علیه یک یا چند پروتئین از منطقه واسطهای عصبی– عضلانی
زهرا سادات حشمتی
دانشجوی کارشناسی رشته ژنتیک
Zahra–heshmati@yahoo.com
میاستنی همپای اماس در حال پیشرفت و شیوع است
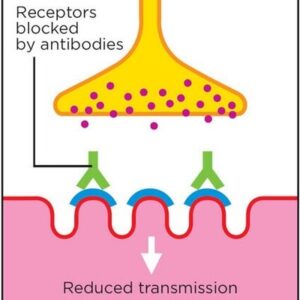
میاستنی یک بیماری خودایمنی[1] است که طی آن آنتیبادیهای ضد گیرندههایی که مسئولیت پایداری و انقباض عضلات را برعهده دارند، ساخته میشوند، به همین علت بیمار در اوایل روز علائم خاصی ندارد اما بهتدریج که فعالیت ماهیچهها آغاز میشود علائم بروز پیدا میکنند. درواقع بدن شخص بیمار درحالیکه هیچ بیماری وارد بدن نشده علیه خودش رفتار میکند.
علت:
1) مادهای که وظیفه انتقال پیام از عصب به عضله را در بدن بر عهده دارد “استیل کولین” نام دارد. در بیشتر مبتلایان به این بیماری، موادی به نام آنتیبادی ساخته شده و گیرندههای استیل کولین روی سطح عضله را مسدود کرده، تغییر داده یا تخریب میکنند. در نتیجه استیل کولین نمیتواند به گیرنده متصل شده و عضله توانایی کمتری برای انقباض دارد. دلیل اینکه چرا سیستم ایمنی بدن شروع به ساخت آنتیبادیهای غیرطبیعی علیه گیرندههای عضله میکند، ناشناخته است. این آنتیبادیها در بخشهای مختلفی از سیستم ایمنی که شامل مغز استخوان، خون، غدد لنفاوی و غده تیموس میباشد، ساخته میشوند. هرچند تصور میشود تیموس منبع اصلی آنتیبادیهای غیرطبیعی باشد.
2) استیل کولین موجود است، اما گیرندهاش وجود ندارد مانند دیابت نوع دو
3) فعالیت پروتئینهای ایمنی بر ضد گیرنده استیل کولین در سیناپس عصبی عضلانی
نشانهها:
1) ضعف ماهیچهای که در فعالیت افزایش و با استراحت کاهش مییاید.
2) اختلال در کنترل چشم و حرکت پلکها و حالت چهره و جویدن و صحبت کردن و قورت دادن و ماهیچههای تنفسی و ماهیچههای بخشهای زیرین بدن
3) اختلال ماهیچههای ارادی
4) در بیشتر موارد اولین علامت بیماری، ضعف ماهیچههای چشم است که موجب دوبینی یا دیپلوپی و افتادگی پلک یا وپتوز شده و در موارد دیگر اشکال در بلع یا صحبت کردن اولین نشانهی ظهور این بیماری است.
عضلات درگیر در این بیماری شامل:
- عضلات چشم: دوبینی و افتادگی پلک
- عضلات دست و پاها: ناتوانی در بالا رفتن از پلهها و مسواک زدن و از این قبیل کارها
- عضلات تنفسی: بهزحمت نفس کشیدن
- عضلات صورت و گردن و گلو: اختلال در تکلم و بلع غذا و جویدن.
- عضلات حنجره: که باعث اختلال در صدا یا دیسفونی شده و خطر خفگی و آسپیراسیون را در بیمار افزایش میدهد.
شدت و ضعف این بیماری در بیماران مختلف متفاوت است و دامنه آن از یک نقطه تا بخش عمدهای از ماهیچه را در بر میگیرد. در بیماریهای بافت همبند مانند آرتریت روماتولوئید و لوپوس، شیوع این بیماری بیشتر است و حالت بحرانی یا کریز این بیماری باعث فلج اندام میشود.
بحران میاستنی یا کریز میاستنی:
یک حالت خطرناک است که عضلات تنفسی بهشدت درگیرند و بیمار نیاز به دستگاه تنفسی برای نفس کشیدن دارد. اگرچه این بیماری میتواند در بیش از یک عضو از اعضای یک خانواده اتفاق افتد ولی یک بیماری ارثی نیست.
افتادگی پلک، اختلالات حرکتی چشمی، ضعف اندامها و خستگی از جمله بارزترین علائم ابتلا به این بیماری هستند. گاهی با یک بیماری دیگر نظیر دیابت، اماس و دیابت همراه میشود.
این بیماری زمانی میتواند خطرناک باشد که در نوع جنرال[2] آن، به علت درگیر شدن عضلات تنفسی فرد دچار خفگی شود، در این صورت بایستی دستگاه تنفس به او متصل شود و در آیسییو بستری شود.
سیر بیماری در افراد گوناگون متفاوت است و یک زمینه قوی ژنتیکی دارد که البته عوامل محیطی هم بیتأثیر نیستند؛ بهعنوان مثال استرس، جراحی، یا عفونت میتواند بیماری را شعلهور سازد. افراد با علائمی نظیر دوبینی، خستگی، ضعف عضلات و اختلال در بلع و تودماغی حرف زدن به پزشک مراجعه میکنند. تستهای مختلفی از بیمار گرفته میشود تا نظر قطعی درباره ابتلا به بیماری داده شود. میاستنی هرچه زودتر تشخیص داده شود پیشگیری[3] از پیشرفت آن بهمراتب کاراتر است.
شیوع این بیماری در دهه سوم یا چهارم زندگی است و در هر سنی میتواند پیشرفت کند ولی معمولاً در خانمهای زیر 40 سال و در آقایان بالای 60 سال بیشتر دیده میشود و همچنین شیوع آن در خانمها 3 برابر آقایان است و در نوجوانان نیز شایع است.
آزمایشها و مراحل لازم برای تشخیص بیماری میاستنی
- آزمایش خون: میتواند آنتیبادی غیرطبیعی را شناسایی کرده و در بیشتر موارد تشخیص را تأیید میکند.
- نوار عصب و عضله: ممکن است در مواردی که تشخیص واضح نباشد، موردنیاز باشد.
- تست تنسیلون (ادروفونیوم): دارویی به اسم تنسیلون به بیمار تزریق میشود؛ دارو بهطور موقت باعث برگرداندن قدرت عضلانی میشود. پاسخ مثبت به دارو، تشخیص را تأیید میکند.
- سیتیاسکن: تصویربرداری از قسمت فوقانی سینه برای بررسی اندازه و شکل غده تیموس ممکن است انجام شود.
- تستهای تنفسی: در افرادی که ضعف عضلات سینه دارند، انجام میشود
همچنین معاینات بدنی نیز میتواند به تشخیص کمک کند که این معاینات شامل 30 ثانیه نگاه کردن به بالا و اطراف. 60 ثانیه نگاه کردن به پاها در حالت درازکش به پشت. 60 ثانیه کشیدن دستها به سمت جلو، 10 بار خم کردن زانوها، برداشتن 30 قدم برروی پاشنه و نوک هر دو پا. 5 بار نشست و برخاست و دراز کشیدن بهطور کامل است.
معالجه:
1: دارودرمانی
داروهای مهارکننده کولین استراز بهعنوان اولین اقدام درمانی در نظر گرفته میشوند. این داروها از کارافتادگی استیل کولین را هنگامی که از انتهای عصب آزاد میشود، به تأخیر میاندازند، بنابراین استیل کولین بیشتری برای گیرندههای عضله در دسترس است که در نتیجه آن قدرت عضلات بهبود مییابد. این داروها هنگامی که بیماری خفیف است و سطح آنتیبادی پایین میباشد، بهتر کار میکنند. معمولاً بیشترین داروی آنتی کولین استراز تجویزشده، مستینون (پیریدوستیگمین) نام دارد. نئوستیگمین هم از همین گروه دارویی است.
- درمان با کورتیکواستروئیدها (پردنیزولون): مداوا با داروهای استروئیدی از قبیل قرصهای پردنیزولون اغلب در درمان میاستنی گراو استفاده میشود. استروئیدها سیستم ایمنی را متوقف کرده و از ساخته شدن آنتیبادیهای غیرطبیعی جلوگیری میکنند. دوز کم، اغلب یک روز در میان، معمولاً برای افرادی که نشانههای چشمی دارند، کافی میباشد، در غیر این صورت ممکن است دوزهای بالاتر برای جلوگیری از علائم موردنیاز باشند. ممکن است چندین ماه برای تحت کنترل درآوردن علائم زمان لازم باشد. بهمحض اینکه بهبودی حاصل شد، معمولاً مقدار کورتون بهتدریج کاهش یافته تا پایینترین مقدار دارو که برای پیشگیری از علائم موردنیاز است، تعیین شود. در بعضی از افراد، مقدار داروی استروئید موردنیاز برای کنترل بیماری، ممکن است نسبتاً زیاد بوده و منجر به تأثیرات جانبی شود.
- داروهای سرکوبکننده سیستم ایمنی: از جمله آزاتیوپرین، سلسپت، ساندیمون و سیکلوفسفامید جهت سرکوبی سیستم ایمنی و جلوگیری از فعالیت آنتیبادیهای خودی به کار میروند.
2: پلاسمافرز (تعویض پلاسما):
پلاسما بخشی از خون است که حاوی آنتیبادی است. در پلاسمافرز، آنتیبادیهای مسئول بیماری از پلاسما جدا شده و پلاسمای بدون آنتیبادی جایگزین میشود. این روش بهطور موقت از شدت علائم بیماری میکاهد و معمولاً برای کنترل حملات شدید بیماری در افراد بستریشده استفاده میگردد.
3: درمان جراحی:
در مواردی که علت ایجادکننده بیماری، تومور تیموس باشد با عمل جراحی تومور یا کل غده تیموس برداشته میشود که به این عمل تیمکتومی میگویند. همچنین در بعضی بیماران که علیرغم مصرف دارو دچار حملات مکرر بیماری میشوند، بکار میرود.
عوارض داروهای مصرفی برای مبتلایان میاستنی:
- افدرین هیدروکلرید:
- سرگیجه، توهم، هیپرتانسیون، دیسریتمی، تهوع، استفراغ، احتباس ادراری، پریاپیسم
- مستینون:
- اعصاب مرکزی: سردرد (با مصرف مقادیر زیاد)، تشنج
- قلبیـ عروقی: كمی فشارخون (نادر)
- پوست: بثورات پوستی، تعریق بیشازحد
- چشم: میوز
– دستگاه گوارش: كرامپهای شكمی، تهوع، استفراغ، اسهال، ترشح بیشازحد بزاق
– سایر عوارض: اسپاسم نایژهای و افزایش ترشحات و تنگی نایژه، ضعف، كرامپهای عضلانی
توجه: در صورت بروز حساسیت مفرط، سردرد، تشنج، اشكال در تنفس، بثورات پوستی، یا فلج، باید مصرف دارو قطع شود.
- آزارام:
- گلودرد، تب و ضعف، از عوارض شایع این دارو هستند، همچنین خونریزی غیرطبیعی و کبودی نشانه کم شدن پلاکت خون است.
- کورتون:
- پوکی استخوان، چاقی و تورم. کورتونها اغلب موجب دفع پتاسیم و جذب سدیم میشوند. مصرف نمک سدیم در این بیماران میتواند موجب تورم شدید شود. رژیم غذایی چنین فردی باید در حد امکان بدون نمک طعام باشد.
- مشکلات چشمی: مصرف طولانی کورتون احتمال ابتلا به آب مروارید و گلوکوم (آبسیاه) را نیز زیاد میکند.
- اختلال حافظه: مطالعات جدید نشان داده است با مصرف کورتون فعالیتهای مربوط به حافظه درازمدت مانند استعداد یادگیری، یادآوری سریع و یادآوری با تأخیر کاهش مییابد. بیشتر این فعالیتها در طول 10 روز بعد از قطع دارو به حالت اول برمیگردد. اگرچه زمان بیشتری بهطول میانجامد تا یادآوری سریع به حالت عادی برگردد.
- قرمزی پوست
توجه: مصرف طولانیمدت داروهایی که سیستم ایمنی را ضعیف میکنند مانند داروهای کورتونی باعث بروز قارچ پا میشود.
عوامل تشدیدکننده بیماری:
- خستگی
- استرس
- بیماري تبدار
- گرماي زیاد
- بعضي آنتیبیوتیکها
- بعضي داروهای کنترل فشارخون مانند بتابلوکرها (مثل آنتولول، ایندرال و سوتالول) و بلوک کنندههای کانال کلسیم) مثل وراپامیل، نیفدیپین و دیلتیازم)
خستگی یکی از مهمترین عوامل تشدیدکننده است و برای از بین بردن آن باید موارد زیر انجام گیرد:
- به مقدار کافی استراحت کنید.
- صرفهجویی در انرژی بدن کنید.
- چشمانتان را استراحت دهید.
- در طول روز، چندین بار چشمانتان را ببندید و دراز بکشید.
- با پزشک متخصص مغز و اعصابتان همکاری کنید.
- غذاهای سالم مصرف کنید.
در بعضی موارد با جراحی غده تیموس بیماری بهبود مییابد، اما این نظر قطعی نیست و گاهی جراحی تأثیر چندانی نمیگذارد.
تیموس و ارتباط آن با میاستنی:
تیموس در پشت استخوان جناغ و جلوی نای قرار دارد. در محل بلوغ لنفوسیتهای نوع T کمک به تولید آنتیبادی[4] لنفوسیتهای نوع B میکند[5]. بیشترین فعالیت تیموس در دوران کودکی و نوزادی است که بهصورت تحلیلی جلو رفته و کوچک میشود. آنتیبادیهایی که تولید میشوند به گیرندهی استیل کولین متصل میشوند و گیرنده روی عضله تخریب شده و مانع از این میشوند که استیل کولین[6] به گیرنده خود متصل شود، در نتیجه پیام عصبی منتقل نمیشود و اختلال در انقباض عضله رخ داده که باعث ضعف عضلانی میشود.
با انجام سیتیاسکن پزشک پی میبرد که آیا تیموس شخص بیمار احتیاج به جراحی دارد یا خیر؟ درواقع متوجه میشود تیموس بزرگتر شده یا طبیعی است. تیموس بهطور طبیعی در بزرگسالی نباید ترشحاتی داشته باشد که در این بیماری تیموس بهطور غیرطبیعی ترشح دارد و برای همین بدن با آن مقابله میکند. تایکتومی یا همان جراحی تیموس پس از تشخیص انجام میشود که با دفترچه بیمه حدود دو میلیون هزینه دربر خواهد داشت. طبق گفته پزشکان فقط یکسوم افراد با جراحی به وضعیت مطلوب خواهند رسید.
نوع بیماری میاستنی بهصورت نوسانی است و حالت ثابتی نخواهد داشت. برای درک بهتر به مطلبی که در ادامه بیان میشود، توجه فرمایید:
“دبیر کنگره میوپاتیها و بیماریهای محل اتصال عضله با اشاره به اینکه بیماری میاستنی اگر بهموقع تشخیص و درمان نشود میتواند کشنده باشد، گفت: شیوع این بیماری در زنان سه برابر مردان است. دکتر نفیسی[7] در آستانه برگزاری کنگره میوپاتیها و بیماریهای محل اتصال عصب- عضله با اشاره به بیماری اعصاب و عضله (نوروموسکولار) اظهار داشت: بیماریهای مربوط به این حوزه مهمترین آنها بیماریهای التهابی عضلانی همچون پلیمیوزیت و میاستنی است که خوشبختانه ایران جایگاه بسیار خوبی در تشخیص و درمان آن دارد.
وی افزود: یکی از شایعترین بیماریهای عضلانی میاستنی بوده که شیوع آن از هر ده هزار نفر یک نفر بوده، البته در ایران آمار دقیقی در این زمینه نداریم.
دبیر کنگره میوپاتیها و بیماریهای محل اتصال عصب- عضله ادامه داد: بیماری میاستنی اگر بهموقع تشخیص داده نشود میتواند برای فرد مبتلا کشنده باشد، لذا باید به علائم و نشانههای ابتلا به این بیماری همچون افتادگی پلک، دوبینی، اشکال در تکلم و بلع و همچنین خستگیپذیری عضلانی توجه داشت.
نفیسی اضافه کرد علائم این بیماری ابتدا خفیف بوده و اگر تشخیص و درمان بهموقع انجام نشود، عضلات تنفسی را درگیر کرده و مشکلات زیادی برای بیماری ایجاد میکند. همچنین این بیماری بیشتر در سنین 20 تا 45 سالگی رخ میدهد.
عوامل خارجی مانند شوک و هیجانات و فشار عصبی، گرمای شدید و تحرکات پیدرپی از عوامل تشدید این بیماری هستند.
برای تشخیص علائم ظاهری در کودکان و نوزادان میتوان به عدم توانایی مکیدن و خوردن شیر برای نوزادان، نداشتن توانایی برای نگهداشتن گردن و دیر راه افتادن در کودکان هم اشاره کرد.
گرفتگی عضلات و درد در هنگام گرفتگی، در افراد مبتلا به میاستنی بیشتر از افراد عادی است اما برای درمان آن با مراجعه به پزشک باید دارو مصرف شود زیرا داروی متوکاربامول برای گرفتگی عضلات مصرف میشود اما برای مبتلایان میاستنی این قرص خطرناک است زیرا باعث شل شدن عضلات میشود.
آیا میاستنی گراویس به فرزندم منتقل میشود؟
زنانی که میاستینی گراویس خودایمنی اکتسابی دارند آن را به فرزندان خود منتقل نمیکنند. تنها زنانی احتمال انتقال میاستنی گراویس را به فرزندان خود دارند که بیماری آنها از نوع مادرزادی (تشخیص داده شده در بدو تولد) باشد، نوع کمیابی از میاستینی گراویس که در زمان کودکی تشخیص داده میشود.
میاستنی گراویس نوزادی، موقت و گذرا میباشد و علائم در عرض 2 تا 3 ماه بعد از تولد ناپدید میشود.
میاستینی گراویس چه تأثیری بر روی توانایی بارداری خواهد داشت؟
در حدود یکسوم از زنان در سهماههی اول بارداری شاهد افزایش شدت بیماریشان خواهند بود. بهطورکلی نشانههای میاستینی با احتمال خستگی عمومی است که تمایل به استراحت (دراز کشیدن) را در سهماهه دوم و سوم افزایش میدهد. در تجربههای بدست آمده اختلال در خواب در مبتلایان به میاستینی گراویس دیده شده است. با پیشرفت حاملگی، تنفس در تمامی خانمهای باردار ممکن است به خطر بیفتد. درمانهای مرسوم برای آپنه (CPAP) حاملگی را دچار مشکل نمیکنند.
References:
- S.Ferrero, Esposito, M. Biamonti, et al.Myasthenia gravis during pregnancyExpert Rev Neurother, 8 (2008), pp. 979-988
- W.Qi, D. Wang, J.T. Liu, et al.Management of pregnancy with myasthenia gravis: 7 cases reportZhonghua Fu Chan KeZaZhi, 47 (2012), pp. 241-244
- Randomised Trial of Plasma exchange, intravenous immunoglobulin and combined treatments in GuillainBarre Syndrome. Plasma exchange/Sandoglobulin Guillain-Barre Syndrome Trial Group.1997;349:225–30. [PubMed]
- Alahgholi-Hajibehzad M, Kasapoglu P, Jafari R, Rezaei N.The role of T regulatory cells in immunopathogenesis of myasthenia gravis: implications for therapeutics. Expert Rev Clin Immunol (2015) 11:859–70.10.1586/1744666X.2015.1047345[PubMed] [Cross Ref]
- Luo J, Lindstrom J.AChR-specific immunosuppressive therapy of myasthenia gravis. Biochem Pharmacol (2015) 97:609–19.10.1016/j.bcp.2015.07.011 [PubMed][Cross Ref]
- Gilhus NE.Myasthenia gravis. N Engl J Med (2016) 375:2570–81.10.1056/NEJMra1602678 [PubMed][Cross Ref]
- Maggi L, Baggi F, Mantegazza R.Orphan drugs to treat myasthenia gravis. Expert Opin Orphan Drugs (2013) 1:373–84.10.1517/21678707.2013.779920[Cross Ref]
- Motomura M, Higuchi O.Progress of myasthenia gravis: discovery of Lrp4 antibodies. ClinNeurol 2012; 52:1303–1305. [PubMed]
[1]1 دفاع بیش از حد بدن شخص بیمار از خودش و در عین حال ضعف بیمار در برابر بیماری های عفونی و غیره
[2] جنرال همان منتشر است، یعنی درگیری کل اعضای بدن با بیماری
[3] بیماری قابل پیشگیری نیست که مثل سرماخوردگی مراقب کنیم تا مبتلا نشویم اما میشود از پیشرفت آن پیشگیری کرد
[4] آنتیبادی برای مبارزه با آنتیژنهایی که وارد بدن میشوند و سبب عفونت هستند، تولید میشود.
[5] لنفوسیت نوعی سلول خونی است.
[6] انتقالدهنده عصبی که از پایانه عصبی آزاد میشود.
[7] دکتر شهریار نفیسی، فوق تخصص بیماریهای عصب و عضله، دانشیار دانشگاه علوم پزشکی تهران
سندرم هایپرتروفی عضلانی Muscle Hypertrophy Syndrome
برای دانلود پی دی اف برروی لینک زیر کلیک کنید
ورود / ثبت نام

