انواع مطالعه در پژوهشهای علوم پزشکی (5)
تألیف:
دکتر احمد مردانی
مرکز تحقیقات سازمان انتقال خون، مؤسسه عالی آموزشی و پژوهشی طب انتقال خون
مطالعه مداخلهای
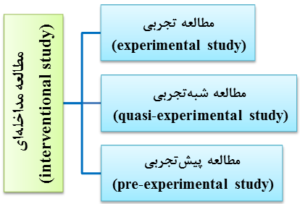
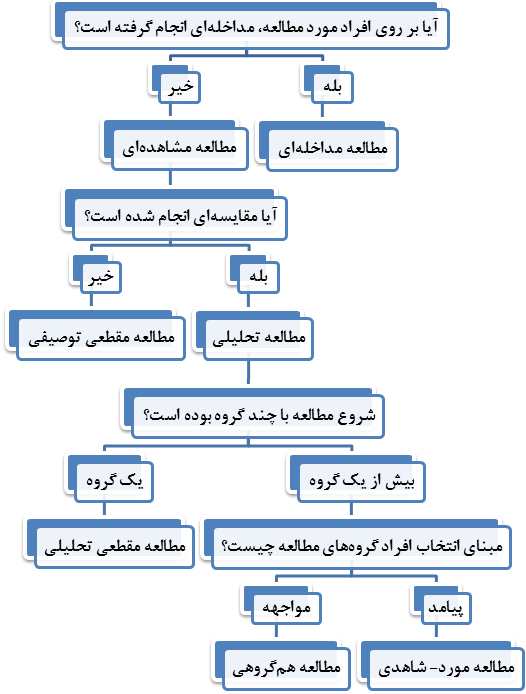
برای بررسی ارتباط میان متغیر مستقل و متغیر وابسته، دو روش عمده شامل روش مشاهدهای و روش مداخلهای وجود دارد. در روش مشاهدهای، هیچگونه دخالت و یا دستکاری (manipulation) در کار طبیعت انجام نمیگیرد و تغییر در ارتباط متغیرها، بدون دخالت پژوهشگر مطالعه میشود. این در حالی است که در روش مداخلهای، محقق عمداً دخالت میکند و با ایجاد تغییر در متغیر مستقل، اثر آن را بر متغیر وابسته بررسی میکند. انواع مطالعه مداخلهای عبارتند از (شکل 9-1):
1- مطالعه تجربی (experimental study)
2- مطالعه شبهتجربی (quasi-experimental study)
3- مطالعه پیشتجربی (pre-experimental study)
شکل 9-1: انواع مطالعه مداخلهای (interventional study)
مطالعه تجربی
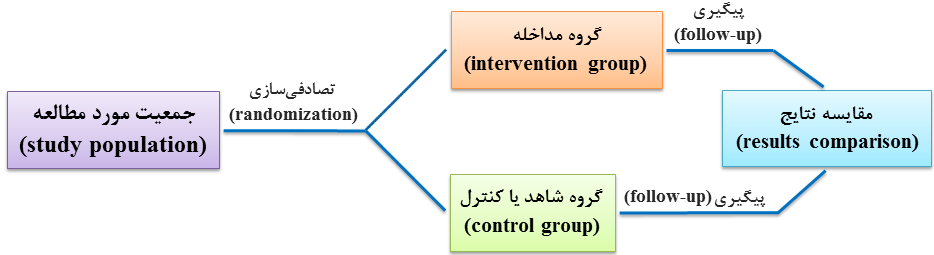
در مطالعه تجربی، اعضای مورد مطالعه انتخابی به صورت تصادفی حداقل به دو گروه مجزا یعنی یک گروه تحت تأثیر مداخله و یا تجربه به نام گروه مداخله (intervention group) و یک گروه به عنوان شاهد یا کنترل (control group) و یا گروه مقایسه تقسیم میشوند و نتایج با مقایسه پیامد دو گروه مشخص میگردد (شکل 10-1). به عبارت دیگر، محقق به بررسی تأثیر مداخله بر گروهی از اعضای مورد مطالعه از طریق مقایسه با گروه شاهد میپردازد.
شکل 10-1: نمای طرحواره یا شماتیک (schematic diagram) از مطالعه تجربی (experimental study)
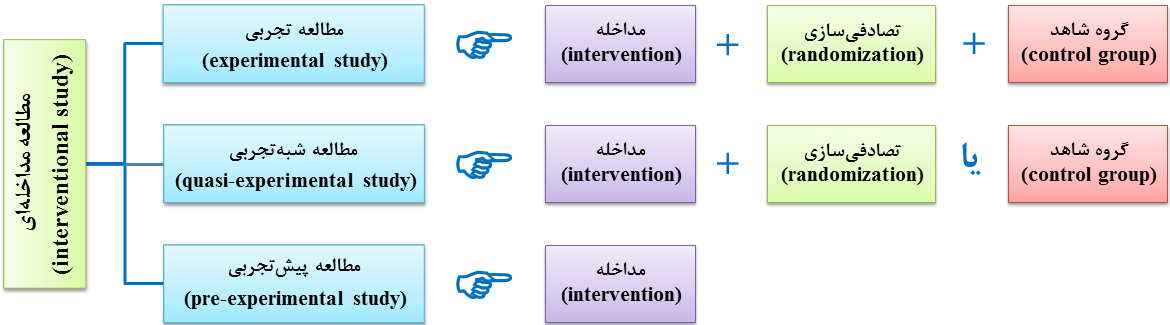
انجام مداخله، وجود گروه شاهد همزمان و انتخاب و تقسیم تصادفی نمونهها یا تصادفیسازی (randomization)، مهمترین ویژگیهای مطالعه تجربی هستند. در صورتی که گروه شاهد وجود نداشته باشد و یا انتخاب و تقسیم نمونهها تصادفی نباشد (نبود یکی از دو ویژگی مذکور)، مطالعه را شبهتجربی گویند. اگر مطالعهای از ویژگیهای سهگانه مطالعه تجربی یعنی مداخله، تصادفیسازی و وجود گروه شاهد، فقط مداخله را داشته باشد، مطالعه پیشتجربی نام دارد (شکل 11-1). لازم به ذکر است که منظور از مداخله در روششناسی (methodology)، تنها تخصیص مواجهه به عنوان بخشی از طرح مطالعه است و نه روش تهاجمی که در فرآیندهای بالینی مطرح است.
شکل 11-1: شباهتها و تفاوتهای انواع مطالعه مداخلهای (interventional study)
تصادفیسازی یا تخصیص تصادفی (random allocation) یعنی احتمال حضور هر یک از اعضای مورد مطالعه در هر یک از گروهها مشخص، مساوی و غیرقابل پیشبینی باشد. سادهترین روش تصادفیسازی، استفاده از سکه (شیر یا خط) و یا جدول اعداد تصادفی (random numbers table) است. برای تصادفیسازی میتوان از روشهای پیشرفتهتر مانند روش تصادفیسازی طبقهبندیشده (stratified randomization) و یا روش تصادفیسازی بلوکی (block randomization) نیز استفاده کرد. محقق زمانی از روش تصادفیسازی بلوکی استفاده میکند که بخواهد تعداد افراد در گروههای درمانی، در هر زمان، تقریباً یکسان باشند و با استفاده از روش تصادفیسازی طبقهبندیشده میکوشد تا توزیع متغیرهای مرتبط با پیامد را در گروههای مورد مطالعه یکسانسازی نماید. توجه داشته باشید که اگر خود بیماران تصمیم بگیرند که با کدام روش درمان شوند، امکان رخداد سوگرایی خودانتخابی (self-selection bias) وجود خواهد داشت.
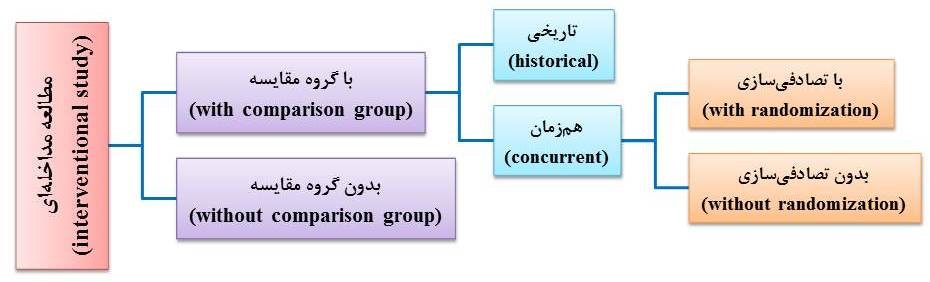
اگر در مطالعه تجربی، گروه شاهد یا کنترل وجود نداشته باشد و فقط گروه مداخله در مطالعه شرکت نماید، محقق نمیتواند اطمینان یابد که اثرهای مشاهدهشده ناشی از مداخله انجام شده است و یا عوامل دیگری از جمله بهبود و یا وخامت خودبهخودی رخ داده است. نقص دیگر نبود گروه شاهد این است که گاهی پژوهشگر برای افزایش امکان موفقیت روش درمانی جدید، ناخودآگاه بیمارانی را که بیماری خفیفتری دارند، انتخاب مینماید (سوگرایی انتخاب) و یا اثربخشی درمان جدید را بزرگتر میبیند و شکست آن را نادیده میگیرد {سوگرایی مشاهدهگر (observer bias)}. توجه داشته باشید که نمیتوان نتیجه درمان بیماران با روش جدید (گروه مداخله) را با نتیجه بیمارانی که قبلاً با روش قدیمی درمان شدند (به عنوان گروه شاهد تاریخی)، مقایسه کرد؛ چرا که نبود گروه شاهد (بیماران جدید دریافتکننده درمان قدیمی) منجر به سوگرایی انتخاب و سوگرایی مشاهدهگر میشود. انواع مطالعه مداخلهای بر حسب داشتن و یا نداشتن گروه شاهد و یا گروه مقایسه در شکل 12-1 نشان داده شده است.
شکل 12-1: انواع مطالعه مداخلهای (interventional study) بر حسب داشتن و یا نداشتن گروه شاهد (control group) و یا گروه مقایسه (comparison group)
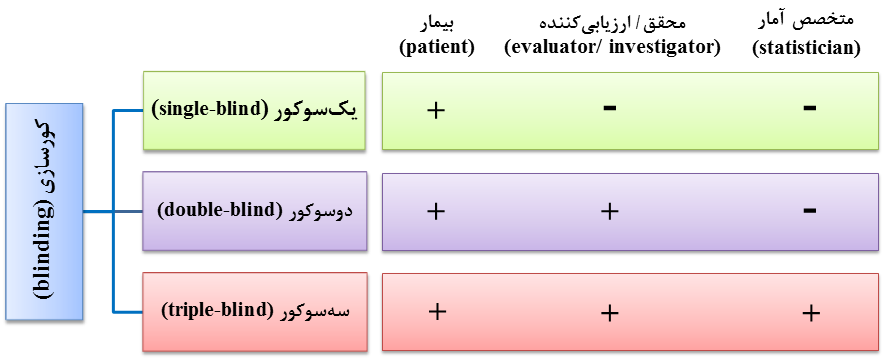
در طراحی مطالعه تجربی، بایستی اعضای گروهها از نوع مداخله بیاطلاع باشند؛ در غیر این صورت، آگاهی از اینکه در کدام گروه (مداخله و یا شاهد) قرار میگیرند، ممکن است در پاسخدهی فرد تأثیرگذار باشد و به سوگرایی منجر شود. مطالعهای که در آن فرد شرکتکننده (هم بیمار و هم شاهد) از نوع مداخله بیاطلاع باشد، یکسو کور (single-blind) نامیده میشود. از طرفی، فردی که پیگیری بیماران و بررسی پیامدها {ارزیابیکننده (evaluator)} را انجام میدهد و یا محقق نیز نباید از نوع مداخله آگاهی داشته باشد. اطلاع از نوع مداخله در برداشت وی از رخداد پیامد به ویژه در موارد مرزی و یا تصمیمگیری درباره خروج بیمار از مطالعه مثلاً به دلیل رخداد عارضه میتواند مؤثر باشد. به مطالعهای که در آن هم شرکتکننده و هم ارزیابیکننده و یا محقق از نوع مداخله بیاطلاع هستند، دوسو کور (double-blind) میگویند. مشاهده وجود اختلاف بین نتایج مقایسه گروهها توسط شخص آمارگر و یا مشاور آماری طرح میتواند بر نتیجه مطالعه تأثیر بگذارد؛ بنابراین، بهتر است فرد آمارگر طرح پژوهشی هم از نوع مداخله بیاطلاع باشد. به چنین مطالعهای که علاوه بر شرکتکننده و ارزیابیکننـده و یا محقق، آمـارگر نیز از نوع مداخـله بیاطلاع است، مطالعه سهسو کور (triple-blind) میگویند (شکل 13-1). لازم به ذکر است که گاهی کورسازی (blinding) و یا پوشیدهسازی (masking) در عمل امکانپذیر نیست. به عنوان مثال، در مطالعهای که اثر درمانی یک روش جراحی را با درمان دارویی مقایسه میکند، بهسختی میتوان شرکتکننده و ارزیابیکننده و یا محقق را از نوع مداخله بیاطلاع نگاه داشت؛ اگرچه این کار در مورد فرد آمارگر شدنی است.
شکل 13-1: انواع کورسازی (blinding) و یا پوشیدهسازی (masking) در مطالعه مداخلهای (interventional study)
بررسی عوامل علیتی و یا عوامل خطر بیماریها و همچنین بررسی اثربخشی و کارایی خدمات بهداشتی و درمانی، مهمترین کاربردهای مطالعههای تجربی هستند. مطالعه تجربی از این نظر که برای تعیین نتیجه نیازمند پیگیری اعضای مورد مطالعه است (آیندهنگر)، شبیه مطالعه همگروهی (کوهورت) است؛ اما در مطالعه کوهورت برخلاف مطالعه تجربی، هیچگونه دخالتی در متغیر مستقل انجام نمیگیرد. از مزایای مطالعه تجربی این است که برخلاف مطالعه مشاهدهای، پژوهشگر میتواند از پیش تأثیر تمامی عوامل مخدوشکننده را به ویژه از طریق تصادفیسازی، کنترل نماید. نیاز به هزینه بالا و زمانی طولانی، داشتن تعارض با اصول اخلاقی در برخی موارد و از دست دادن نمونهها و یا عدم همکاری اعضای مورد مطالعه، از معایب مطالعه تجربی هستند.
به طور کلی، مراحل مطالعه تجربی عبارتند از:
1- تعریف مداخله
2- انتخاب تصادفی اعضای مورد مطالعه و تصادفیسازی گروهها
انتخاب اعضای مورد مطالعه باید بر اساس ملاکهای ورود به مطالعه (inclusion criteria) و خروج از مطالعه (exclusion criteria) و به صورت تصادفی انجام گیرد؛ بنابراین، پژوهشگر نخست باید آن ملاکها را با دقت مشخص و تعیین نماید. اگر حذف افرادی با ویژگیهای خاص از مطالعه انجام نشود و یا به عبارت دیگر، ملاکهای خروج از مطالعه اجرایی نگردد، امکان رخداد سوگرایی در مطالعه وجود دارد. توجه داشته باشید که هرچه ملاکهای خروج از مطالعه بیشتر باشد، عملاً اعضای مورد مطالعه ویژهتری انتخاب میشوند که تعمیمپذیری نتایج حاصله و در نتیجه روایی برونی (external validity) مطالعه را کاهش میدهد. این در حالی است که اجرای بهتر ملاکهای خروج از مطالعه منجر به کاهش سوگرایی و در نتیجه افزایش روایی درونی (internal validity) مطالعه میشود. لازم به ذکر است که روایی درونی بر روایی بیرونی تقدم دارد.
روش تعیین اندازه یا حجم نمونه در مطالعههای تجربی شبیه مطالعههای همگروهی است. اگرچه حجم نمونه در مطالعههای تجربی از اهمیت و حساسیت بیشتری برخوردار است، پژوهشگر به دلیل محدودیت بودجه و ملاحظههای اخلاقی مجبور است مطالعه را با کمترین تعداد نمونه به انجام برساند.
3- انجام مداخله
4- پیگیری و تعیین پیامد
5- تجزیه و تحلیل دادههای پیگیری (پیامد)
اگر گروههای مورد مطالعه (گروه مداخله و گروه شاهد) مستقل از یکدیگر باشند (بدون انجام همسانسازی)، برای تجزیه و تحلیل پیامدهای کمّی از آزمون مقایسه میانگینها یا آزمون تی (t-test) و برای پیامدهای کیفی از آزمون مجذور کای (chi-squar) میتوان استفاده کرد. درصورتیکه همسانسازی انجام شده باشد، از آزمون مقایسه میانگینهای جورشده یا آزمون تی جفتی (paired t-test) برای پیامدهای کمّی و از آزمون مکنمار (McNemar,s test) برای تجزیه و تحلیل پیامدهای کیفی استفاده میشود.
6- تجزیه و تحلیل و تفسیر نتایج
نکته 1: در برخی منابع، به مطالعه تجربی، مطالعه تجربی واقعی (true-experimental) نیز اطلاق میشود.
نکته 2: مطالعه تجربی، قویترین مطالعه برای اثبات رابطه علیتی و بهترین آزمون رابطه علت و معلولی است. با این وجود، در بیشتر مطالعههای همهگیرشناختی یا اپیدمیولوژیک (epidemiologic)، این روابط را با استفاده از مطالعههای مشاهدهای بررسی میکنند که علت، محدودیتهای مطالعههای تجربی به ویژه ملاحظههای اخلاقی است.
نکته 3: بزرگترین مشکل در انجام مطالعههای تجربی، ملاحظههای اخلاقی است. این ملاحظهها ممکن است مطالعههایی با ویژگیهای آماری و علمی مطلوب را محدود نماید.
نکته 4: تصادفیسازی، مهمترین رکن مطالعه تجربی است که آن را از مطالعه مشاهدهای متمایز میکند.
نکته 5: در برخی منابع، ملاکهایی که موجب خروج نمونه از ادامه مطالعه میشود را ملاکهای ترک مطالعه میگویند.
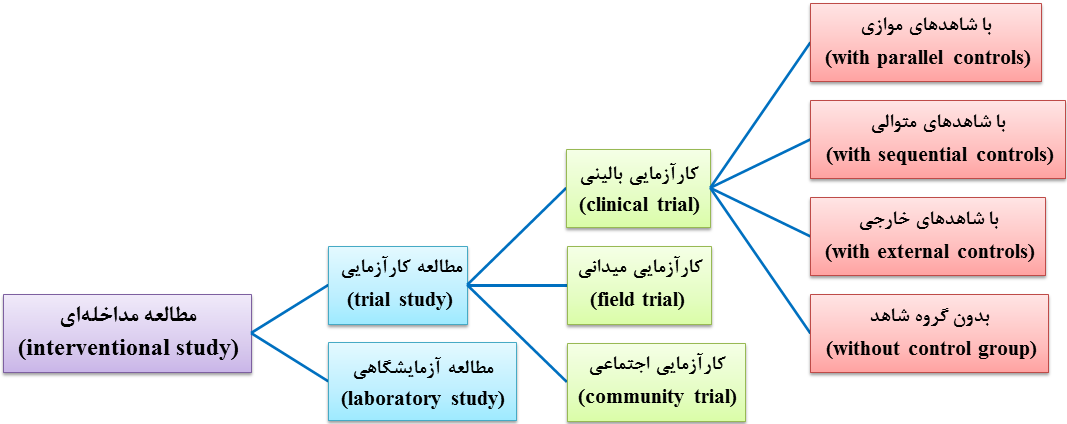
به طور کلی، انواع مطالعه مداخلهای (تجربی، شبهتجربی و یا پیشتجربی) به دو دسته طبقهبندی میشود که عبارتند از (شکل 14-1):
1- مطالعه آزمایشگاهی (laboratory study)
این نوع مطالعه بر روی حیوانات آزمایشگاهی، ارگانیسمهای میکروبی و مواد انجام میگیرد.
2- مطالعه کارآزمایی (trial study)
این مطالعه بر روی انسان انجام میشود. مطالعه کارآزمایی بر مبنای اعضای مورد مطالعه انواعی دارد که عبارتند از (شکل 14-1):
الف- کارآزمایی بالینی (clinical trial)
در این مطالعه، افراد بیمار اعضای مورد مطالعه هستند.
ب- کارآزمایی میدانی و یا محلی و یا در عرصه (field trial)
این مطالعه بر روی افراد سالم (فاقد بیماری و در معرض ابتلا) انجام میشود. هدف این مطالعهها، پیشگیری از رخداد بیماریها است. به عبارت دیگر، این نوع کارآزماییها با جنبه پیشگیری انجام میشوند. کارآزماییهای میدانی نیاز به منابع مالی و انسانی زیاد دارند.
ج- کارآزمایی اجتماعی و یا در جامعه (community trial)
در کارآزمایی اجتماعی، اعضای مورد مطالعه بهجای فرد، گروههای جمعیتی و یا جمعیتها و جوامع هستند. بهعبارت دیگر، در این کارآزمایی، مداخله بر تمامی افراد یک جامعه انجام میشود. این نوع مطالعه برای بررسی بیماریهایی با منشأ شرایط اجتماعی بسیار مناسب است. از محدودیتهای کارآزمایی اجتماعی این است که تخصیص تصادفی یا تصادفیسازی جوامع عملی نیست. به عنوان مثال میتوان به “بررسی تأثیر افزودن فلوئور به آب بر سلامت دهان و دندان” اشاره کرد.
نکته: در برخی منابع، مطالعه آزمایشگاهی نیز جزو مطالعه کارآزمایی با عنوان کارآزمایی آزمایشگاهی (laboratory trial) طبقهبندی میشود.
شکل 14-1: طبقهبندی انواع مطالعه مداخلهای (interventional study)
کارآزمایی بالینی
در کارآزمایی بالینی، مداخله ممکن است بررسی روشهای درمانی گوناگون مانند دارو و جراحی و یا روشهای مختلف تشخیص بیماریها و یا پیشگیری از ابتلا به بیماریها مانند مایهکوبی یا واکسیناسیون (vaccination) و آموزش باشد. اکثر کارآزماییهای بالینی برای بررسی و ارزیابی سلامت و کارایی داروها و روشهای جدید درمانی انجام میگیرند. این نوع از مطالعههای مداخلهای مراحل گوناگونی دارد که عبارتند از:
– مرحله اول و یا مرحله پیشبالینی (preclinical)
این مرحله در آزمایشگاه و معمولاً بر روی حیوانات آزمایشگاهی انجام میشود و هدف، کسب اطلاعاتی درباره فارماکولوژی داروها و تعیین سمیت آنها به منظور آمادهسازی برای بررسیهای انسانی است.
– مرحله دوم و یا مرحله بالینی (clinical)
این مرحله از مطالعه بر روی انسان انجام میگیرد و خود به چهار فاز تقسیم میشود. اهداف فازهای چهارگانه این مرحله شامل ارزیابی سلامت دارو و تحمل بیمار و بررسی اثربخشی و عوارض احتمالی دارو است.
کارآزماییهای بالینی بایستی توسط افراد واجد صلاحیت علمی انجام شود. ازآنجاییکه این نوع مطالعهها بر روی انسان انجام میگیرند، بایستی هر آنچه بیمار باید درباره طرح پژوهشی بداند، اطلاعرسانی شود و از تمامی بیماران رضایت آگاهانه مکتوب (written informed consent) اخذ گردد. لازم به ذکر است که فقط در مواردی میتوان برای گروه شاهد از دارونما یا پلاسبو (placebo)، البته پس از کسب مجوز تجویز، استفاده کرد که هنوز درمان مؤثری برای بیماری مورد نظر وجود نداشته باشد. در مواردی که درمان مؤثری وجود دارد، داروی جدید را بهجای دارونما با داروی قبلی مقایسه میکنیم.
نکته: دارونما یا پلاسبو، دارویی است که هیچ ماده مؤثری در آن وجود ندارد و معمولاً وقتی استفاده میشود که پزشک عمداً میخواهد چنین وانمود کند که در حال تجویز دارویی مؤثر بر بیماری است، ولی در واقع چنین نیست. از دارونما معمولاً در پژوهشهای پزشکی استفاده میشود و از جنس ویتامینها، شکر و مواد بدون ضرر هستند.
به طور کلی، انواع کارآزمایی بالینی به دو شکل قابل انجام است که عبارتند از:
1- طرح موازی (parallel design)
در این طرح، افراد به طور تصادفی در یکی از گروههای مداخله و یا شاهد تقسیمبندی میشوند و تا پایان مطالعه در همین گروهها باقی میمانند و نتایج حاصله از مقایسه گروهها، تجزیه و تحلیل میشود (شکل 10-1).
2- طرح پیدرپی (successive design) و یا متوالی (sequential)
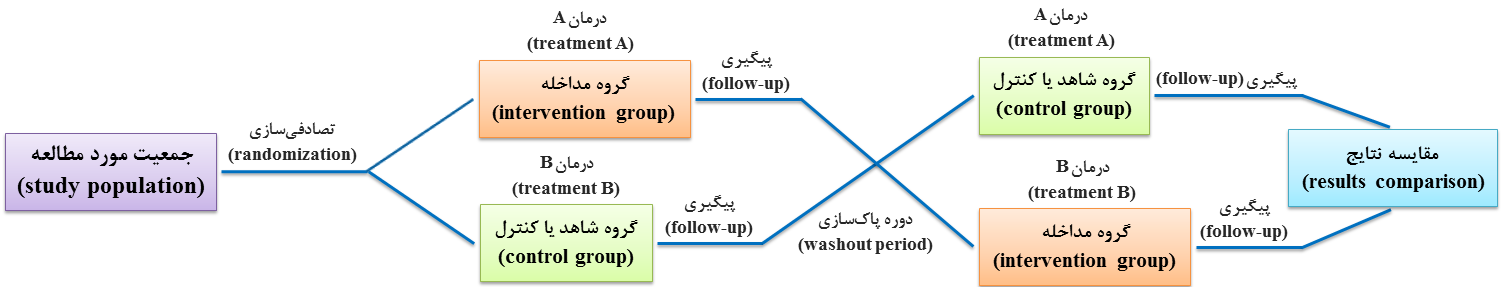
در طرح پیدرپی، هر یک از اعضای مورد مطالعه در هر یک از گروههای دوگانه مداخله و کنترل، از بیش از یک روش درمانی استفاده میکنند. این طرح به اَشکال مختلفی قابل اجراست که معروفترین شکل اجرایی، طرح ضربدری یا متقاطع (crossover design) نام دارد (شکل 15-1).
طرح متقاطع دارای دو مرحله است؛ در مرحله اول، گروه الف از درمان A و گروه ب از درمان B استفاده میکند. پس از پیگیری و بررسی پیامدها، جای گروهها با هم عوض میشود. در فاصله این دو مرحله، یک دوره بدون مداخله درمانی وجود دارد تا اثر درمانی مرحله اول از بین برود که به آن دوره پاکسازی (washout period) میگویند. مدت زمان این دوره بایستی بیش از طولانیترین مدت زمان تأثیر مداخله (دارو) باشد. از مزایای طرح ضربدری این است که هر فرد شاهد خود محسوب میشود که منجر به کاهش قابل توجه حجم نمونه و همچنین ضمانت مقایسهپذیری گروهها میگردد.
شکل 15-1: نمای طرحواره یا شماتیک (schematic diagram) از طرح متقاطع (crossover design) در کارآزمایی بالینی (clinical trial)
یکی دیگر از اَشکال اجرایی طرح پیدرپی، طرح قبلوبعد (before-after design) نام دارد. در این طرح نیز همانند طرح ضربدری، هر فرد شاهد خود محسوب میشود. ابتدا متغیر وابسته در هر دو گروه اندازهگیری و سپس مداخله در تمامی اعضای مورد مطالعه انجام میگیرد. در ادامه، مجدداً متغیر وابسته اندازهگیری میگردد و مقدار متغیر وابسته پیش و پس از مداخله مقایسه میشود. به عبارت دیگر، دادههای جمعآوریشده قبل و بعد از مداخله با یکدیگر مقایسه میشوند.
از آنجایی که طرحهای ضربدری و قبلوبعد دارای گروه شاهد واقعی نیستند، پژوهشگر نمیتواند با قاطعیت اثر مشاهدهشده را به مداخله نسبت دهد و ممکن است عوامل دیگری نیز دخیل باشند. به این نوع از مطالعهها، مطالعه شبهتجربی گفته میشود. “بررسی تأثیر یک برنامه آموزشی بر وضعیت آگاهیهای کارگران در زمینه بهداشت پوست”، مثالی از مطالعه شبهتجربی است.
در طبقهبندی دیگری، کارآزماییهای بالینی را بر حسب داشتن و یا نداشتن گروه شاهد و نوع شاهد به چهار نوع تقسیمبندی میکنند که عبارتند از (شکلهای 14-1 و 16-1):
1- کارآزمایی بالینی با شاهدهای موازی (parallel controls)
وجود گروه شاهد موازی و یا مستقل، امکان مقایسه دقیق نتایج و انتساب قاطع اثر مشاهدهشده به مداخله و یا دستکاری انجامشده را فراهم مینماید. این روش برحسب انجام و یا عدم انجام تصادفیسازی در تقسیم نمونهها، به دو نوع کارآزمایی شاهددار تصادفیسازیشده (RCT) و کارآزمایی شاهـــــــــــــددار تصادفیسازینشده (non-randomized controlled trial) طبقهبندی میشود.
2- کارآزمایی بالینی با شاهدهای متوالی (sequential controls)
این مطالعه همان روشهای اجرایی متقاطع و قبلوبعد هستند که قبلاً آنها را معرفی کردیم.
3- کارآزمایی بالینی با شاهدهای خارجی (external controls)
در این مطالعه، شاهدها خارج از حیطه مطالعه هستند و نتایج با نتایج مطالعه محقق دیگر و یا با شواهد تاریخی (historical controls) مقایسه میشوند.
4- کارآزمایی بالینی بدون گروه شاهد
در این نوع مطالعه، نتایج حاصله با نتایج روشهای استاندارد و یا یک شاخص مشخصی مقایسه میشوند.
شکل 16-1: انواع کارآزمایی بالینی (clinical trial) بر حسب داشتن و یا نداشتن گروه شاهد و نوع شاهد
نکته 1: کارآزمایی بالینی شاهددار تصادفیسازیشده (RCT) بهعنوان معیار طلایی (gold standard) برای آزمون اثربخشی (efficacy) و سلامت (satety) داروها پذیرفته شده است.
نکته 2: اگر محققی به دلایلی نتواند بیماران را به صورت تصادفی به گروههای مورد مطالعه (مداخله و شاهد) تقسیم کند (عدم تصادفیسازی)، به این نوع مطالعه، کارآزمایی شاهددار تصادفیسازینشده گویند.
با توجه به اهمیت کارآزماییهای بالینی به ویژه از نظر لزوم رعایت اخلاق در پژوهش، بایستی بعد از طراحی و قبل از اجرا آنها را ثبت کرد. از سال 2004 سازمان بهداشت جهانی (WHO) از تمامی محققین درخواست کرده است که کارآزماییهای بالینی بایستی در وبگاه www.controlledtrails.com و یا www.clinicaltrails.gov ثبت شوند. در ایران، پژوهشگران میتوانند کارآزماییهای بالینی خود را در مرکز بینالمللی ثبت کارآزماییهای بالینی ایران به نشانی www.IRCT.ir ثبت نمایند.
نکته: کارآزمایی بالینی، مطالعه همگروهی، مطالعه مورد- شاهدی، مطالعه مقطعی، مطالعه مجموعه موارد و مطالعه گزارش مورد، ترتیب انواع مطالعه بر اساس اعتبار نتایج حاصله است.
با اتمام فصل و آشنایی اجمالی با انواع مطالعه میتوان با چند پرسش، نوع مطالعه را در اسرع وقت تعیین نمود و با استفاده از الگوریتمی نوع مطالعه را تشخیص داد (شکل 17-1).
شکل 17-1: الگوریتم تعیین نوع مطالعه (study type)
انواع مطالعه در پژوهشهای علوم پزشکی (3)
انواع مطالعه در پژوهشهای علوم پزشکی (1)
رویکرد پایین به بالا به تضمین کیفیت
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام