ناهنجاریهای آزمایشگاهی در کودکان مبتلا به بیماری کروناویروس جدید ۲۰۱۹
دکتر حسین وزینی،استادیار دانشگاه آزاد همدان
بیماری کروناویروس جدید ۲۰۱۹ (COVID-19) که باعث بیماری سیستمیک و اختلال در سیستم تنفس میشود، در حال گسترش پاندمیک در سراسر جهان است. سازمان بهداشت جهانی تا ۶ مارس ۲۰۲۰، تعداد موارد ابتلای تأییدشده به این بیماری را در سراسر جهان بیش از ۹۸۰۰۰ نفر و تعداد مرگ ناشی از آن را ۳۳۸۰ مورد اعلام کرده است (۱). با این وجود تعداد موارد COVID-19 گزارششده در کودکان و نوجوانان، محدود بوده است (۲).
در گزارشی از ۴۴۶۷۲ مورد تأییدشده آزمایشگاهی در چین، تنها 2/1% از این تعداد سن کمتر یا مساوی ۱۹ سال داشتند (۳)، اگرچه علت این مسئله ناشناخته باقی مانده است، اما چنین الگوی اپیدمیولوژیکی در شیوع سندرم تنفسی حاد (SARS) و سندرم تنفسی خاورمیانه (MERS) نیز مشاهده شده بود (۶-۴)، بهعلاوه، مشابه MERS و SARS در مقایسه با بزرگسالان، علائم خفیفتر و میزان بستری شدن کمتری در کودکان گزارش شده است (۲، ۴-۶).
با این وجود بیماری شدید در 2/5% موارد کودکان نیز مشاهده و مورتالیتی در کودکان و نوجوانان نیز گزارش شده است (۲). تا به امروز دادههای محدودی در ارتباط با کودکان در مقالات در دسترس قرار گرفته است، بهعلاوه بیشتر مطالعات بر روی این گروه از بیماران به زبان چینی منتشر شده که باعث تداوم کمبود اطلاعات در جامعه سلامت کودکان میشود.
تشخیص اتیولوژیکی COVID-19 شامل واکنش زنجیرهای پلیمراز رونویسی معکوس در زمان واقعی (rRT-PCR) میشود که امکان شناسایی مستقیم RNA ویروسی در سوابهای نازوفارنژیال و اوروفارنژیال را فراهم میکند. این نکته حائز اهمیت است که نه rRT-PCR کمّی میتواند دادههایی در مورد شدت بیماری فراهم کند و نه همبستگی مشخصی بین بار ویروسی و فنوتایپ بالینی افراد یافته شده است. اگرچه پزشکی آزمایشگاهی خدماتی بیش از تشخیص اتیولوژیکی و نظارت بر بیماری ارائه میکند و ممکن است دیدگاههای راهگشایی در مورد سنجش شدت بیماری، ارزیابی پروگنوز و پایش درمان فراهم آورد (۷)، بهعلاوه، دادههای آزمایشگاهی ممکن است نکاتی را در مورد فیزیوپاتولوژی زمینهای و پاسخ ایمونولوژیک بدن روشن سازند. در این مقاله، هدف ما انجام مروری مختصر بر روی ناهنجاریهای آزمایشگاهی در کودکان و نوجوانان مبتلا به COVID-19 است.
ما در پایگاههای PubMed (MEDLINE)، CNKI (سازمان ملی اطلاعات چین)، WanFang و شبکه ژورنال پزشکی چین، گزارشهای موردی یا گزارشهای سلسله موردی پیرامون دادههای آزمایشگاهی در کودکان و نوجوانان (سنین ۱۹≥ -۰ سال) علامتدار یا بیعلامت مبتلا به COVID-19 تأییدشده را جستجو کردیم. هیچگونه محدودیت زبانی وجود نداشت. عبارتهای مورد جستجو شامل این واژههای کلیدی میشدند: coronavirus، COVID-19، SARS-CoV-2، pediatrics، neonates، infants، children و adolscents.
مقالات بر اساس عنوان، چکیده و متن کامل از لحاظ وجود دادههای آزمایشگاهی اطفال بررسی شدند. مقالات نوشته به زبان چینی توسط یک متخصص مراقبت سلامتی که به هر دو زبان انگلیسی و چینی تسلط داشت، بررسی گردید. پس از شناسایی دادههایی که به توصیف دادههای آزمایشگاهی در کودکان بیمار پرداخته بودند، مقالات به زبان انگلیسی ترجمه شدند تا امکان جمعآوری دادهها فراهم گردد. اگر در مقالهای دادههای آزمایشگاهی مرتبط به کودکان و بزرگسالان گزارش شده بود، در صورت امکان بازیابی دادههای مربوط به کودکان، آن مقاله مورد استفاده قرار گرفته است. برای شناسایی مطالعات بیشتر، رفرنسهای همه مقالات مورد استفاده نیز جستجو شدند.
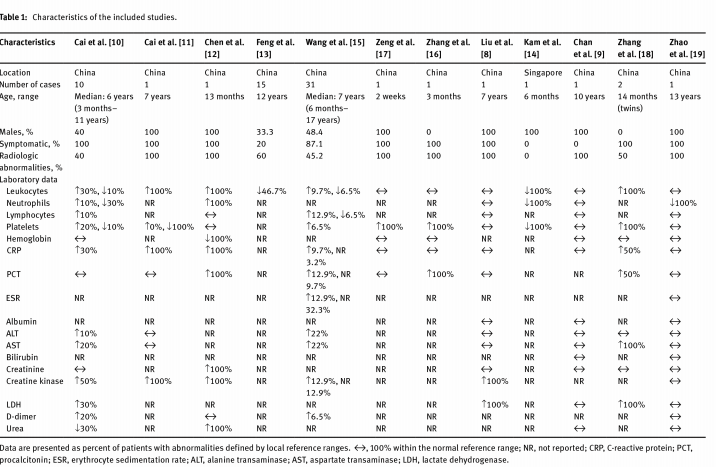
۱۱۸۹ مقاله در مرحله جستجو شناسایی شدند که از آن بین ۱۱۸۰ مقاله پس از بررسی، به علت فقدان دادههای مرتبط کنار گذاشته شد. دو مقاله اطلاعات مربوط به بیماران بزرگسال را گزارش کرده بودند اما در این میان یک مورد کودک نیز بود (۹، ۸). یک مقاله دیگر نیز با جستجو در فهرست رفرنسها بهدست آمد. به همین ترتیب در کل، ۱۲ مقاله با اندازه نمونه ۶۶= n بیمار کودک در نظر گرفته شد (۱۹-۸). سن بیماران در بازه۲ هفته تا ۱۷ سال قرار داشت. افراد مونث 54/5% موارد را تشکیل میدادند. در 72/7% موارد، علائم بیماری وجود داشت، ضمن اینکه ناهنجاریهای رادیولوژیک در 53/0% موارد مشاهده شد. خلاصهای از یافتهها، در جدول ۱ نشان داده شده است.
اختلال ثابتی در اندکسهای لکوسیتی مشاهده نشد. شمارش نرمال لکوسیتی در 69/6% موارد مشاهده گردید، 15.2% دارای شمارش افزایشیافته و 15/2% دیگر دارای شمارش کاهشیافته در مقایسه با بازههای مرجع تعریفشده محلی بودند. اکثریت بیماران دارای شمارش نوتروفیلی نرمال بودند، 4/6% بالای بازه نرمال و 6/0% پایینتر از بازه نرمال بودند، در مقابل، در یک پژوهش مروری بر روی دادههای آزمایشگاهی بزرگسالان اشاره شده بود که افزایش شمارش لکوسیت و نوتروفیل در بیمارانی که بیماری COVID-19 در آنها پروسه نامطلوبی دارد، معمول است (۲۰). در مطالعه Cai و همکاران (۱۰) اطلاعات بسیار کمی در خصوص موارد شدید ابتلای کودکان وجود داشت، در دادههای ۱۰ کودک بیمار علامتدار از سه موردی که تغییراتی در شمارش لکوسیتی یا نوتروفیلی داشتند تنها در یک مورد تغییرات رادیولوژیک نشاندهنده پنومونی هم وجود داشت.
تنها 3/0% (۲= n) نوزادان دچار لنفوپنی بودند. هر دوی این موارد از مطالعه Wang و همکاران (۱۵) بودند که فقط بیمارانی با بیماری خفیف، متوسط یا بدون علامت را دربر میگرفت. فقدان لنفوپنی قابلتوجه تا حدودی میتواند محدود بودن تعداد موارد شدید COVID-19 در کودکان را توضیح دهد. Yang و همکاران (۲۱) گزارش دادهاند كه 80% از بيماران بالغ مبتلا به COVID-19 شدید، دچار لنفوپني بودند، در حالي كه Chen و همكاران (۲۲) گزارش كردند كه تنها 25% از بیماران مبتلا به COVID-19 خفیف دچار لنفوپنی هستند كه نشان میدهد لنفوپنی ممکن است با شدت عفونت همبستگی داشته باشد. در SARS و MERS، لنفوپنی به دلیل ترکیبی از آسیب سیتوپلاسمی القاشده توسط ذرات ویروسی و آپوپتوز، یک ویژگی غالب بیماری بود. با این وجود، در كودكان بسیار كوچك، لنفوپنی به دلیل نابالغ بودن نسبی سیستم ایمنی و تفاوت در پاسخ ایمنی آنها در مقایسه با بزرگسالان ممکن است رخ ندهد.
در مقایسه COVID-19 و SARS، اختلافات معنیداری در ارتباط با تغییرات در اندکسهای لکوسیتی مشاهده میشود. در خلاصهای از 80 مورد تأییدشدهی آزمایشگاهی SARS در کودکان، لکوپنی در 47%، نوتروپنی در 52% و لنفوپنی در 46% مشاهده شد. ناهمخوانی در انحرافات لکوسیتی، بین تغییرات بیثبات و ناسازگار در COVID-19 و تغییرات پایدارتر در SARS، نشاندهنده تفاوت اساسی در پاسخ ایمونولوژیک در کودکان به هر ویروس است.
مارکرهای التهابی از جمله پروتئین واکنشگر C (CRP) و پروکلسیتونین (PCT) به ترتیب در 13/6% و 10/6% از موارد افزایش یافته بودند. در مطالعهی Cai و همکاران (۱۰)، دو نفر از چهار بیمار با ناهنجاریهای رادیولوژیک دارای CRP افزایشیافته بودند و در بیمار سوم CRP ا و mg/L ۱ کمتر از cut-off اختصاصی تست بود. در بزرگسالان، افزایش CRP و PCT در موارد پیشرفت نامطلوب بیماری مشاهده شده است (۲۰). در یک متاآنالیز از بزرگسالان مبتلا به COVID-19 ، مشاهده شد که PCT با افزایش تقریباً 5 (یا 4/76) برابری ریسک عفونت شدید همراه است (۲۷). در کودکان مبتلا به عفونتهای ویروسی دستگاه تنفسی تحتانی در بخش مراقبتهای ویژه (ICU)، افزایش PCT بهشدت دلالت بر همراهی عفونت باكتریایی دارد، اگرچه در موارد ارائهشده در این مقاله چنین موردی مشاهده نشده است (۲۸).
تنها یک گزارش موردی، یک مورد کاملاً مشخص COVID-19 شدید را در یک کودک یک ساله ارائه داده است که سابقه 6 روز استفراغ و اسهال داشته و به دنبال آن دچار پنومونی با پیشرفت بسیار سریع شده است (۱۲). اگرچه هیچگونه ناهنجاری لکوسیتی عمده دیده نشد، اما شمارش پایین سلولهای کشنده طبیعی (NK) و مقدار بالای CRP در طول مدتزمان بستری مشاهده شد. نویسندگان پیشنهاد کردند که اندکسهای لکوسیتی در این مورد با توجه به سن کم بیمار با بزرگسالان مبتلا به بیماری شدید، متفاوت است. جالب است که اینترلوکین 6 (IL-6) در روزهای ۵-۱ بستری بهطور قابلتوجهی بالا رفته و روند آن از CRP پیروی کرده است. گزارش شده است كه IL-6 در سایر عفونتهای ویروسی دستگاه تنفسی در كودكان نیز افزایش مییابد و سطوح بالای IL-6 با افزایش مورتالیتی در كودكان زیر ۵ سال با پنومونی شدید که نیازمند ونتیلاسیون مکانیكی هستند، همراه است (۳۰، ۲۹). برای ارزیابی ناهنجاریهای آزمایشگاهی و شاخصهای احتمالی پروگنوز در کودکان مبتلا به موارد شدید COVID-19 به گزارشهای موردی بیشتری نیاز است.
یافتههای ما با برخی محدودیتها روبرو بودند. همه دادهها از طریق گزارشهای موردی و گزارشهای موردی متوالی بهدست آمده است. پارامترهای آزمایشگاهی موردنظر بهطور مداوم گزارش نشدهاند. تنها 10 گزارش با تعداد كمی از بیماران و بدون وجود موردی خارج از آسیای شرقی، بررسی شد. علاوه بر این، روشهای آزمایشگاهی و مقادیر مرجع ممکن است بین مراکز متفاوت بوده و همیشه به روشنی تعریف نشده باشند. نکته مهم این است که قابل مقایسه نبودن دادهها، مانع مقایسه مقادیر آزمایشگاهی بین کودکان علامتدار و بدون علامت یا آنالیز بر اساس شدت بیماری شد. در هفتهها و ماههای آینده باید تلاشها روی این موضوع متمرکز شود.
بهطور خلاصه و برخلاف بزرگسالان، هنوز الگوی ثابتی از تغییرات آزمایشگاهی در کودکان مبتلا به COVID-19 تأییدشده، مشاهده نشده است. تغییرات آزمایشگاهی گزارششده در کودکان مبتلا به SARS با مشاهدات اولیه در موارد COVID-19 مطابقت ندارد. ما به پزشكان توصيه ميكنيم كه شمارش لنفوسيتی و CRP را بهعنوان نشانههای عفونت شديد پایش كنند؛ در حالي كه PCT را بهعنوان همراهی عفونت باكتريايي در نظر داشته باشند. IL-6 باید بهعنوان یک شاخص بالقوه پروگنوستیک در COVID-19 شدید مورد بررسی قرار گیرد.
برگردان از:
Laboratory abnormalities in children with novel
coronavirus disease 2019
Clin Chem Lab Med 2020; aop
مارکرهای آزمایشگاهی COVID-19 خفیف و شدید
گایدلاینهای موقت IFCC در مورد پایش بیوشیمیایی و هماتولوژیکال بیماران COVID-19
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام