دکتر شاهین اسعدی (دکتری تخصصی ژنتیک پزشکی)
کلیاتی از سندرم کمبود پروپیوملانوکورتین (POMCD)
سندرم POMCD یک اختلال ژنتیکی است که باعث چاقی شدید شده و در سنین اولیه رشد شروع میشود. علاوه بر چاقی، افراد مبتلا به این بیماری سطوح پایینی از هورمون آدرنوکورتیکوتروپیک (ACTH) را دارند و دارای موهای قرمز رنگ و پوست رنگپریده هستند.
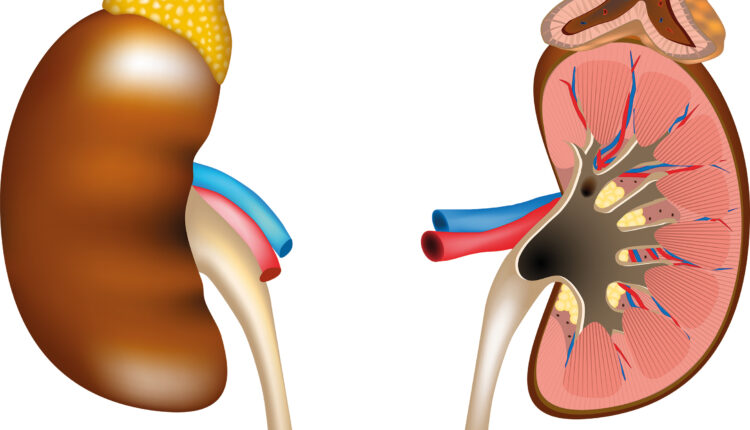
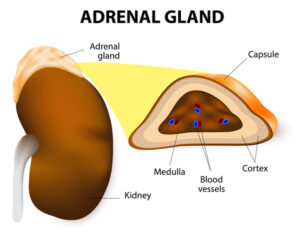
شکل 1: شماتیکی از ساختار غده آدرنال
علائم و نشانههای بالینی سندرم کمبود پروپیوملانوکورتین (POMCD)
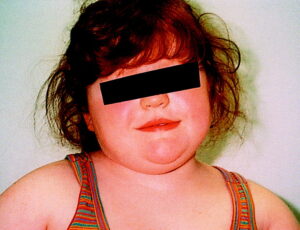
نوزادان آسیبدیده معمولاً در هنگام تولد وزن طبیعی دارند، اما آنها بهطور مداوم گرسنه هستند که منجر به تغذیه بیش از حد (هایپرفاژی) در این نوزادان میشود. این نوزادان به طور پیوسته افزایش وزن پیدا میکنند و از سن 1 سالگی به بعد به شدت چاق میشوند. افراد مبتلا به سندرم POMCD دچار گرسنگی و چاقی بیش از حد میشوند. هنوز مشخص نیست که آیا این افراد مستعد ابتلا به بیماریهای مرتبط با وزن مانند بیماریهای قلبی عروقی یا دیابت نوع 2 هستند یا خیر.
شکل 2: تصویر کودک مبتلا به سندرم POMCD همراه با چاقی مربوطه
سطوح پایین هورمون ACTH منجر به بیماریی به نام نارسایی آدرنال میشود و زمانی رخ میدهد که غدد فوق کلیوی هورمونهای کافی تولید نکنند. نارساییهای قلبی عروقی اغلب در دورههای پایین قند خون (هایپوگلیسمی) در افرادی که دارای سندرم POMCD هستند، میتواند منجر به تشنج، افزایش میزان بالای مواد سمّی به نام بیلیروبین در خون (هایپربیلیروبینمی)، کاهش توانایی تولید مایع صفرا (کلستاز) و هضم شود. لازم به ذکر است که بدون درمان اولیه، نارسایی بالای آدرنال میتواند کُشنده باشد.
علتشناسی سندرم کمبود پروپیوملانوکورتین (POMCD)
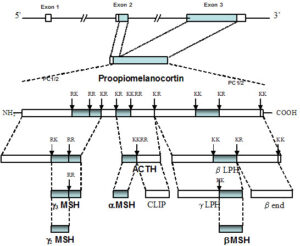
سندرم POMCD در اثر جهش ژن POMC که در بازوی کوتاه کروموزوم شماره 2 به صورت 2p23.3 مستقر است، ایجاد میشود. این ژن دستورالعمل لازم برای سنتز پروتئین پروپیوملانوکورتین را فراهم میکند. این پروتئین به قطعات کوچکتری به نام پپتیدها که دارای عملکرد متفاوت در بدن هستند، شکسته میشود.
شکل 3: شماتیکی از نقشه فیزیکی کروموزوم شماره 2 که ژن POMC در بازوی کوتاه این کروموزوم به صورت 2p23.3 مستقر است
یکی از این پپتیدها به نام ACTH باعث آزاد شدن هورمون دیگری تحت عنوان کورتیزول از غدد فوق کلیوی میشود که در حفظ سطح قند خون نقش دارد. یکی دیگر از پپتیدها به نام هورمون تحریککننده آلفا ملانوسایتی (α-MSH) در تولید رنگدانه پوست و مو، نقش مهمی را ایفا میکند. پپتید α-MSH و پپتید دیگری به نام هورمون تحریککننده بتا ملانوسایتی (β-MSH) در مغز عملکرد دارند تا بتوانند تعادل بین انرژی مواد غذایی که به بدن منتقل میشوند و انرژی مصرفشده توسط بدن را حفظ کنند. لازم به ذکر است که تعادل صحیح برای کنترل خوردن غذا و کنترل وزن بدن مهم است.
جهش در ژن POMC که باعث ایجاد سندرم POMCD میگردد، منجر به تولید یک نسخه غیرطبیعی از پروتئین پروپیوملانوکورتین میشود. در نتیجه، نسخه غیرطبیعی این پروتئین باعث کمبود پپتیدهای ساخته شـــــــــــــــــــــــــــــده از ژن POMC مانند α-MSH,ACTH,β-MSH میشود. عدم وجود پپتید ACTH باعث کاهش تولید کورتیزول شده و همین امر منجر به نارسایی بالای آدرنال میگردد. کاهش مقدار پپتید α-MSH در پوست، تولید رنگدانه را کاهش میدهد و باعث قرمزی موها و رنگپریدگی پوست مبتلایان میشود. عدم وجود پپتیدهای α-MSH و β-MSH در مغز، تعادل انرژی بدن را مختل میکند که همین امر منجر به اضافه وزن و چاقی شدید مبتلایان میشود.
سندرم POMCD از الگوی توارثی اتوزومال مغلوب پیروی میکند؛ بنابراین برای ایجاد این سندرم، دو نسخه از ژن جهشیافته POMC (یکی از پدر و دیگری از مادر) موردنیاز است و شانس داشتن فرزند مبتلا به این سندرم در حالت اتوزومی مغلوب، برای هر بارداری احتمالی به میزان 25% است.
شکل 4: شماتیکی از ساختار اِگزونی و توالی پروتئین پروپیوملانوکورتین
فراوانی سندرم کمبود پروپیوملانوکورتین (POMCD)
سندرم POMCD اختلال ژنتیکی نادری است که تاکنون حدود 50 مورد مبتلا به این سندرم از سراسر جهان در ادبیات پزشکی گزارش شده است.
تشخیص سندرم کمبود پروپیوملانوکورتین (POMCD)
سندرم POMCD بر اساس یافتههای بالینی و فیزیکی مبتلایان و برخی آزمایشهای پاتولوژیکی، تشخیص داده میشود. دقیقترین روش تشخیص این سندرم، آزمایش ژنتیک مولکولی برای ژن POMC به منظور بررسی وجود جهشهای احتمالی مربوطه است.
شکل 5: شماتیکی از الگوی توارثی اتوزومال مغلوب که سندرم POMCD از این الگو تبعیت میکند
مسیرهای درمانی سندرم کمبود پروپیوملانوکورتین (POMCD)
استراتژی درمان و مدیریت سندرم POMCD به صورت علامتی و حمایتی است. درمان ممکن است با تلاش و هماهنگی تیمی از متخصصان منجمله متخصص اطفال، متخصص هورمون و بافت، متخصص تغذیه، متخصص کبد، متخصص پوست و سایر متخصصان مراقبتهای بهداشتی انجام پذیرد. درمان استانداردی برای این سندرم وجود ندارد و تمامی اقدامات بالینی به منظور کاهش رنج مبتلایان است. مشاوره ژنتیک نیز برای تمامی والدینی که طالب فرزندی سالم هستند، ضرورت دارد.
منبع:
دکتر اسعدی شاهین و همکاران، کتاب پاتولوژی در ژنتیک پزشکی جلد 10، انتشارات کتب دانشگاهی عمیدی، 1397.
https://pubchem.ncbi.nlm.nih.gov/pathway/REACTOME:R-HSA-5579031