گایدلاینهای موقت IFCC در مورد پایش بیوشیمیایی و هماتولوژیکال بیماران COVID-19
دکتر شاهرخ مستور تهرانی
چکیده:
بر اساس گزارشها، تستهای بیوشیمیایی و هماتولوژیکی روتین، برای طبقهبندی و تعیین پیشآگهی بیماران کودک یا بزرگسال مبتلا به بیماری کروناویروس (COVID-19) که با پیامدهای نامطلوب مانند نیاز به ونتیلاسیون مکانیکی یا مراقبتهای ويژه، نارسایی چند ارگانی و یا مرگ همراه هستند، سودمند است. علیرغم اینکه این تستها در بیشتر آزمایشگاههای بالینی بهخوبی تثبیت شدهاند، اما هنوز ارزش بالینی آنها در مدیریت COVID-19 به ویژه در اطفال و همچنین ارزش امتیازهای ریسک بالینی در تعیین پیشآگهی COVID-19، مورد بحث است. این مقاله از کارگروه COVID-19 فدراسیون بینالمللی شیمی بالینی و پزشکی آزمایشگاهی (IFCC)، راهنماییهایی را در مورد الف) اندیکاسیونهای بالینی برای انجام آزمایش، ب) توصیههایی در مورد انتخاب تست و تفسیر آن، ج) ملاحظاتی در تفسیر تست و د) محدودیتهای فعلی در پایش بیوشیمیایی و هماتولوژیکی بیماران COVID-19 ارائه میدهد. این توصیههای شواهد محور، راهنماییهایی عملی را به آزمایشگاههای بالینی سراسر جهان ارائه میدهد که بر سهم تستهای بیوشیمیایی و هماتولوژیکی در پاسخ پاندمیک جمعی ما، تأکید میکند.
واژههای کلیدی: بیوشیمی؛ COVID-19؛ هماتولوژی؛ SARS-CoV-2
پزشکی آزمایشگاهی همراه با نقش اساسی در تشخیص عفونت شدید سندرم تنفسی حاد کرونا ویروس 2 (SARS-CoV-2) و برای ارزیابی وجود و میزان پاسخ ایمنی در برابر ویروس، سهم مهمی در طبقهبندی خطر و پایش بیماران مبتلا دارد. در حالی که آزمایشهای «روتین» هماتولوژی و بیوشیمی برای تشخیص عفونت SARS-CoV-2 به اندازه کافی اختصاصی نیستند، اما آنها در چندین بخش از مسیر مراقبت و درمان بیماری کروناویروس 2019 (COVID-19)، از جمله مدیریت بیمار و پیشآگهی بیماری، نقش دارند.
این مقاله از کارگروه COVID-19 فدراسیون بینالمللی شیمی بالینی و پزشکی آزمایشگاهی (IFCC)، راهنماییهایی را در مورد الف) اندیکاسیونهای بالینی برای انجام آزمایش، ب) توصیههایی در مورد انتخاب تست و تفسیر آن، ج) ملاحظاتی در تفسیر تست و د) محدودیتهای فعلی در پایش بیوشیمیایی و هماتولوژیکی بیماران COVID-19 ارائه میدهد.
اندیکاسیونهای بالینی برای انجام تست
نتایج تستهای هماتولوژی و بیوشیمی در بیماران مبتلا ممکن است در موارد زیر سودمند باشد:
- تشخیص آسیب بافتی یا ارگانی مرتبط با عفونت
- شناسایی بیماران مبتلا با ریسک کمتر بیماری شدید
- شناسایی بیمارانی که احتمالاً پروگنوز ضعیف خواهند داشت (برای مثال نیاز به ونتیلاسیون مکانیکی یا مراقبتهای ويژه، نارسایی چند ارگانی، مرگ)
- پایش روند بیماری
توصیههایی برای انتخاب و تفسیر تست
مقالات مروری و متا-آنالیزهای بسیاری در مورد کارایی برخی تستهای آزمایشگاهی معمول در عفونت
SARS-CoV-2 منتشر شده است. این مقالات در ادامه خلاصه شده و مورد بحث قرار میگیرند.
تستهای هماتولوژی کلیدی برای پایش بیماران COVID-19
پارامترهای لکوسیتی
نشان داده شده است که SARS-CoV-2 بهطور مستقیم بر روی لنفوسیتها اثر سایتوپاتیک داشته و موجب تغییرات مورفولوژیکی میشود که در گسترش خون محیطی بیماران مبتلا مشاهده میشود. لنفوپنی به مشخصه بارز عفونت SARS-CoV-2 تبدیل شده است و تقریباً در تمام بیماران علامتدار به درجات مختلفی بروز پیدا میکند، همچنین شواهدی وجود دارد که نشان میدهد مقدار کاهش شمارش لنفوسیتها، با شدت بیماری مرتبط است.
شمارش پایین ائوزینوفیلها، دیگر مارکر معمول عفونت COVID-19 است. همراهی لنفوپنی و شمارش پایین ائوزینوفیل با یکدیگر در یک بیمار علامتدار، یک نشانگر قوی برای وجود عفونت است.
مشخص شده است که شمارش افزایشیافته نوتروفیل حاکی از پیشآگهی ضعیف در عفونت COVID-19 است. در همراهی با شمارش پایین لنفوسیتی، نسبت نوتروفیل به لنفوسیت (NLR) افزایشیافته میتواند به عنوان مارکری برای پیامدهای نامطلوب مورد استفاده قرار گیرد.
مارکرهای کوآگولوپاتی
کوآگولوپاتی بارز، یکی از ویژگیهای کلیدی عفونت SARS-CoV-2 است. کوآگولوپاتی در اکثر موارد بهصورت وضعیت پروترومبوتیک با افزایش میزان بروز ترومبوز وریدی و شریانی است. مکانیسمهای زمینهای این عارضه بهخوبی شناخته نشده است اما احتمالاً شامل اثرات متقابل پیچیدهای بین فاکتورهای التهابی و پروترومبوتیک میشود و نیز اندوتلیت و تشکیل تلههای خارج سلولی نوتروفیلی در داخل عروق نقش مهمی در این زمینه برعهده دارند، بهعلاوه، گروهی از بیماران مبتلا به بیماری شدید، دچار انعقاد داخل عروقی منتشر (DIC) همراه با فعال شدن مسیر فیبرینولایتیک و مصرف پلاکتها و فاکتورهای انعقادی میشوند.
D-dimer افزایشیافته در بیماران مبتلا بهطور ثابتی با پیشرفت نامطلوب بیماری همراهی دارد، بهعلاوه، کوآگولوپاتی مرتبط با COVID-19 میتواند با طولانی شدن زمان پروترومبین (PT) و (PTT) و با افزایش غلظت فیبرینوژن ناشی از وضعیت پیشالتهابی قوی، بروز یابد. در مقابل، بیمارانی که دچار DIC میشوند ممکن است غلظتهای پایینی از فیبرینوژن و ترومبوسایتوپنی داشته باشند.
ترومبوسایتوپنی یکی دیگر از جنبههایی است که پیشرفت نامساعد بیماری را مشخص میکند. شمارش پایین پلاکتی را میتوان به مکانیسمهای همگرای متعددی نسبت داد؛ از جمله افزایش مصرف پلاکت، آسیب ریه به همراه آسیب مگاکاریوسیتی مرتبط، ترومبوسایتوپنی القاشده بهوسیله دارو یا ترومبوسایتوپنی ایمیون، افزایش کلیرانس پلاکت و کاهش تولید پلاکت و سرکوب مغز استخوان.
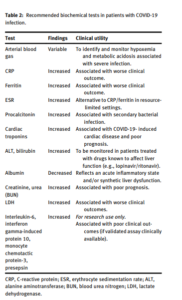
| توصیه [B1]: تستهای هماتولوژي کلیدی برای پایش بیماران COVID-19
– تستهای هماتولوژی کلیدی برای پایش بیماران COVID-19 در جدول ۱ ارائه شده است. |
مارکرهای کلیدی بیوشیمیایی برای پایش بیماران COVID-19
مارکرهای التهابی
به وجود آمدن شرایط پیشالتهابی سیستمیک قوی و پیشرونده (که طوفان سایتوکاینی نیز نامیده میشود) در بیمارانی با پیشرفت نامطلوب بیماری COVID-19 و خطر بیشتر برای نیاز به مراقبتهای ویژه و پیامدهای کشنده، اثبات شده است؛ بنابراین اندازهگیری برخی بیومارکرهای التهابی برای شناسایی سریع و دقیق بیماران COVID-19 با ریسک بالای پیشرفت نامطلوب بیماری، بسیار مهم است.
پروتئين واکنشگر-C (CRP) یک مارکر غیراختصاصی نشاندهنده التهاب است که بهطور معمول اندازهگیری میشود. نشان داده شده است که غلظت افزایشیافته CRP بهطور ثابت با پیامدهای نامطلوب در عفونت SARS-CoV-2 همراه است.
سرعت رسوب اریتروسیتی (ESR) یک مارکر التهابی است که میتواند در شرایط محدودیت منابع، به عنوان جایگزینی برای CRP در نظر گرفته شود و همان رابطه بین پیامدهای نامطلوب عفونت SARS-CoV-2 و مقادیر بالای این بیومارکر وجود دارد.
فریتین یک پروتئین فاز حاد مثبت است که به سادگی اندازهگیری میشود و میتواند مارکری برای پیامدهای نامطلوب در افراد آلوده به SARS-CoV-2 باشد.
پروکلسیتونین میتواند در شناسایی افراد دارای عفونت باکتریایی همزمان مفید باشد، این افراد نیازمند آنتیبیوتیک درمانی اختصاصی هستند و پیشآگهی بدتری دارند.
بیومارکرهای التهابی متعددی مورد مطالعه قرار گرفتهاند و مرتبط با پیامــــــدهای نامطلوب در عفونت SARS-CoV-2 شناخته شدهاند. مثالهایی از این بیومارکرها عبارتند از: اینترلوکین-۶ (IL-6)، پروتئين ۱۰ القاشده توسط اینترفرون گاما، پروتئين کموتاکتیک مونوسیتی -۳ و پریسپسین. با این وجود، با در نظر گرفتن اینکه چنین بیومارکرهایی را نمیتوان به آسانی در همه آزمایشگاهها ارزیابی کرد و عدم شفافیت شواهد برای تعیین اینکه آیا این بیومارکرها ارزش بالینی اضافهتری به آنچه از طریق اندازهگیری مارکرهای التهابی استانداردتر به دست میآید، میافزاید یا خیر؛ در حال حاضر بدون در دست داشتن تحقیقات بیشتر در مورد کارایی بالینی آنها، ما نمیتوانیم اندازهگیری روتین آنها را توصیه کنیم.
بیومارکرهای قلبی- عروقی
بر اساس شواهدی که نشان میدهند COVID-19 میتواند به یک بیماری سیستمیک تبدیل شود؛ ممکن است در بیماران آلوده به SARS-CoV-2 درگیری قلبی در اثر آسیب سایتوپاتیک مستقیم، آسیب بهواسطه سایتوکاین، بیماری قلبی ایسکمیک یا حتی تشدید شدن بیماری قلبی پیشین، رخ دهد. چندین مطالعه نشان دادهاند که میزان تروپونینها در بیمارانی با بیماری شدیدتر در مقایسه با بیماران خفیفتر، بالاتر است. کالج آمریکایی کاردیولوژي (ACC) متذکر شده است که افزایش تروپونینهای قلبی و NT-proBNP لزوماً مطرحکننده سندروم کرونری حاد یا نارسایی قلبی نیست و نیاز است که با در نظر گرفتن شرایط بالینی و ویژگیهای بروزیافته در بیمار تفسیر شود. تروپونین قلبی افزایشیافته در COVID-19، احتمالاً بهجای آنکه نشاندهنده انفارکتوس میوکارد به دلیل شکستن یک پلاک آترواسکلروتیک باشد، انعکاسی از یک آسیب حاد میوکاردیال ناشی از ویروس یا پاسخ ایمنی میزبان است. در حال حاضر وجود ارتباط قوی بین تروپونین افزایشیافته و پیامدهای نامطلوب در بیماران COVID-19 تأیید شده است. رابطه مشابهی در مورد دیگر بیومارکرهای قلبی شامل کراتین کیناز MB، میوگلوبین و پپتیدهای ناتریورتیک مشاهده شده است؛ اگرچه این آنالیتها لزوماً ارزش بالینی بیشتری بر ارزش بالینی ارائه شده توسط تروپونینهای قلبی اضافه نمیکنند.
بیومارکرهای آسیب یا نارسایی سیستمیک چند ارگانی
COVID-19 میتواند با آسیب کبد در طول پیشرفت بیماری و درمان، در بیماران با یا بدون بیماری کبدی قبلی، همراه باشد. مقادیر افزایشیافته آسپارتات آمینوترانسفراز (AST)، آلانین آمینوترانسفراز (ALT) و بیلیروبین و غلظتهای پایین آلبومین و پریآلبومین، همگی با پیامدهای ضعیف در ارتباط هستند؛ به علاوه برخی داروها که در درمان COVID-19 استفاده میشوند با افزایش بیومارکرهای کبدی همراهند. به این دلیل، دستکم توصیه میشود ALT، بیلیروبین و آلبومین در طول درمان بیماران با داروهای هپاتوتوکسیک و در بیمارانی با بیماری کبدی قبلی، پایش شوند.
آسیب کلیوی یک عارضه نسبتاً رایج در بیماران COVID-19، به ویژه در بیماران مبتلا به حالت شدید است. افزایش کراتینین و اوره سرم (نیتروژن اوره خون، BUN) با پیامدهای بالینی نامطلوب، در ارتباط است.
لاکتات دهیدروژناز (LDH) یک مارکر غیر اختصاصی برای آسیب بافتی است. احتمالاً به این دلیل که LDH در بافتهای مختلف بسیاری یافت میشود، آن را میتوان به عنوان یکی از ثابتترین مارکرهای افزایشیافته در بیماران مبتلا به COVID-19 با ریسک بالاتر ایجاد پیامدهای نامطلوب دانست.
پارامترهای گازهای خون شریانی از عملکرد تنفسی
بدتر شدن عفونت SARS-CoV-2 با هایپوکسمیا و اسیدوز متابولیک در ارتباط است که ممکن است به سندرم زجر تنفسی حاد (ARDS) پیشرفت کند، به همین ترتیب اندازهگیری پارامترهای گاز خون شریانی به ویژه pH، pO2، pCO2، HCO3– و لاکتات در بیمارانی با بیماری پیشرونده، حائز اهمیت است. پایش گازهای خون شریانی بهصورت روتین برای مدیریت هر بیماری با شرایط بحرانی، فارغ از نوع بیماری زمینهای وی انجام میشود. نتایج بهدستآمده از یک آنالایزر گازهای خونی میتواند در ارائه یک ارزیابی سریع از وضعیت الکترولیتها که غالباً در بیمارانی با بیماری شدید، غیرطبیعی است؛ مفید باشد.
| توصیه [B2]: تستهای کلیدی بیوشیمیایی برای پایش بیماران COVID-19
– تستهای بیوشیمیایی کلیدی برای پایش بیماران COVID-19 در جدول ۱ ارائه شده است. |
تستهای آزمایشگاهی موردنیاز در عفونت SARS-CoV-2 کودکان
برخلاف بزرگسالان، عفونت SARS-CoV-2 در کودکان بهطور قابل مقایسهای خفیفتر است. این مشاهده از این واقعیت استنباط میشود که ناهنجاریهای آزمایشگاهی در کودکان مبتلا، احتمالاً شدت کمتری دارند. بهطور خاص، کمتر احتمال دارد که کودکان پارامترهای گلبول سفید غیرطبیعی را نشان دهند، اما افزایش خفیفی در بیومارکرهای التهابی (CRP، پروکلسیتونین و IL-6) و D-dimer در برخی موارد مشاهده شده است. دادههای اندکی در رابطه ارتباط بین غلظت بیومارکر و شدت بیماری در کودکان وجود دارد، با این وجود پیشنهاد شده است که یک تست CRP بالاتر از cut-off میتواند با شواهد رادیولوژیکال پنومونی همراه باشد.
بخش کوچکی از کیسهای کودکان، حالت مستقلی تحت عنوان سندرم التهاب چند سیستمی در کودکان (MIS-C) را نشان میدهند. MIS-C با وضعیت التهاب بیش از حد (hyper- inflammatory) که به آسیب شدید ارگانها و نارسایی چند ارگان منتهی میشود، مشخص میگردد و بنابراین با همان واکنش التهابی شدید مشاهده شده در برخی بزرگسالان چندان تفاوتی ندارد. بیومارکرهای التهابی افزایشیافته به عنوان بخشی از معیارهای تشخیصی MIS-C محسوب میشوند. ناهنجاریهای آزمایشگاهی در کودکان مبتلا به MIS-C به موارد مشاهده شده در بزرگسالان، نزدیکتر است و لنفوپنی و افزایش بیومارکرهای التهابی، D-dimer، تروپونین قلبی و پپتیدهای ناتریورتیک، یافتههایی هستند که معمولاً در این شرایط گزارش میشوند.
| توصیه [B3]: تستهای آزمایشگاهی موردنیاز در عفونت SARS-CoV-2 کودکان
– اندازهگیری مارکرهای هماتولوژی و بیوشیمیایی در کودکان بدون علامت، احتمالاً اندیکاسیون ندارد. – در بیمارانی با علائم بالینی عفونت، بررسی شمارش کامل سلولهای خونی و مارکرهای التهابی (برای مثال CRP و یا فریتین) و D-dimer میتواند اندیکاسیون داشته باشد. – با توجه به شایع بودن بروز عفونت همزمان با دیگر پاتوژنهای باکتریایی در کودکان، اندازهگیری پروکلسیتونین نیز میتواند تضمینکننده باشد. |
نقش امتیازهای ریسک بالینی در تشخیص و پیشآگهی COVID-19
با توجه به ارتباط بین افزایش برخی بیومارکرهای خاص و شدت بیماری، نتایج آزمایشگاهی که شامل تعدادی از الگوریتمهای ریسک بالینی هستند، برای تشخیص عفونت SARS-CoV-2 یا شناسایی بیمارانی با ریسک بالاتر برای پیشرفت نامطلوب بیماری، توسعه یافتهاند.
Corona-Score یک امتیاز ریسک بالینی است که هدف آن پیشبینی احتمال عفونت SARS-CoV-2 در بیماران علامتداری است که به بخش اورژانس مراجعه میکنند. این امتیازبندی شامل هشت پارامتر است که پنج پارامتر آن، نتایج تستهای آزمایشگاهی هستند (شمارش مطلق نوتروفیلی، شمارش مطلق لنفوسیتی، CRP، فریتین و LDH). Corona-score < 4 دارای ۹۶% حساسیت برای کنار گذاشتن عفونت SARS-CoV-2 با استفاده از RT-PCR به عنوان استاندارد مرجع برای تشخیص است. این مدل با استفاده از دادههای آزمایشگاهی بهدستآمده از ۳۷۵ بیمار که با علائم تنفسی یا مشکوک به عفونت COVID-19 به بخش اورژانس سه بیمارستان مراجعه کرده بودند، تهیه شده است و در یک کوهورت چند مرکزی مستقل با ۵۹۲ بیمار هلندی، اعتبارسنجی شده است. یک مطالعه جداگانه بر روی Corona-Score در ایالات متحده امریکا، حساسیت کمتر (۸۲% در مقابل 96%) و مساحت زیر منحنی عملکرد مشخصه سیستم (AUC) کمتری (0/74 در مقابل 0/91) را نسبت به مطالعه کوهورت اصلی هلندی نشان داد. یک مطالعه دیگر که در بیمارستان نیویورک سیتی در زمان اوج شیوع SARS-CoV-2 انجام شده بود از مدل یادگیری ماشین بر اساس دموگرافیکهای بیمار به همراه ۲۷ تست روتین آزمایشگاهی برای پیشبینی وضعیت عفونت SARS-CoV-2 استفاده کرد. دقت تشخیصی این مدل با تشخیص RNA ویروسی بهوسیله RT-PCR به عنوان تست مرجع مقایسه شد و AUC0/854 (95% CI: 0/829 –0/878) در بررسی اولیه و 0/838 در یک ست اعتبارسنجی مستقل به دست آمد.
امتیازهای ریسک بالینی برای شناسایی بیمارانی که بیشتر احتمال دارد به بیماری شدید مبتلا شوند نیز توسعه یافته است؛ به عنوان مثال COVID-GRAM سه پارامتر آزمایشگاهی (NLR، LDH، بیلیروبین مستقیم) و هفت پارامتر بالینی یا رادیولوژیکال را برای محاسبه احتمال ایجاد بیماری شدید به کار میگیرد.
محدودیت اصلی این امتیازهای ریسک بالینی (و در واقع اکثر تستهای تشخیص عفونت SARS-CoV-2) این است که آنها بر اساس موقعیت جغرافیایی و شیوع منطقهای بیماری یا دیگر تفاوتهای موجود در انتخاب کیسها و استانداردهای مرجع استفاده شده در ارزیابی تست، عملکرد متفاوتی دارند. یک مطالعه مروری سیستماتیک در مورد امتیازهای بالینی برای عفونت SARS-CoV-2، ریسک بالای سوگیری در روششناسی استفاده شده در چنین مطالعاتی را گزارش کرده است، به علاوه برخی از سنجشهای استفاده شده در امتیازهای ریسک بالینی بهخوبی توسط تولیدکنندگان استانداردسازی نشدهاند؛ بنابراین توصیه میشود هنگام اعمال یک cut-off تعریفشده در یک مجموعه مشخص با یک پلتفرم آنالایزر، بر روی آنالایزری در مجموعه متفاوت و از یک تولیدکننده متفاوت، احتیاط کنید. آزمایشگاهها باید اعتبارسنجی محلی خود یا الگوریتمهای آزمایش شامل امتیازهای ریسک بالینی یا تشخیصی استفاده شده در مدیریت این پاندمی را بهدقت طراحی کنند.
| توصیه [B4]: نقش امتیازهای ریسک بالینی در تشخیص و پیشآگهی COVID-19
– تا زمانی که امتیازهای ریسک بالینی به طور گسترده اعتبارسنجی شوند، مستقل از جمعیتهایی که این تستها قرار است در آنها استفاده شود، ما استفاده از الگوریتمهای ریسک بالینی را برای تشخیص یا طبقهبندی ریسک بیماران مبتلا به COVID-19 توصیه نمیکنیم. |
تفسیر و محدودیتهای تست
ملاحظاتی برای تفسیر تست
یک تست بیوشیمیایی یا هماتولوژیکی به تنهایی نمیتواند اطلاعات کافی در مورد تشخیص یا پیامد عفونت SARS-CoV-2 را ارائه دهد. هیچیک از تستهای تشریح شده در این مقاله برای عفونت SARS-CoV-2 یا پیشرفت بیماری آن اختصاصی نیستند، بلکه نتایج یک گروه از تستهای مرتبط باید با توجه به تظاهرات بالینی بیمار بررسی شود. تنها از این طریق این بیومارکرها اطلاعات مفیدی را در مدیریت بالینی COVID-19 فراهم میآورند.
باید تأکید کرد که برخی تفاوتها در نتایج آزمایشگاهی بین بیماری شدید و غیر شدید میتواند ناچیز باشد؛ برای مثال در یک متا-آنالیز، میانگین وزنی تفاوت در نتایج ALT بین بیماران شدید و غیر شدید تنها U/L ۸ بود. این یافته بههرحال به لحاظ آماری معنادار بود و در دیگر مطالعات نیز تکرار شد. بر اساس این مشاهدات، ما توصیه میکنیم که نتایج تستها با در نظر گرفتن تظاهرات بالینی کلی بهدقت بررسی و موشکافی شود تا معناداری انحرافهای اندک از بازه مرجع یا حد پایه بیمار به اشتباه تفسیر نشود. با این وجود درحالی که اکثر تغییرات میتوانند به طورمطلق، ناچیز باشند؛ اما میتوانند طی پایش طولی با در نظر گرفتن اینکه تغییرپذیری درون فردی (intra-individual) پارامترهای آزمایشگاه بالینی، کمتر از تغییرپذیری بین فردی (inter-individual) است، معنادارتر شوند.
| توصیه [C1]: ملاحظاتی برای تفسیر تست
– هیچ تستی نباید به تنهایی مورد بررسی قرار گیرد. گروهی از تستهای مرتبط باید در رابطه با تظاهرات بالینی بیمار بررسی شوند. – تغییرپذیری بیولوژیکی آنالیتها و تغییرپذیری آنالیتیکال که کارایی تست را تحت تأثیر قرار میدهند باید به هنگام تفسیر تغییرات درون فردی در نتایج در نظر گرفته شود. |
محدودیتهای فعلی پایش بیوشیمیایی و هماتولوژیکی در بیماران COVID-19
از آنجایی که COVID-19 یک بیماری جدید است، چالشهایی در رابطه با تبدیل یافتههای تحقیقاتی به پروسههای عملی بالینی وجود دارد. هنگام تألیف این گایدلاین ما تلاش کردیم تا اطلاعات تکرارشده در چندین مطالعه را به توصیههایمان بیفزاییم. بیشتر مطالعات ارجاع داده شده، با محدودیتهایی روبرو بودند که عبارتند از کوچک بودن سایز نمونه، محدود بودن به یک مکان (یا کشور)، سوگیری در انتخاب جمعیت موردمطالعه، هتروژنی قابلتوجه بین مطالعههای شامل متا-آنالیزهای منتشر شده و استفاده از نقطه پایانهای متفاوت در شدت بیماری.
به علاوه، بیشتر تحقیقات منتشرشده شامل اطلاعاتی در مورد روشهای آنالیتیکال استفاده شده برای انجام تست نیستند؛ برای مثال روشهای گستردهای برای اندازهگیری و گزارش D-dimer استفاده میشود که هنگام بررسی تغییرات مورد انتظار D-dimer در بیماران COVID-19 باعث به وجود آمدن چالشهایی میگردند.
| توصیه [C2]: محدودیتهای فعلی پایش بیوشیمیایی و هماتولوژیکی در بیماران COVID-19
– ما بر حفظ احتیاط هنگام به کار بستن یافتههای تحقیقاتی در آزمایشگاه محلی، به ویژه در مورد cut-offهای تشخیصی توصیهشده، تأکید میکنیم. |
برگردان از:
IFCC interim guidelines on biochemical/ hematological monitoring of COVID-19 patients
Clin Chem Lab Med 2020; aop
بررسی سرواپیدمیولوژی آنتیبادیهای SARS-COV-2 IgG, IgM
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام