نکات مهم کاربردی در میکروبشناسی بالینی
قسمت ششم
دکتر مریم متوسل دکتری تخصصی باکتریشناسی
استادیار دانشکده پیراپزشکی، دانشگاه علوم پزشکی شیراز
پوست شامل سه لایه اپیدرم (Epidermis)، درم (Dermis) و زیرجلد (Subcutaneous) است. که هر لایه شامل اجزای مختلف هستند. یکی از
پوست شامل سه لایه اپیدرم (Epidermis)، درم (Dermis) و زیرجلد (Subcutaneous) است. که هر لایه شامل اجزای مختلف هستند. یکی از اجزای لایه اپیدرم، سلولهای مرده اپیتلیال است که واجد پروتئینی بنام کراتین (keratin) است و مورد استفاده قارچها قرار میگیرد. لایه درم ضخامت دارد و دارای بافت پیوندی است که در این لایه مجاری چربی، فولیکولهای مو، مجاری و غدد عرق وجود دارند و چربی را به لایه زیر جلد منتقل مینمایند. چربی و محیط مرطوب پوست، شرایط مناسب رشد و تغذیه میکروبها را فراهم مینمایند. البته نمکها، اسیدهای چرب و لیزوزیم از تکثیر میکروارگانیسمهای پاتوژن جلوگیری مینمایند. هر سانتیمتر مکعب پوست با 106 واحد کلنیساز فلور نرمال اشغال شده است که بهطور طبیعی با شرایط پوست سازگار شدهاند. مهمترین باکتریهای فلور نرمال پوست که میتوانند در شرایط مساعد بهعنوان پاتوژن عمل نمایند، کوکسیهای گرم مثبت خصوصاً جنسهای استافیلوکوکوس و استرپتوکوکوس هستند. استافیلوکوکوس اپیدرمیدیس (Stapgylococcus epidermidis) بهصورت پایدار و استافیلوکوکوس آرئوس بهصورت گذرا مقیم پوست هستند. سایر باکتریهای فلور نرمال شامل دیفتروئیدها (Diphtheroids)، پروپیونی باکتریوم آکنه (Propionibacterium acnes) و گونههای غیر پاتوژن کورینه باکتریوم (Corynebacterium spp) هستند. همچنین قارچها مانند کاندیدا (Candida) و مالاسزیا (Malassezia) نیز جزء فلور نرمال پوست بهحساب میآیند. شستشو با آب و صابون فلور نرمال پوست را کاهش میدهد اما این جمعیت میکربی به سرعت به حالت اولیه خود برمیگردد. PH اسیدی حدود 5 بسیاری از پاتوژنهای پوست را مهار مینماید.
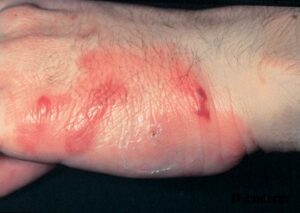
زردزخم (Impetigo)
زرد زخم که غالباً در کودکان مشاهده میشود توسط استرپتوکوک گروه A و استافیلوکوکوس آرئوس ایجاد میشود. ضایعه به صورت تاول کوچک (vesicle) دیده میشود، سپس تبدیل به فرم کورک (pustule) میشود که این دو شکل ضایعه، مسری هستند و به تدریج تبدیل به حالت خشک و کبره (Crust) میشوند. زرد زخم با رنگآمیزی گرم و کشت محتویات تاول و کورک قابل شناسایی است. نکته قابل توجه، آنتیبیوگرام و انتخاب آنتیبیوتیک مناسب است. گرچه استرپتوکوک به پنیسیلین حساس است اما استافیلوکوک به دلیل دارا بودن آنزیم بتالاکتاماز به پنیسیلین مقاوم است، به همین منظور در آنتیبیوگرام استافیلوکوکوس آرئوس از اگزاسیلین (Oxacillin)، دیکلوگزاسیلین (Dicloxacillin) و سفالوسپورینهای (Cephalosporin) ضد استافیلوکوکی مانند سفالکسین (Cephalexin) استفاده میشود. در موارد استافیلوکوکهای مقاوم به متیسیلین (MRSA) از کلیندامایسین (Clindamycin) یا موپیروسین (Mupirocin) استفاده میگردد.
تصویر 1- زرد زخم
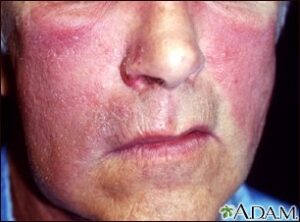
باد سرخ (Erysipelas)
باد سرخ یک عفونت سطحی پوست است که تمام لایههای پوست و سیستم لنفاتیک را درگیر مینماید و بهصورت زخمهای قرمز دردناک روی صورت و اندامهای تحتانی مانند پا که در معرض محیط هستند، بروز میکند. دارای لبه متمایز از پوست سالم است و با تاولهای ریز همراه است. نمونهگیری با آسپیراسیون از لبه برجسته زخم صورت میگیرد. در رنگآمیزی گرم، کوکسی گرم مثبت قابل مشاهده است و کشت روی بلاد آگار منجر به جداسازی استرپتوکوک گروه A میگردد. این بیماری در کودکان و بزرگسالان دارای بیماری زمینهای مانند مبتلایان به دیابت، مصرفکننده الکل، گرفتگی عروق و التهاب مزمن پوست بیشتر رخ میدهد. پنیسیلین (Penicillin) و اریترومایسین (Erythromycin) اثر درمانی موفقی بر بیماری باد سرخ دارند.
تصویر 2- باد سرخ
اریزیپلوئید (Erysipeloid)
اریزیپلوئید از لحاظ لغوی به معنی شبیه اریزیپلاس (Erysiplase) یا باد سرخ است و به دلیل شباهت ضایعه اریزیپلوئید به باد سرخ به این نام خوانده میشود. بیشتر در پوست دست و نوک انگشتان ماهیگیران، قصابها و توزیعکنندگان گوشت و مرغ مشاهده میشود.
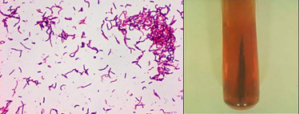
عامل آن اریزیپلوتریکس روزیوپاتیه(Erysipelothrix rhusiopathiae) است. این باکتری، میلهای گرم مثبت و کاتالاز مثبت است که بر روی محیط کشت TSI ایجاد H2S مینماید. از پنیسیلین G جهت درمان اریزیپلوئید استفاده میشود.
تصویر 3- اریزیپلوئید
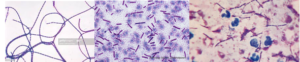
الف ب
تصویر 4– تشخیص اریزیپلوتریکس روزیوپاتیه، الف: باسیل گرم مثبت، ب: تولید H2S روی TSI
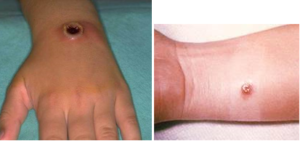
سیاهزخم (Antrax)
باسیلوس آنتراسیس (Bacillus antracis)، عامل سیاهزخم، یک باکتری میلهای گرم مثبت است. یکی از اشکال بیماری سیاهزخم، شکل پوستی است که از فرم ریوی و سیستمیک آن شایعتر است. بیماری در افرادی که با دامهای آلوده در تماسند، بیشتر رخ میدهد. بیشترین شیوع عفونت، در میان قصابها و کارکنان کارخانجات پشمریسی مشاهده میشود. معمولاً وزیکولها و پاپولهای بدون درد بوجود میآورد و نمونهبرداری از حاشیه این ضایعات گرفته میشود. برای شناسایی روتین باسیلوس آنتراسیس، تهیه اسمیر، رنگآمیزی گرم و مشاهده باسیلهای درشت گرم مثبت کپسولدار کفایت مینماید. آنچه مهم است اینکه کشت نمونه به دلیل خطرات ناشی از تشکیل اسپور ممنوع است. زخم ایجادشده، واجد ادم ژلاتینی، مرکز سیاهشونده و فاقد هرگونه درد است.
تصویر 5- سیاهزخم
الف ب ج
تصویر 6– شناسایی باسیلوس آنتراسیس، الف: اسمیر غیرمستقیم (کلنی) باسیل گرم مثبت چهارگوش با آرایش کلاف پیچدرپیچ، ب: اسمیر مستقیم (نمونه نسج) باسیل چهارگوش کپسولدار، ج: اسمیر مستقیم (نمونه خون) باسیل چهارگوش زنجیرهای
زخم سوختگی (Burned wound)
سوختگی زمانی اتفاق میافتد که پوست در معرض حرارت خشک یا مرطوب، تابش نور خورشید، اشعه ماوراء بنفش (UV)، الکتریسیته و مواد شیمیایی قرار بگیرد. سوختگی بر اساس شدت آسیب به پوست طبقهبندی میگردد.
- سوختگی درجه اول
در سوختگی درجه اول لایه اپیدرم پوست آسیبدیده، دچار درد و قرمزی میگردد. معروفترین آن، سوختگی پوست در اثر تابش نور خورشید است.
- سوختگی درجه دوم
در این نوع سوختگی، آسیب به لایه درم پیشروی مینماید و علائم درد، قرمزی و تاول را نشان میدهد. سوختگی درجه دوم ممکن است پس از چند روز به نوع سوم تبدیل شود.
- سوختگی درجه سوم
سوختگی درجه سوم ممکن است تمام لایههای پوست را در بر گیرد و حتی ممکن است به استخوان، ماهیچه و تاندونها نیز آسیب وارد آورد. زخم بوجودآمده ممکن است ظاهری بیرنگ داشته باشد یا اینکه سیاه و چرمی شده باشد و به دلیل آسیبی که به اعصاب محیطی وارد شده، عموماً بدون درد است.
- سوختگی درجه چهارم
سوختگی درجه چهار از میان پوست و چربی زیر جلد به لایه زیرین عضله و استخوان رسیده است. در این مرحله عضو سوخته مثل چوب سفت شده و به رنگ سیاه دیده میشود.
پوست سالم از ورود و تکثیر میکروارگانیسمها جلوگیری به عمل میآورد. در صورتی که پوست به هر دلیل آسیب ببیند، قابلیت آلودگی و عفونت در آن افزایش مییابد. هرگونه تغییر در ظاهر سوختگی مانند بیرنگی، تورم و التهاب، گرما، قرمزی، ضخیم شدن به سمت عمق و نهایتاً تب، نشانه عفونی شدن زخم سوختگی است.
زخم سوختگی، مستعد آلودگی با هر نوع باکتری است. بر حسب سن، وضعیت سیستم ایمنی و محل بستری شدن بیمار، نوع عامل عفونیکننده میتواند متفاوت باشد. در صورتی که بیمار، بستری در بیمارستان باشد، غالباً باکتریهای رایج عفونت بیمارستانی (Nosocomial infection) مانند سودوموناس ائروژینوزا، انتروکوکوس، کلبسیلا نومونیه (Klebsiella pneumonia)، استافیلوکوکوس آرئوس و گونههای اسینتوباکتر (Acinetobacter spp) عوامل مهم در ایجاد عفونت زخم سوختگی هستند. در چند دهه اخیر جداسازی باکتریهای مقاوم به دارو از عفونت زخم و سوختگی گزارش شده است؛ به عنوان مثال گزارشهایی مبنی بر جداسازی سودوموناس ائروژینوزا با مقاومت چندگانه (MDR)، انتروکوکوس مقاوم به وانکومایسین (VRE)، کلبسیلای مولد بتالاکتاماز وسیعالطیف (ESBL) و استافیلوکوکوس آرئوس مقاوم به متیسلین (MRSA) وجود دارد.
نکات مهم کاربردی در میکروبشناسی بالینی (5)
نکات مهم کاربردی در میکروبشناسی بالینی (1)
برای دانلود پی دی اف برروی لینک زیر کلیک کنید
ورود / ثبت نام