آزمایشگاه و بالین
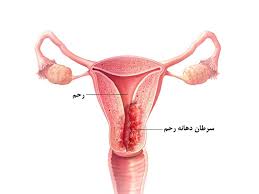
سرطان دهانه رحم
دکتر محسن منشدی
آزمایشگاه تشخیص طبی دکتر منشدی
www.manshadilab.com
manshadi@hotmail.com
سرطان دهانه رحم چیست؟
سرطان دهانه رحم در اثر رشد کنترل نشده سلولهای دهانه رحم ایجاد میشود. دهانه رحم قسمت تنگ پائینی مجرای رحم است که به شکل یک مخروط، رحم را به مجرای واژن متصل میکند و کانال زایمان است.
انجمن سرطان آمریکا تخمین میزند که سالانه 12000 زن در ایالات متحده آمریکا مبتلا به سرطان دهانه رحم میشوند و در حدود 4200 نفر از این بیماری میمیرند. زمانی سرطان پیشرونده دهانه رحم، بیماری شایعی در ایالات متحده بود. از هنگامی که تست پاپ اسمیر؛ تست غربالگری که قادر است تغییرات سرطانی و پیش سرطانی دهانه رحم را تشخیص دهد رایج شد، میزان سرطان دهانه رحم در ایالات متحده و سایر کشورهای صنعتی تا 70 درصد کاهش یافت.
گرچه در بین برخی گروههای جمعیتی در ایالات متحده و در کشورهای در حال توسعه که دسترسی به خدمات درمانی و برنامه های غربالگری محدود است، سرطان دهانه رحم هنوز یک عامل نگران کننده جدی است. در سطح جهانی، سرطان دهانه رحم دومین نوع سرطان شایع در بانوان (بعد از سرطان سینه) میباشد. سالانه در حدود 500000 زن با سرطان دهانه رحم تشخیص داده میشوند و تقریباً 250000 زن هم جان خود را در اثر ابتلا به این بیماری از دست میدهند.
این سرطان به آهستگی شروع میشود. ابتدائیترین تغییرات پیش سرطانی موجب میگردد که ظاهر سلولهای پوشاننده درون و بیرون دهانه رحم نسبت به حالت طبیعی خود تفاوت پیدا کنند. این تغییرات در هنگام آزمایش پاپ اسمیر با واژه “سلولهای غیرطبیعی” یا “آتیپیک” معرفی میشوند. گرچه وجود سلولهای آتیپیک کاملاً به طور اختصاصی معرف وضعیت پیش سرطانی نیستند، ولی میتواند به صورت موقت در پاسخ به عفونتها یا التهاب سلولهای پوشاننده دهانه رحم بروز یابند. در وضعیت پیش سرطانی چنانچه درمانی صورت نگیرد، سلولهای آتیپیک در طول زمان میتوانند ظاهر غیرطبیعیتری به خود گرفته و بسیار احتمال دارد که به سمت سرطانی شدن پیشرفت نمایند.
در بررسی پاپ اسمیر، این تغییرات بسیار غیرطبیعی سلولی (intermediate) به عنوان ضایعات خفیف تا شدید سلولهای سنگفرشی داخل مخاطی تعبیر میشود. اگر این سلولها سرطانی شوند، در ابتدا محدود به سطح رویی میگردند. در صورت عدم درمان، سلولهای سرطانی در اثر رشد درون بافتهای حمایت کننده دهانه رحم میتوانند تهاجمی شده و بالقوه به سایر نقاط بدن گسترش یابند.
در حدود 80 تا 90 درصد سرطانهای دهانه رحم، کارسینوم سلولهای سنگفرشی هستند که در سلولهای سنگفرشی مسطحی که سطح بیرونی دهانه رحم را میپوشانند، رخ میدهند. سایر موارد دیگر، آدنوکارسینومهایی هستند که از سلولهای غدد تولید کننده موکوس که به دهانه رحم باز میشوند (endocervix) منشأ میگیرند. تعداد کمی از سرطانهای دهانه رحم تلفیقی از هر دو نوع هستند.
با تشخیص زودهنگام، سرطان دهانه رحم معمولاً به آسانی قابل درمان است. به هر حال، موارد تشخیص داده نشده در بیشتر مواقع مرگزا است. با گذر زمان، سرطان دهانه رحم قادر خواهد بود که به بقیه بافت رحم، مثانه، مقعد و دیواره شکم منتشر شود و سرانجام به غدد لنفاوی لگن برسد و سپس به سایر اندامها در سرتاسر بدن متاستاز دهد.
عوامل خطرزا
عفونت با ویروس پاپیلومای انسانی (HPV) عامل اصلی ایجاد این سرطان است. ویروس پاپیلومای انسانی شامل گروهی در حدود 100 ویروس است که موجب بروز زگیل در قسمتهای مختلفی از بدن از جمله دهانه رحم میشود و آنهایی که برروی دستگاه تناسلی تأثیر میگذارند از طریق تماس جنسی منتشر میگردند.
انواع ویروس پاپیلومای انسانی دهانه رحم، بسته به میزان مشارکت آنها در ایجاد سرطان دهانه رحم به دو دسته “پرخطر” و”کمخطر” تقسیم میشوند؛ برای مثال HPV6 و HPV11 مهمترین عامل ایجاد کننده زگیلهای تناسلی هستند اما بدلیل اینکه بندرت منجر به سرطان میشوند جزو دسته”کمخطر” مورد توجه قرار میگیرند. سایر انواع ویروس پاپیلومای انسانی مانند HPV 16 ,18 ‚33 ‚35 ,45 بدلیل اینکه بطور فزایندهای با ایجاد سرطان دهانه رحم و واژن مرتبط هستند جزو دسته “پرخطر” تلقی میشوند.
خانمهایی که در سنین پایینتر تماس جنسی را شروع میکنند، شرکای جنسی متعددی دارند یا دارای شریک جنسی هستند که شرکای جنسی متعددی دارد و نیز مبتلایان به عفونت با HIV (ایدز) و یا کسانی که دارای سیستم ایمنی مهار شدهای هستند، بیشتر در مخاطره ابتلای عفونت با HPV قرار میگیرند. سیگار کشیدن بدلیل اینکه سیستم ایمنی را مهار میکند و به DNA سلولهای دهانه رحم صدمه میزند، احتمال خطر ابتلای به سرطان را افزایش میدهد. افراد سیگاری دو برابر افراد غیر سیگاری به سرطان دهانه رحم مبتلا میشوند.
پیشگیری
سرطان دهانه رحم را میتوان با اجتناب از عوامل خطرزا مانند داشتن شرکای جنسی متعدد، تماس جنسی محافظت نشده، سیگار کشیدن، غربالگری و درمان ضایعات پیش سرطانی، پیشگیری نمود. با تشخیص اولیه و درمان نواحی پیش سرطانی که در دهانه رحم پیدا میشوند میتوان از پیشرفت آن نواحی بسوی سرطان جلوگیری کرد.
واکسنهایی که از ابتلا به عفونت محافظت میکنند، از انواع ویروسهای پاپیلومای انسانی که بیشترین عامل ایجاد کننده سرطان دهانه رحم هستند ساخته شدهاند. سازمان غذا و دارو (FDA) دو واکسن را برای استفاده دختران و خانمهای سنین 9 تا 26 ساله که آنها را در مقابل ویروس پاپیلومای انسانی تیپهای 16 و 18 (عامل 70 درصد سرطانهای دهانه رحم) و تیپهای 6 و 11 (عامل حدود90 درصد زگیلهای تناسلی) محافظت میکنند، تجویز کرده است. همچنین سازمان غذا و دارو یکی از واکسنها را برای استفاده پسران و آقایان سنین 9 تا 26 ساله تجویز کرده است. توصیه شده است که پسران و آقایان برای محافظت از ویروس پاپیلومای انسانی از این واکسن استفاده کنند تا از شیوع عفونت به شرکای جنسی ایشان جلوگیری گردد و در نتیجه خطر پیشرفت سرطان دهانه رحم در شرکای جنسی آنان کاهش یابد.
واکسنها در سه دوز و در دوره زمانی شش ماهه تجویز میشوند. واکسنها ایمنی ایجاد میکنند ولی چنانچه در سنین جوانی و قبل از مواجهه با ویروس تجویز شوند مؤثرتر هستند، بنابراین توصیه میشود که قبل از شروع فعالیت جنسی تجویز شوند. به هر حال واکسنها برعلیه تمامی سرطانهای دهانه رحم محافظت ایجاد نمیکنند، لذا غربالگری روتین حتی اگر خانمی این واکسن را زده باشد توصیه میشود.
علائم و نشانهها
تغییرات پیش سرطانی در دهانه رحم معمولاً هیچگونه علائمی از خود نشان نمیدهد و زمانی که بیمار متوجه نشانههای غیر اختصاصی مانند افزایش ترشحات واژن و یا خونریزی غیرطبیعی مابین دورههای ماهیانه و یا پس از مقاربت میشود، سرطان معمولاً پیشرفت کرده و ممکن است به بافتهای اطراف نیز گسترش یافته باشد.
موارد بسیاری به غیر از سرطان وجود دارد که میتواند باعث ترشحات و خونریزی غیرطبیعی واژن گردد. این موضوع که بانوان بایستی توسط پزشک معالجشان به دو منظور”بررسی علت ایجاد کننده هر گونه نشانهای که ممکن است داشته باشند”و “غربالگری منظم پیشگیرانه حتی اگر هیچ نشانهای نداشته باشند” معاینه شوند، حائز اهمیت است.
آزمونهای آزمایشگاهی
- پاپ اسمیر: پاپ اسمیر به طور گسترده برای غربالگری تغییرات پیش سرطانی و سرطانی سلولهای دهانه رحم مورد استفاده قرار میگیرد.
- تست HPV DNA: تست مولکولی DNA برای ویروس پاپیلومای انسانی موکداً هم به عنوان یک تست تکمیلی پاپ اسمیر و هم به عنوان پیگیری نتایج غیرطبیعی پاپ اسمیر بکار برده میشود. رایجترین تست HPV ،DNA را در انواع HPV پرخطر شناسایی میکند اما نمیتواند نوع دقیق آن را تشخیص دهد. تست دیگری به طور اختصاصی DNA ویروس پاپیلومای انسانی نوع 16 و 18 (دو تیپی که بیشترین عامل ایجاد سرطان با HPV هستند) را شناسایی میکند. تست سومی هست که میتواند DNA را در انواع متعدد HPV با ریسک بالا تشخیص دهد و قادر است نشان دهد که کدام تیپ 16 یا 18HPV وجود دارد. چهارمین تست قادر است که RNA را در شایعترین تیپ پرخطر HPV تشخیص دهد. براساس اعتقاد مؤسسه ملی سرطان (NCI) تمامی این تستها میتوانند عفونت ویروس پاپیلومای انسانی را قبل از تغییرات غیرطبیعی سلولی تشخیص دهند.
توصیهها
دستورالعملهای غربالگری سرطان دهانه رحم که از سوی سازمانهای مختلفی مانند کالج آمریکایی زنان و زایمان (ACOG)، گروه ضربتی خدمات پیشگیری ایالات متحده (USPSTF) و انجمن سرطان آمریکا (ACS) منتشر شده است، موارد زیر را توصیه نمودهاند:
- غربالگری توأم با تست پاپ اسمیر برای خانمهای سنین 21 تا 29 سال هر سه سال یک بار
- غربالگری توأم با تست پاپ اسمیر و تست HPV DNA برای خانمهای سنین 30 تا 65 ساله هر پنج سال یک بار (ترجیحاً) یا هر سه سال همراه پاپ اسمیر به تنهایی (قابل قبول است).
این سازمانها موارد غربالگری بیشتری را برای خانمهـــــــایی که دارای عوامل خطرزایی از قبیل داشتن DES (diethylstilbestrol) در رحم، تشخیص قبلی ضایعات پیش سرطانی با درجه بالا یا سرطان دهانه رحم، عفونت با ویروس ایدز یا سیستم ایمنی به خطر افتاده دارند، توصیه نموده است.
در حالی که دستورالعملهای قدیمی، غربالگری سرطان دهانه رحم را برای نوجوانان و جوانان سنین 13 تا 20ساله، پس از فعالیت جنسی توصیه مینمودند، دستورالعملهای فعلی غربالگری را برای این گروه سنی توصیه نمیکند. تست پاپ اسمیر در خانمهای زیر 20 سال بدلیل اینکه شیوع سرطان در این گروه سنی بسیار پایین است توصیه نمیشود. نتایج مثبت کاذب ممکن است بدلیل تغییرات طبیعی سلول و سایر عوامل رخ دهد. نتایج مثبت کاذب همچنین ممکن است موجب درمان غیرضروری و پرهزینه و نیز ایجاد نگرانی و اضطراب گردد.
این دستورالعملها، غربالگری سرطان دهانه رحم را در بانوان با سنین بالای 65 سال که نتایج منفی در غربالگریهای کافی قبلی داشتهاند توصیه نمیکند. دستورالعملها غربالگری کافی قبلی را با سه تست منفی متوالی پاپ اسمیر یا دو تست HPV متوالی منفی در 10 سال گذشته با تأکید بر 5 سال اخیر، مشخص میکنند.
تستهای تشخیصی
اگر شخصی دارای نتایج غربالگری مثبت باشد، پزشک ممکن است یکی یا هر دو آزمایش زیر را برای او تجویز نماید:
- کولپوسکوپی: این تست تکمیلی شامل قرار دادن محلولی شبیه سرکه در دهانه رحم و بررسی بروز تغییرات غیرطبیعی با استفاده از نور درخشان و دستگاه بزرگنمایی است. کولپوسکوپی ممکن است شامل تستSchiller باشد که در آن با قرار دادن “ید” در دهانه رحم، سلولهای طبیعی قهوهای رنگ و سلولهای غیرطبیعی سفید و یا زرد رنگ نمایان میشوند.
- بیوپسی: اگر نواحی غیرطبیعی در دهانه رحم پیدا شود، پزشک تکه کوچکی از بافت را برای آزمایش آسیب شناسی برمیدارد. بیوپسی و ارزیابی میکروسکوپی تنها راهی هستند که با اطمینان به ما میگویند که سلولهای غیرطبیعی، سرطانی، پیش سرطانی و یا واکنش دهنده به سایر عوامل هستند.
مرحله بندی
اگر سرطان تشخیص داده شد در آن صورت باید مرحله بندی آن انجام شود. مرحله بندی یک بررسی مفید و همهجانبهای است که مشخص میکند چه مقدار سرطان گسترش پیدا کرده و چه اندامهایی از بدن درگیر شدهاند. دامنه مرحله بندی از مرحله ” 0″ (سرطان فقط در سلولهای پوشاننده گردن رحم پیدا میشوند) تا مرحـــــله “IVB” (سرطان به سایر اندامهای بدن مانند ریهها گسترش پیدا کرده است) گسترده است. مرحله بندی بخش خیلی مهمی از روند تشخیص، انتخابهای روش درمانی و پیشآگهی بیمار بسته به درجه سرطان است.
درمان
درمان این سرطان بستگی به مرحله بیماری دارد. اگر سرطان محدود به لایه پوشاننده دهانه رحم یا داخل دهانه رحم باشد، درمان به طور معمول شامل برداشتن سلولهای غیرطبیعی از طریق جراحی و یا کرایوتراپی (فریز کردن سلولها یا بافتهای غیرطبیعی) و یا استفاده از فنآوری لیزر است.
روشهای درمان برای سرطان بسیار پیشرفته دهانه رحم ممکن است شامل عمل جراحی برای برداشتن دهانه رحم و رحم (هیسترکتومی)، جراحی تکمیلی برای برداشتن سایر بافتها و اندامهای تحت تأثیر، پرتودرمانی برای تخریب سلولهای سرطانی باقی مانده و یا شیمی درمانی باشد.
از آنجا که روشها، درمانها و داروها مدام در حال تغییر و دگرگون شدن هستند، بیمار بایستی با پزشک خود و همچنین متخصص سرطان زنان (متخصص در سرطان اندامهای تناسلی) برای انتخاب بهترین روش درمانی همکاری نماید.
https://www.nhs.uk/conditions/womb-cancer/
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام