مروری تازه بر باسیلهای گرم منفی (انتروباکتریاسه- قسمت چهارم)
دكتر رضا ميرنژاد (استاد تمام دانشگاه)
جنس سالمونلا (Salmonella genera)
جنس سالمونلا داراي باکتریهایی است كه سابقاً بهعنوان سالمونلا و آريزونا شناخته شده بودند. سالمونلاها باسیلهای گرم منفی، متحرک (بهجز گالیناروم و پولوروم) و دارای کپسول و پیلی و انگل اجباری روده حیوانات هستـــــند. S. abortusovis در گوسفندان، S. gallinarum در ماکیان، S. typhi در انسان و S typhisuis در خوک بیماریزا هستند. سيستم طبقهبندي قبلي سالمونلاها عبارت بودند از:
(1) سيستم كافمن وايت[1] كه هر سروتيپ را بهعنوان گونه جداگانهاي از سالمونلا میشناختند.
(2) سيستم ادواردز-اوينگ[2] كه سالمونلا را به سه گونه (سالمونلا كلراسوئيس[3]، سالمونلا انتريتيديس[4] و سالمونلا تيفي[5]) و صدها سروتيپ تقسيم کردند.
(3) يك نماي هيبريداسيون DNA كه سالمونلاها را در يك گونه بنام سالمونلا انتريتيديس قرار میداد و سپس اين گونه را به زيرگونههاي آريزونه، بونگوري، دي آريزونه، انتريكا، هوته نائه و سالامائه تقسيم میکرد. در این تقسیمبندی جدید که Crosa و همکاران در سال 1973 سالمونلا را بر اساس همولوژی DNA انجام دادند، سالمونلاها را به هفت گروه تکاملی (زیرگروههای 1، 2، a3، b3، 4، 5 و 6) طبقهبندی نمودند.
تقریباً تمامی سروتیپهای سالمونلا که انسان را آلوده میکنند در گروه I قرار دارند و ارگانیسمهایی که بهندرت در انسان ایجاد عفونت میکنند در گروه IIIa و IIIb قرار میگیرند، همچنین بر اساس همولوژی DNA، سالمونلا به یک جنس سالمونلا و دو گونه انتریکا و بونگوری تقسیم شد که زیرگونه آن انتریکا نام گرفت. تمام سروتیپها از سالمونلاهایی که برای انسان و حیوانات خونگرم بیماریزا هستند در این زیرگونه قرار گرفتند. زیرگونه 2 تا 8 فقط برای موجودات خونسرد بیماریزایی دارند؛ بنابراین تمامی سالمونلاهای بیماریزای برای انسان و حیوانات در جنس سالمونلا، گونه انتریکا و زیرگونه انتریکا تقسیمبندی میشوند. در آزمایشگاههای بالینی بهوسیله آنتیژن o سالمونلاها به سروگروپهای A (سالمونلا پاراتیفی A)، B (سالمونلا پاراتیفی B)، C1 (سالمونلا کلراسوئیس)، C2، D (سالمونلا تیفی) و E تقسیمبندی میشوند.
برخی از این باکتریها با آنتیسرمهای موجود قابل تیپبندی نیستند. باکتریهای ایزولهشده برای تشخیص قطعی سرولوژیکی بایستی به آزمایشگاه مرجع ارسال شوند. این امر موجب میشود مراکز بهداشتی بتوانند اپیدمیولوژی عفونت سالمونلائی را در سطح شهر و کشور شناسایی و کنترل نمایند. سالمونلاها لاكتوز یا سوکروز را تخمير نمیکنند و ايندول و ONPG منفي بوده و توليد H2S كرده، سيترات را مصرف نموده و متحرك هستند. در سروتيپ تیفی آزمایشهای سيمون سيترات، اورنيتين دكربوكسيلاز، توليد گاز از گلوكز، تخمير دولسيتول، آرابينوز، رامنوز و موسيات و مصرف استات منفي است.
جدول 1: فرمول آنتیژنی سالمونلاها
| O گروه | سروتایپ | فرمول آنتیژنیک |
| D | Salmonella typhi | 9, 12 (Vi):d: |
| A | Salmonella paratyphi A | 1, 2, 12:a— |
| C1 | Salmonella choleraesuis | 6, 7:c:1,5 |
| B | Salmonella typhimurium | 1, 4, 5, 12:i:1, 2 |
| D | Salmonella enteritidis | 1, 9, 12:g, m:— |
نکته: در فرمول آنتیژنی سالمونلا ابتدا اسم جنس، گونه، شماره سروتیپ، داخل پرانتز در صورت داشتن آنتیژن Vi، کلمه Vi نوشته شده و بعد حروف کوچک انگلیسی که نشاندهنده فاز 1 است و در صورت وجود فاز 2 بهصورت عدد نشان داده میشود، نوشته میشود (جدول 1)؛
مثلاً Salmonella typhi 9,12 (Vi):d:1-5
محصولات مؤثر در بيماريزايي باكتري
مهمترین ابزار بيماريزايي سالمونلاها توانايي تهاجم به بافت و قدرت زنده ماندن درون ماكروفاژهاست. آنتیژن Vi، كپسولي است كه عامل محافظت سالمونلا از فاگوسيت شدن است. همان ابتدا كه سالمونلاتیفی فاگوسيت میگردد، از ايجاد رادیکالهای آزاد اكسيداتيو و متعاقباً از كشته شدن درون فاگوزومي جلوگيري میکند. این آنتیژن در سالمونلا تیفی، پاراتیفی C و دوبلین یافت شده و در سیتروباکتر فروندی نیز این آنتیژن وجود دارد. آنتیژن Vi مانع آگلوتیناسیون آنتیژن o میگردد. مقاومت آن نسبت به آنتیژن o در مقابل حرارت، اسید و فنل کمتر است. آنتیبادی ضد آن دیرترین آنتیبادی است که تولید میشود و سریع حذف میگردد، بعلاوه سالمونلا داراي ليپوپليساكاريد اندوتوكسيكی است كه در بيماران مبتلا به باكتريمي عامل شوك سپتيك است.
سالمونلاهاي مولد انتريت حداقل دو انتروتوكسين توليد میکنند كه سبب بيشتر تظاهرات باليني انتريت هستند. اولي پروتئين كوچكي (30–25 کیلودالتون) است كه به گانگليوزيد GM1 متصل شده و سبب افزايش cAMP میگردد. بهنظر میرسد هم پروتئين كيناز C و هم پروستاگلاندين E2 در اين امر دخالت دارند. دومي انتروتوكسين بزرگي است (حدود 100 کیلودالتون) که هيچ شباهتي از نظر ساختمان و مكانيسم عمل با اولي ندارد.
سویههای سالمونلای مولد انتروتوكسين، بيشتر و وسیعتر از سویههای فاقد انتروتوكسين به دیوارهی روده حمله میکنند. بين دو سوم تا سه چهارم سویههای سالمونلاي جداشده از بيماران مبتلا به انتريت، توليد انتروتوكسين مینمایند.
از دیگر ویژگیهای آنتیژنیک و فاکتورهای ویرولانس سالمونلاها میتوان به موارد زیر اشاره کرد: پیلی تیپ III ,II ,I وLPF. 3- AgH در این باکتری diphasic است. فاز یک با حروف الفبای کوچک انگلیسی (a تا z) و فاز دو با عدد نشان داده میشود. فاز یک اختصاصی و فاز 2 غیراختصاصی است. AgH در تمام سالمونلاها به غیر از سالمونلا گالیناروم و سالمونلا پولوروم دیده میشود.
در ایالات متحده آمريكا انتريت سالمونلايي سومين عامل معمول گزارششدهی مسموميت غذايي است. سالانه حدود 1/000/000 مورد انتريت سالمونلايي گزارش میشود كه بيشتر موارد توسط سروتيپ سالمونلا تیفی موريوم روي داده است. اين عفونت بين دام و انسان مشترك است و طيور در نيمي از موارد، مخزن باكتري محسوب میگردند. سالمونلا از لاشه نيمپز پرندگان يا در هنگام حمل و نقل نامناسب يا از دستهای كثيف و آلوده به لاشه پرندگان به انسان منتقل میگردد. بزرگترین سند اپيدمي انتريت سالمونلايي در ایالات متحده آمريكا مربوط به سال 1985 است.
در آن هنگام اگرچه فقط حدود 16000 مورد از طريق كشت تأئید شده، اما با در نظر گرفتن همهی لاشههای آلوده، بهنظر میرسد موارد آلوده 150000 تا 200000 مورد بوده است. مرکز کنترل عفونت و پیشگیری از بیماریها (CDC) تخمین میزند که سالانه یک میلیون و دویست هزار مورد عفونت به سالمونلا در ایالات متحده رخ میدهد که سبب بستری 23 هزار نفر در بیمارستان شده و منجر به مرگ 450 نفر میگردد.
در گذشته لاکپشتهای خانگي منبع مهمي براي ابتلاي كودكان به انتريت سالمونلايي بودهاند. لاکپشتهای كوچكي كه در فروشگاههای حيوانات خانگي به فروش میرفتند، در مزارع كوچكي پرورش مییافتند كه تنها تورهاي فلزي دورتادور آنها كشيده شده بود. هنگامي كه آب مصرفي لاکپشتها بهواسطه کلمهای خام، آلوده میشد، به سالمونلا آلوده میشدند. دستان كودكان هنگام تماس با لاکپشتها آلوده میشد و باكتري از طريق غذا خوردن با دست كثيف به آنها منتقل میگردید.
در فرم انتریت تهوع، استفراغ، درد شكم و اسهال 8 تا 24 ساعت بعد از خوردن غذا يا نوشيدن آب آلوده به سالمونلا مشاهده میشود. گاهي اوقات تظاهرات شامل تب با درجه پايين، سردرد و لرز است. انتريت سالمونلايي يك بيماري خودبخود محدودشوندهای است كه معمولاً 5 روز طول میکشد، اما از دست دادن ميزان زياد آب و الكتروليت ممكن است در كودكان و بيماران مسن خطرناك باشد. مدفوع بيماران مبتلا به انتريت را میتوان براي جستجوي PMN رنگآميزي كرد. كشت مدفوع وجود سالمونلا را نشان میدهد و از آنتيبادي براي نشان دادن سروتيپ باكتري استفاده میگردد. بهبودي از انتريت سبب ايمني به عفونت مجدد نمیگردد.
تب رودهای به دو فرم تیفوئید (حصبه) و پاراتیفوئید (شبه حصبه) دیده میشود. مهمترین عامل پاراتیفوئید، پاراتیفیهای C,B هستند و مهمترین عامل تیفوئید، سالمونلا تیفی است که مختص انسان است. در بيشتر موارد، سالمونلا تیفی هنگام مصرف غذا يا آب آلوده به مدفوع يا ادرار انسان منتقل میگردد. برخلاف شيگلا، سالمونلاها به اسيد معده حساس هستند، بنابراين 106 تا 107 ارگانيسم بايد خورده شود تا فرد مبتلا به عفونت گردد و افرادي كه داروهاي آنتياسيد يا كاهشدهنده اسيد معده مصرف میکنند، معمولاً به ميزان آلودهكننده كمتري از سالمونلاها حساسند.
سالمونلا تیفی تمايل به استقرار در كيسه صفرا را دارد و بعضي افراد بدون بروز بيماري، سالمونلا را در كيسه صفراي خود حمل میکنند و ممكن است سالها سالمونلا را از بدن خود به محيط خارج پخش كنند. از معروفترین حاملين سالمونلا “مري تيفوئيدي” (مري مالون) بود كه در رستوراني در نيويورك در ابتداي قرن بيستم ميلادي كار میکرد و منبع اپيدمي تيفوئيدي شد كه 1300 مورد از آن گزارش شد. چون اين فرد با نام مستعار به كار در رستورانها ادامه داده بود، از 1915 تا آخر عمر يعني 1938 تحت پيگرد بود.
در ایالات متحده آمريكا تعداد معمول ابتلا به تيفوئيد سالانه 400 مورد است اما اپیدمیهای بزرگي روي داده است. در يك اپيدمي در فلوريدا 225 نفر با خوردن آبي كه خوب كلرینه نشده بود مبتلا به تيفوئيد شدند. در يك اپيدمي در سنت آنتوني تگزاس، 80 مورد تيفوئيد توسط يك حامل سالمونلا كه در يك رستوران غذا تهيه میکرد، گزارش شد. خوردن غذاي آلوده به سالمونلا كلراسوئيس میتواند منجر به سپتيسمي اوليه در مبتلایان به کمخونی داسي شكل يا مالاريا گردد.
در فرم تب روده (تيفوئيد) بيماران حدود 7 تا 14 روز بعد از خوردن سالمونلا، شروع به نشان دادن علائم و نشانههاي تيفوئيد میکنند، مثل بياشتهايي، خستگي، درد در ناحيه پيشاني، سرفه خشك، درد شكم و افزايش دما كه بهصورت ثابت افزايش يافته و تا 40 درجه سلسیوس نيز میرسد. در اين هنگام هيچ سالمونلايي در خون قابلردیابی نيست و شمارش گلبولهای سفيد طبيعي است. در هفته دوم يا سوم بيماري، سالمونلا از ماكروفاژها فرار كرده و بيمار بهسختی ناخوش است. ممكن است بر روي بدن لکههای سرخي (Rosespots) با قطر 2 تا 5 میلیمتر ظاهر شود که اين زخمهای ماكولوپاپولار حاوي سالمونلاها هستند. بدحالي و گيجي بيمار، ظاهري آشفته به او میدهد و در بعضي از موارد بيمار دچار هذيانگويي نيز میگردد.
اگر پلاکهای پير سوراخ شوند ممكن است پريتونيت روي دهد. انتشار سالمونلاها به نقاط ديگر میتواند سبب نكروز در كبد، امپيم، مننژيت، استئوميليت، اندوكارديت يا پيلونفريت شود. ميزان كشندگي این بیماری 2 تا 10 درصد است.
در بيماران مبتلا به عفونت سالمونلا تیفی، باكتري را میتوان از نمونههاي خون، مدفوع، ادرار، مغز استخوان و ترشحات لكههاي قرمز رنگ جدا نمود. اگرچه از 80 درصد نمونههاي خون و 20 درصد نمونههاي مدفوع در اولين هفته ظهور بيماري، میتوان باكتري را جدا كرد، اما اين ميزان در هفته چهارم در مورد نمونه خون به 25 درصد و در نمونه مدفوع به 85 درصد تغيير میکند. در بسياري از بيماران، كشت ادرار در طي دورانهاي مختلف تيفوئيد مثبت باقی مانده و علاوه بر نتايج كشت مثبت، ميزان آنتيبادي ضد سالمونلا تیفی سرم بيماران مبتلا به تيفوئيد تا 4 برابر افزایش مییابد.
بهبودي از تيفوئيد مراحل طولاني دارد كه يك ماه يا بيشتر طول میکشد و حدود 5 تا 20 درصد بيماران در ماه اول نقاهتشان دچار عود میشوند. بهبودي سبب ايمني در سراسر عمر نسبت به تيفوئيد میگردد.
در فرم سپتیسمی اولیه، بيماران كمخون بعد از ابتلا به عفونت رودهاي بدون نشانه با سالمونلا كلراسوئيس و سالمونلا پاراتیفی C ممكن است به سپتيسمي دچار شوند. تظاهرات عبارتند از تب تیز، از دست دادن وزن، بياشتهايي، کمخونی، باكتريمي و هپاتواسپلنگومگالي. باكتريمي ممكن است به سپسيس منجر شود يا سبب انتشار باكتري به ساير ارگانها و ايجاد عفونتهای اكتوپيك گردد. در بيمار مبتلا به سپتيسمي بايد كشت خون انجام شود.
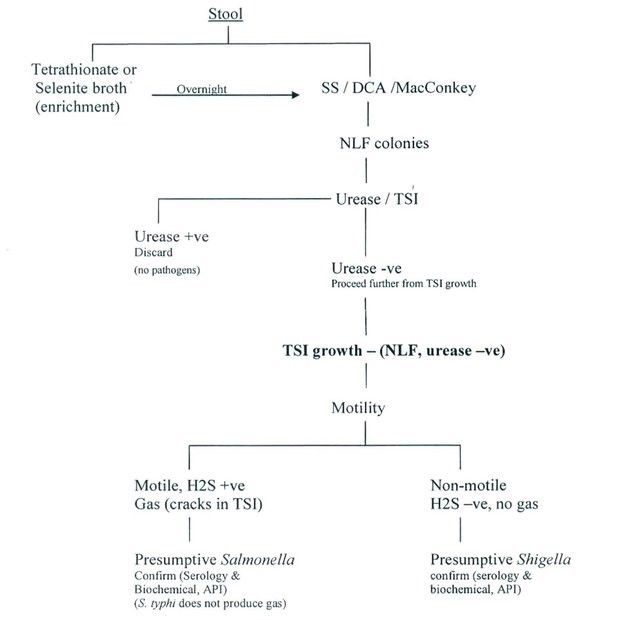
شکل 1: دیاگرام مراحل کشت مدفوع (برگرفته از https://www.researchgate.net/publication/308100231_Clinical_Microbiology/figures?lo=1)
نکات مهم:
– براي حذف حامل بودن سالمونلا تیفی میتوان از تجويز آنتيبيوتيك يا جراحي كيسه صفرا استفاده كرد.
– ناقلین مزمن: افرادی که پس از بهبودی برای بیش از یک سال باکتری را دفع میکنند.
– افراد با هموگلوبین S/S (بیماری سلول داسی شکل) و مبتلا به مالاریا حساسیت بالایی نسبت به عفونت سالمونلائی خصوصیات استئومیلیت دارند. افراد با هموگلوبین A/S (صفت داسی شکل) نسبت به افراد طبیعی (با هموگلوبین A/A) استعداد بیشتری نسبت به عفونت سالمونلائی دارند.
تشخیص آزمایشگاهی:
بهترین نمونه برای تشخیص تب انتریت و سپتیسمی در هفته اول خون است و نمونه ادرار از هفته دوم مثبت است. انجام کشت مغز استخوان نیز ممکن است مفید باشد. در تب انتریت در هفتههای سوم و چهارم کشت مدفوع مثبت است ولی در انترکولیت کشت مدفوع از هفته اول مثبت است.
برای جداسازی سالمونلاها از کشت در محیطهای افتراقی (EMB، مکانکی، نوبیوسین-برلیانت گرین-گلوکز آگار (NGB)، نوبیوسین- برلیانت گرین- گلیسرول- لاکتوزآگار (NBGL) و دزاکسی کولات)، محیطهای انتخابی (مانند SS آگار، هکتون انتریک آگار، XLD یا دزاکسی کولات سیترات آگار) و محیطهای غنیکننده (مانند SF یا محیط آبگوشت تتراتیونات) استفاده میگردد. لازم به ذکر است که نمونههای مدفوعی را ابتدا باید روی محیطهای غنیکننده کشت داد و بعد از 1 تا 2 روز انکوباسیون، روی محیطهای افتراقی و انتخابی کشت داد (شکل 1). امروزه از محیطهای کشت کرموژنی مانند Rambach آگار که در آن از سوبستراهای برای بتاگالاکتوزیداز (X-Gal) استفاده شده برای تشخیص سالمونلاها بهخصوص سالمونلا تیفی استفاده میگردد. برای تشخیص نهائی سالمونلاها از واکنشهای بیوشیمیایی و تستهای آگلوتیناسیون لولهای (تست ویدال) استفاده میشود. سالمونلاها در KIA بهصورت gas+,H2S+ ,AIK/A است. توجه شود که سالمونلا تیفی –gas است.
برای ردیابی ناقلین از ردیابی آنتیبادی ضد AgVi و کشت دوازدهه یا ترشحات دئودونوم استفاده میگردد.
امروزه از روشهای سریع تشخیصی مانند PCR، ELISA و کیتهای تشخیص سریع باکتااسلاید (Bactaslyde) در تشخیص سریع سالمونلاها در نمونههای بالینی و آب و مواد غذائی استفاده میگردد. در جدول زیر راههای اصلاح روشهای کشت خون بهمنظور بهبود تشخیص سالمونلا تیفی و سالمونلا پاراتیفی A ارائه شده است.
جدول 2: راههای اصلاح روشهای کشت خون بهمنظور بهبود تشخیص سالمونلا تیفی و سالمونلا پاراتیفی A
| فواید | روش | راهکار مورد استفاده |
|
نمکهای صفراوی و Oxgall باعث مهار فعالیت باکتریوسیدال خون میشوند، بهبود تشخیص سالمونلا تیفی و سالمونلا پاراتیفی A، نامناسب برای جداسازی پاتوژنهای غیر رودهای SPS فعالیت باکتریوسیدالی خون را مهار میکند. سیستمهای کشت اتومات شده علاوه بر اینکه جداسازی خودکار را انجام میدهند، از محیط کشت با کیفیت تضمینشده با هزینه کم استفاده میکنند.
اضافه نمودن زغال یا رزین به محیط کشت باعث جذب عوامل ضد میکروبی میگردند. این عمل فعالیت باکتریوسیدالی خون را کاهش داده و باعث رقیق شدن مواد ضدمیکروبی در نمونه میگردد. |
Bile salt broth/Oxgall
اضافه نمودن 0.05% SPS به محیطهای BHI broth یا TSB
Soybean casein digest broth (Bactec system) Peptone-enriched TSB supplemented with BHI solids (BactAlert)
اضافه نمودن زغال یا رزین به محیط کشتها
رقیق نمودن خون به میزان 1:10 در محیط مایع بسیار اهمیت دارد، هرچند که رقیق نمودن بیشتر میتواند فایده بیشتری داشته باشد. |
فرمولاسیون محیط کشت خون |
|
تصور میشود حذف سرم باعث کاهش فعالیت باکتریوسیدال خون میگردد، حتی زمانی که فرد با کلرامفینکل در حال درمان است. این روش باعث میگردد که محصول کشت بیشتر شود.
این روش سبب آزاد شدن باکتری داخل سلولی میشود. این روش باعث میگردد که تعداد باکتریها حتی اگر کم باشند تغلیظ شده و روی محیط کشت بهسرعت رشد نمایند. |
کشت لخته: لخته خون (پس از جداسازی از سرم) به استرپتوکیناز مایع آمادهشده اضافه گردد.
لیز سلولهای خون قبل از شروع کشت
پس از سانتریفیوژ خون روی محیط کشت جامد مستقیماً کشت داده شود. |
نمونه مورد استفاده |
| در سیستمهای کشت خون قدیمی، مدت زمان انکوباسیون بیش از 7 روز باعث میگردد که محصول بیشتر شود. در صورتی که در سیستمهای خودکار کنترلشده جدید نتیجه در طی 48 ساعت مشخص میگردد. | طولانی شدن مدت انکوباسیون کشت خون | طول زمان انکوباسیون |
نکات مهم در تست ویدال:
- در تست ویدال اگلوتینینهای سرمی در هفته دوم و سوم به بالاترین مقدار بعد از عفونت سالمونلائی میرسد. در تستهای سرولوژی حداقل بایستی دو نمونه سرمی در طی 7 تا 10 روز گرفته شود.
- توالی ظهور آنتیبادی در تب رودهای عبارت است از: دیرترO>H>Vi سریعتر
- توالی سرعت حذف آنتیبادی در تب رودهای عبارت است از: دیرترVi>O>H سریعتر
- در افرادی که قبلاً دچار بیماری تب رودهای، تیفوئید یا پاراتیفوئید نشدهاند و یا واکسن آن را دریافت نکردهاند، به جهت آن که تیتر آنتیبادی ضد o سریعتر از آنتیبادی ضد H بالا میرود، بنابراین تیتر بالا یا افزایشی آنتیبادی ضد o بهتنهایی ارزش تشخیصی دارد.
- در افرادی که قبلاً واکسن دریافت نمودهاند یا به تیفوئید، پاراتیفوئید دچار شدهاند، آنتیبادی ضد o پس از 6 ماه از بین رفته، ولی آنتیبادی ضد H ممکن است تا چند سال پایدار بماند، لذا بالا بودن تیتر آنتیبادی ضد H و پایین بودن یا فقدان آنتیبادی ضد o دلیل بر واکسیناسیون یا ابتلای قبلی به بیماری است.
- در اشخاصی که واکسن پلیوالان سالمونلا را دریافت نمودهاند، تیتر آنتیبادی ضد H هر سه نوع سالمونلا موجود در واکسن A.B. (تیفی، پاراتیفی A و پاراتیفی B) بالا رفته، ولی در صورت ابتلای قبلی به بیماری، تیتر یک نوع از آنها بالا میرود.
- با توجه به مطالب بالا، آگلوتیناسیون سرم با آنتیژن H بهتنهایی فاقد ارزش تشخیصی است.
- چنانچه تیتر آنتیبادی بیمار در برابر آنتیژن o (سوماتیک) 1:80 و در برابر آنتیژن H 1:40 باشد بیمار مشکوک بوده و در صورت افزایش هر یک از تیترها با توجه به علائم بالینی بیماری تیفوئید یا پاراتیفوئید محرز میگردد.
تیتر بالای 1:320 علیه آنتیژن O و بالای 1:640 علیه آنتیژن H مثبت گزارش میگردد. تست جایگزین برای تست ویدال آنزیم ایمنواسی (EIA) است. نتایج تست ویدال برای تشخیص قطعی تب تیفوئید مناسب نیست و تنها در مناطقی از دنیا که کشت خون امکانپذیر نیست میتواند مفید باشد.
درمان و پیشگیری:
مقاومت چند دارویی که در بین باکتریهای رودهای انتقال مییابد، در عفونتهای سالمونلائی مشکلساز است، لذا تستهای آنتیبیوگرام برای انتخاب آنتیبیوتیک مؤثر ضروری است. درمان اغلب با آمپیسیلین، تریمتوپریم، سولفومتاکسازول و سفالوسپورینهای نسل سوم صورت میگیرد.
حدود 3 درصد از بيماران كه از تيفوئيد بهبود یافتهاند به حاملين سالمونلا تیفی تبديل میشوند. زنان مسنتر با بيماري كيسه صفرا يا سنگ صفرا بيشتر در خطر تبديل شدن به حامل قرار دارند. براي حذف حامل بودن سالمونلا تیفی میتوان از تجويز آنتیبیوتیک يا جراحي كيسه صفرا استفاده كرد.
در بيماران مبتلا به انتريت سالمونلايي، درمان با آنتیبیوتیک در كاهش وخامت يا دوره بيماري تأثیری ندارد و در ضمن ممكن است سبب تحريك حامل شدن در كيسه صفرا گردد، به همین دليل پزشكان براي درمان اين موارد آنتیبیوتیک تجويز نمیکنند. در عوض بيماران بايد به ميزان مناسبي آب و الکترولیتها را دريافت كنند.
واكسن تيفوئيد بهصورت تخفيفيافته خوراكي و کشتهشده تزريقي موجود است. همچنين رعايت نكات بهداشت عمومي مثل دفع مناسب زباله، نگهداري آب بدون آلودگي، پاستوريزاسيون شير براي كشتن سالمونلا تیفی و ساير پاتوژنها و شناسايي حاملين و ممانعت از اشتغال آنها در صنايع غذايي و درمان آنها براي حذف حاملين سالمونلا در پيشگيري مؤثر است. با استفاده از روشهای بهداشتی باید از آلودگی آب و غذا توسط جوندگان یا بقیه حیواناتی که سالمونلاها را دفع میکنند، جلوگیری نمود. گوشت و تخممرغهای آلوده میبایستی بهطور کامل پخته شوند. افراد ناقل عفونت میبایست از اشتغال در محلهای تهیه و پخت غذا اجتناب کرده و رعایت نکات دقیق بهداشتی مدنظر باشد. در دنیا واکسنهای کشتهشده و زنده خوراکی وجود دارد که ایمنی خوبی علیه سالمونلا تیفی ایجاد میکنند.
[1] The Kauffman-White system
[2] The Edwards-Ewing system
[3] Salmonella.choleraesuis
[4] S.enteritidis
[5] S.typhi
برای دانلود فایل pdf بر روی لینک زیر کلیک کنید
ورود / ثبت نام