استرانژیلوئیدس در بیمار مبتلا به ضعف ایمنی
دکتر محمد هدایتی
| بعد از مطالعه این مطلب قادر خواهید بود:
1- سندرمی که توسط استرانژیلوئیدس استرکولاریس ایجاد میشود را شناسایی نموده و درباره روش انتقال، علایم، اپیدمیولوژی و داروهای آن بحث نمایید. 2- در مورد پاتولوژی autoreinfection و hyperinfection و نتایج آزمایشگاهی آن نظر دهید. 3- روشهای شناسایی آسترانژیلوئیدس استرکولاریس راتشریح نموده و توضیح دهید که چرا این تشخیص میتواند چالش برانگیز باشد. 4– تفاوتهای مرفولوژیک لارو استرانژیلوئیدس استرکولاریس و لارو کرمهای قلابدار رابیان کنید. |
تاریخچه بیمار
بیمار کشاورز 59 ساله مذکر میباشد که با سرفه، دیسپنه و خستگی به بخش اورژانس در منطقه کنتاکی مراجعه کرده است. وی سابقه COPD غیروابسته به اکسیژن، مصرف روزانه یک پاکت سیگار، چربی خون و فشارخون دارد. داروهایی که مصرف میکند شامل آسپرین 1mg8، Lisinopril 25 میلیگرم، هیدروکلروتیازید 12/5 میلیگرم، simvastatin 20 میلیگرم، اسپری spiriva 16 میلیگرم در روز میباشد. درضمن هر 4 تا 6 ساعت یکبار بخور albuterol برای رفع تنگی نفس استفاده میکند. ظاهراً فقط کمی ناخوش بنظر میرسد. عکس سینه تأیید کننده COPD میباشد. پزشک اورژانس با تشخیص تشدید COPD وی را تحت درمان بخور albuterol و تزریق استروئید قرار میدهد. حال بیمار بهبود یافته و با تجویز آنتیبیوتیک Augmentin و روزانه 20 میلیگرم پردنیزون مرخص میگردد. از وی خواسته میشود که در منزل نیز داروهای تنفسی خود را مصرف نموده و تحت نظر پزشک خانوادگی خود باشد. بعد از 5 روز در معاینه پزشک خانوادگی وضعیت تنفس بهتر شده اما سرفهها شدیدتر شده، همچنین اسهال و کرامپ شکمی نیز به علایم وی اضافه گردیده است. حال عمومی وی به طور متوسط بد نشان میدهد. پزشک معالج تصور میکند اسهال بخاطر تجویز Augmentin بوده لذا بجای آن Levaquin تجویز کرده و یک آمپول استروئید دیگر تزریق نموده و به مدت 10 روز پردنیزون خوراکی تجویز میکند.
چند هفته بعد بیمار با تب 39 درجه، لرز، عرق شبانه و سرفه با خلط خونآلود، خسخس سینه و اسهال به بخش اورژانس مراجعه میکند. وی گیج و منگ و شدیداً توکسیک بنظر میرسد.
معاینه فیزیکی
در ابتدای مراجعه تب بیمار 39 درجه است. سفتی و خشکی سطوح مخاطی مشاهده میشود. وزن بیمار 81 کیلوگرم است که حدود 6 کیلوگرم کمتر از زمان مراجعه چند هفته قبل به اورژانس است. فشارخون 90/50، ضربان قلب min/140 و تعداد تنفس 25 بار در دقیقه میباشد. آزمایشات BMP، کامل ادرار، CBC، ESR و کشت خون، مستقیم و کشت خلط و ادرار درخواست میگردد. علاوه بر این نوار قلب و اکوکاردیوگرام و عکس سینه نیز دستور داده میشود. نتیجه نوار قلب و اکو طبیعی است. عکس سینه انفیلتراسیونهای ریوی را نشان میدهد. جهت بررســـــی اسهال آزمایش مدفوع از نظر سم clostridium difficile و خون مخفی درخواست میگردد. در بخش اورژانس بیمار تحت درمان مایعات داخل وریدی، سیپروفلوکساسین، پیپراسیلین و جنتامایسین قرار میگیرد.
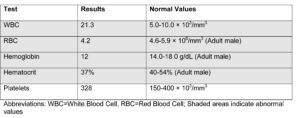
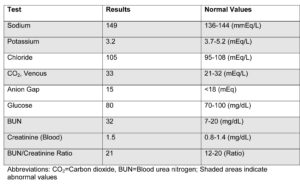
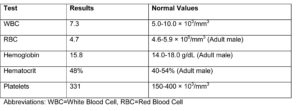
نتایج آزمایشات اولیه به شرح ذیل آماده میشود: (مناطق سایهدار نشانگر نتایج غیرطبیعی میباشند).
جدول 1- نتیجه آزمایش CBC
جدول 2- نتیجه آزمایشات پانل متابولیک پایهBMP
جدول 3- شمارش افتراقی سلولهای خونی
جدول 4- نتیجه آزمایش کامل ادرار
جدول 5- نتیجه آزمایش سدیمان خون
با مشاهده ائوزینوفیلی در جواب CBC، پزشک معالج دستور آزمایش مدفوع از نظر انگل را میدهد. همچنین درخواست آزمایش الایزای غیرمستقیم جهت بررسی وجود IgG علیه استرانژیلوئیدس استرکولاریس بعمل میآید.
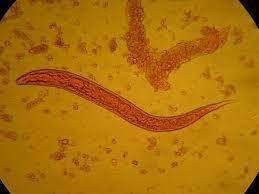
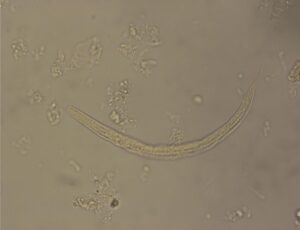
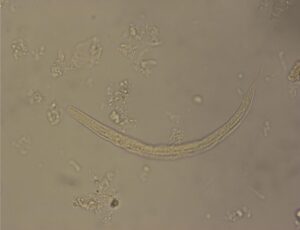
بعد از 24 ساعت نتیجه آزمایش مدفوع از نظر سم کلستریدیوم دیفیسیل منفی و از نظر خون مخفی مثبت میباشد. بعد از 48 ساعت کشت خون از نظر ئیکلای مثبت میشود که حساس به آنتیبیوتیکهایی است که در ابتدای پذیرش بیمار به طور داخل وریدی به وی تزریق شده است. کشت ادرار منفی و اسمیر خلط و کشت آن نیز از نظر باکتری منفی میباشد اما در اسمیر خلط لارو فیلاریفرم استرانژیلوئیدس استرکولاریس دیده میشود (شکل 2). همچنین در اسمیر مدفوع لارو رابدیتوئید (شکل 1) و لارو فیلاریفرم (شکل 2) استرانژیلوئیدس استرکولاریس هم مشاهده میگردد. دو هفته بعد نتیجه تست الایزا جهت IgG علیه استرانژیلوئیدس استرکولاریس هم مثبت میشود.
شکل 1- لارو رابدیتوئید استرانژیلوس استرکولاریس (عدسی 40)
شکل 2- لارو فیلاریفرم استرانژیلوس استر کولاریس (عدسی 40)
تشخیص
علایم فیزیکی و یافتههای اولیه آزمایشگاهی مؤید سپتیسمی میباشد. بیمار تبدار و گیج بود. ضربان قلب افزایش یافته و علیرغم سابقه پرفشاری، فشارخون به طور قابلتوجهی پایین است که این مسئله نشانگر شوک سپتیک میباشد. تعداد نوتروفیلها در شمارش خون محیطی به طور محسوسی افزایش یافته و بیش از 5 درصد باند مشاهده میشود. همچنین ESR بطور متوسط افزایش نشان میدهد. آزمایشهای پانل متابولیک پایه (BMP) و نتیجه آزمایش کامل ادرار حکایت از دهیدراتاسیون مختصر میکنند که احتمالاً ناشی از تب بالا و اسهال میباشد.
رشد ئیکلای درکشت خون نشان میدهد که منشأ سپتیسمی از روده بوده است. بطور معمول منشأ باکتریهای رودهای در کشت خون از عفونت ادراری میباشد ولی در مورد این بیمار با توجه به نتیجه طبیعی آزمایش ادرار و اوره و کراتینین سرم این فرض منتفی است، اما ائوزینوفیلی پیشنهاد کننده عفونت با کرمهاست که آزمایش مدفوع هم آن را تأیید مینماید. سرفه توأم با خلط، دیسپنه و ائوزینوفیلی فرض آلودگی با هلمنتها و مهاجرت لاروی به ریه را مطرح میکنند. مهاجرت لاروها در ریه سبب خونریزی و آسیب ریوی شده و میتواند منشأ کمخونی جزئی بیمار هم باشد. علاوه بر این تجویز کورتیکواستروئیدها جهت کنترل التهاب COPD سبب تضعیف سیستم ایمنی و تشدید بروز عفونت نهفته استرانژیلوئیدس استرکولاریس گردیده است. حضور لارو فیلاریفرم استرانژیلوئیدس استرکولاریس در خلط و مدفوع بیمار بیانگر هیپرانفکسیون با نماتودهاست. در موارد تیپیک عفونت با استرانژیلوئیدس استرکولاریس تنها تعداد معدودی لارو رابدیتوئید مشاهده میشود. این لاروها بین 250 تا 280 میکرومتر طول دارند و دارای کپسول دهانی کوتاه و مری شبیه صفحه ساعت میباشند. این لاروها تنها با استفاده از تکنیکهای تغلیظ قابل مشاهده هستند.
لارو رابدیتوئید استرانژیلوئیدس استرکولاریس را در مدفوع باید از لارو رابدیتوئید کرمهای قلابدار افتراق داد. در برخی موارد آلودگی با کرمهای قلابدار، در صورت ماندن نمونه مدفوع در دمای اتاق، تخم کرم باز شده لارو رابدیتوئید آزاد میشود که از نظر طول با لارو استرانژیلوئیدس استرکولاریس برابر بوده اما کپسول دهانی آن کشیدهتر است. لارو فیلاریفرم این نماتودها را میتوان از شکل دم آنها تمایز داد. لارو فیلاریفرم کرم قلابدار دارای دم نقطهای و لارو استرانژیلوئیدس استرکولاریس دارای دم شکافدار میباشد، گرچه افتراق این دو لارو در مدفوع ضروری نیست. لارو فیلاریفرم استرانژیلوئیدس استرکولاریس همیشه در نمونه بیمار دیده میشود.
مهاجرت تعداد زیادی لارو از جدار روده و سایر بافتها منجر به سپتیسمی و ائوزینوفیلی شده است. عفونتهای هلمنت مثل آسکاریس، استرانژیلوئیدس استرکولاریس، تریکنلا اسپیرالیس و کرمهای قلابدار که لارو مهاجر دارند معمولاً منجر به ائوزینوفیلی میشوند. در حالی که 75% موارد غیرکمپلیکه عفونت استرانژیلوئیدس بین 13 تا 18 درصد ائوزینوفیلی را نشان میدهند فقط در 20% بیماران هیپرانفکسیون، ائوزینوفیلی دیده میشود. گاهی حتی در این بیماران ائوزینوپنی هم مشاهده میشود که مکانیسم آن کاملاً روشن نیست اما پیشآگهی خوبی ندارد.
درمورد این بیمار وجود تعداد زیاد لارو تشخیص بیماری را نسبتاً آسان نموده است. در مواردی که تعداد کرمها کم باشند یافتن لارو رابدیتوئید در مدفوع دشوار است. یک آزمایش منفرد اسمیر مدفوع جهت یافتن لارو استرانژیلوئیدس استرکولاریس در هفتاد درصد موارد منفی خواهد بود. با سه بار آزمایش حساسیت تشخیص به 50% و با هفت بار آزمایش این حساسیت به 100% میرسد.
به طور معمول در آلودگی با استرانژیلوئیدس تعداد کرمها کم است و لذا برای تشخیص باید از تستهای تغلیظ مدفوع استفاده کرد. تکنیکهای تغلیظی شامل استفاده از سیستمهای تجاری آماده یا روشهایی همچون فرمل- اتر و فلوتاسیون زینک– سولفات میباشند. این روشهای تغلیظی موجب مرگ لارو شده و لذا در بزرگنمایی پایین تشخیص آن از عناصر آرتیفکت دشوار میگردد، ولی در بزرگنمایی بالا (40×) یک کارشناس متبحر باید بتواند از روی کپسول دهانی کوتاه و مری شبیه صفحه ساعت و سایر خصوصیات مرفولوژیک لارو رابدیتوئید را از عناصر آرتیفکت تمیز دهد.
روشهای دیگر تغلیظ مثل روش Harada-Mori و Bearmann هم برای تغلیظ لارو استفاده میشوند. در روش هارادا-موری یک تکه کاغذ صافی آغشته به مدفوع در مجاورت آب قرار میگیرد که آب از طریق خاصیت مویینگی به طور مستمر کاغذ را خیس میکند. قرار دادن این مجموعه در 30 درجه سانتیگراد شرایط مناسبی را برای مهاجرت لاروها به کنارههای کاغذ فراهم میسازد، سپس کنارههای کاغذ به کمک میکروسکوپ از نظر وجود لارو بررسی میشود. در روش Bearmann مدفوع تازه بر روی پارچه کتان در داخل یک قیف قرار داده میشود. قیف با آب گرم پر شده و انتهای آن به یک لوله شیردار وصل شده است. لاروها بعد از یک ساعت انکوباسیون به آب گرم مهاجرت میکنند. آب را سانتریفوژ کرده و با میکروسکوپ به دنبال لارو میگردند. روش دیگر کشت مدفوع در محیط نوترینت آگار است. بعد از 48 ساعت انکوباسیون لاروها در روی محیط نوترینت آگار حرکت کرده و باکتریها را هم با خود حمل میکنند، لذا خط رشد باکتریها در روی آگار مشاهده میگردد. در روی همین خط با میکروسکوپ تشریح میتوان لاروها را هم دید.
به خاطر ملاحظات عملی، کمتر آزمایشگاهی از این روشها جهت مشاهده لارو زنده استفاده میکند و بیشتر آزمایشگاهها با همان متدهای تغلیظی به دیدن لارو مرده اکتفا میکنند. ایجاد روشهای قابل اعتماد سرولوژیک و تشخیص مولکولی، رسیدن به تشخیص دقیق را آسانتر کرده است. روش PCR برای آشکارسازی DNA استرانژیلوئیدس استرکولاریس در آزمایشگاههای تحقیقاتی موفق بوده اما در آزمایشگاههای روتین هنوز جا نیفتاده است. استخراج DNA از مدفوع زمانبر و مشکل است، لذا روشهای استخراج با هم فرق کرده و بر روی نتیجه آزمایش تأثیر میگذارند.
استفاده از الایزای غیرمستقیم جهت آشکارسازی IgG در سرم آسانتر بوده و بعنوان تأیید تشخیص قابل استفاده است. این روش بصورت کیت موجود بوده و ویژگی آن 100% و حساسیت آن 85% میباشد. گرچه یافتن این آنتیبادی در تشخیص مهم است اما بین عفونت فعلی با عفونت قبلی تفاوتی قائل نمیشود. حتی سالها پس از درمان موفق عفونت انگلی باز هم مقدار این آنتیبادی بالا باقی میماند، بنابراین آزمایش مکرر مدفوع جهت یافتن لارو همچنان ابزار تشخیصی اصلی میباشد. در صورتی که تست سرولوژی مقدور نباشد تشخیص لارو استرانژیلوئیدس از کرمهای قلابدار حائز اهمیت است. در مورد این بیمار لارو استرانژیلوئیدس به درستی توسط آزمایشگاه تشخیص داده شد و با تست الیزا تأیید گردید.
بحث
30 تا 100 میلیون نفر در جهان آلوده به انگل استرانژیلوئیدس هستند و این عفونت در آسیای جنوب شرقی، منطقه پایین صحرای آفریقا، امریکای لاتین و بخشهایی از جنوب غربی امریکا اندمیک میباشد. در برخی مناطق روستایی امریکا شیوع استرانژیلوئیدس استرکولاریس تا حدود 4% جمعیت را شامل میشود.
سیکل زندگی استرانژیلوئیدس استرکولاریس از سایر نماتودها پیچیدهتر است و شامل زندگی انگلی و آزاد میباشد. علاوه بر این استرانژیلوئیدس استرکولاریس میتواند تکثیر انگلی یا غیرانگلی نیز داشته باشد و در دوره انگلی، کرمِ مادهِ پارتنوژن در مخاط روده جا خوش کرده و تخمریزی میکند که این تخمها به لارو تبدیل میشوند. لارو رابدیتوئید مرحله اول (L1) عفونتزا نبوده و معمولاً از طریق مدفوع در خاک پراکنده میشود. در خاک این لارو تبدیل به لارو مرحله دوم (L2) و سپس مرحله سوم (L3) میشود که لارو فیلاریفرم عفونتزا میباشد. معذلک گاهی لاروهای رابدیتوئید در داخل بدن میزبان میتوانند تبدیل به لارو مرحله دوم و نهایتاً لارو فیلاریفرم مرحله سوم شده و عفونتزا گردند. این پدیده را autoreinfection مینامند، بنابراین استرانژیلوئیدس استرکولاریس برخلاف سایر نماتودهای رودهای میتواند در داخل بدن میزبان هم تکثیر یابد. در سیکل تولید مثل غیر انگلی، لارو رابدیتوئید از طریق مدفوع در خاک پراکنده شده و پس از چهار بار دگردیسی در خاک تبدیل به کرم بالغ نر و ماده غیر انگل میشود. از جفتگیری این کرمها و پس از تخمگذاری لارو رابدیتوئید آزاد میشود. این کرمها ممکن است نسلها زاد و ولد داشته باشند بیآنکه لارو فیلاریفرم عفونتزا پدید آید. لاروهای (L3) میتوانند از سطوح مخاطی یا پوست انسان عبور کرده و با جریان خون به ریهها برسند و در آنجا با تخریب آلوئولها به برونش و تراشه راه یابند. تحریک تراشه سبب سرفه شده و سپس بلع خلط آلوده به لارو، آنها را به دستگاه گوارش میرساند که نهایتاً در جدار روده لارو رشد کرده و به کرم ماده تخمگذار تبدیل میشود.
در پدیده autoreinfection لاروهای فیلاریفرم آلوده کننده به جدار روده یا پوست ناحیه پرینه نفوذ کرده و از آنجا به مناطق خاصی از روده کوچک یا نواحی مجاور مانند ریه مهاجرت میکنند. این تواناییِ ایجاد عفونتِ مجدد سبب میشود که گاهی آلودگی مزمن در فرد سالها طول بکشد. رکورد این عفونت در یک فرد، 65 سال گزارش شده است. بیمار ما نیز ممکن است چند دهه قبل به این کرمها آلوده شده باشد. اقامت وی در ایالت کنتاکی و نیز شغل وی بعنوان کشاورز امکان مواجهه با این عفونت را در حد بالایی فراهم میسازد. عفونت مزمن ممکن است اصلاً تظاهر بالینی نداشته باشد و یا بصورت علایم ریوی یا گوارشی بروز کند.
یک سیستم ایمنی توانمند مانع تبدیل سریع لاروهای رابدیتوئید به لاروهای فیلاریفرم در روده میشود ولی در افرادی که سیستم ایمنی سلولی آنها مشکل دارد autoreinfection منجر به آلودگی شدید (تعداد بالای کرمها) میگردد. بسیاری از بیمارانی که دچار آلودگی شدید شدهاند کورتیکواستروئیدهایی نظیر پردنیزون استفاده کردهاند. پردنیزون یک داروی مُضعِف ایمنی است که اغلب جهت کنترل التهاب در COPD استفاده میشود، بنابراین عفونت استرانژیلوئیدس ریوی ممکن است بعنوان تشدید COPD تلقی گردد. لنفوم، پیوند کلیه، عفونت HIV و HTLV-1، الکلیسم، سوء تغذیه، اورمی و سندرم نفروتیک از سایر عوامل مستعدساز عفونت شدید استرونژیلوئیدس هستند.
به علت نشت باکتریها و قارچها به خون در نتیجه مهاجرت لاروها از روده در عفونت شدید (hyperinfection)، عفونت خونی، پنومونی، مننژیت و عفونتهای گسترده اغلب مشاهده میشود. عفونت شدیدِ باکتریاییِ ثانویه معمولاً علت مرگ این افراد به حساب میآید. میزان مرگ در این موارد 89-70% است. این سندرم (یعنی سندرم hyperinfection) یک وضعیت اورژانس و اضطراری است که مداخلات صحیح و سریع پزشکی را میطلبد.
نتیجه
پس از اینکه هیپرانفکسیون با استرانژیلوئیدس استرکولاریس مدلل گردید، تجویز کورتیکواستروئیدها متوقف شد. بیمار روزانه به مدت 8 روز ivermectin زیرجلدی (g/kgµ200) دریافت نمود. سپس عکس سینه، آزمایش خلط و آزمایش مدفوع بعمل آمد که همگی بیانگر ریشهکن شدن استرانژیلوئیدس استرکولاریس بود. آزمایش خون نیز مؤید پاک شدن از سپتیسمی و استرانژیلوئیدس بود. ائوزینوفیلی به صفر درصد کاهش یافت.
نتایج آزمایشات پس از درمان:
جدول 6- شمارش افتراقی سلولهای خونی
جدول 7- آزمایش CBC
پس از ده روز بیمار با حال عمومی خوب مرخص شد و تا چهار هفته هم داروی ivermectin خوراکی تجویز گردید. پس از چهار هفته هیچ نشانهای از بیماری یا عفونت با استرانژیلوئیدس باقی نماند. آزمایشهای مدفوع و خلط نیز منفی بودند. باید توجه داشت که ریشهکنی کامل این انگل خطر بروز مجدد آن را منتفی میسازد. به نظر می رسد که این بیمار در صورت نیاز برای مشکل COPD بتواند مجدداً پردنیزون استفاده کند.
https://medlabnews.ir/%d8%a7%d8%a8%d8%aa%d9%84%d8%a7-%d8%a8%d9%87-%d8%aa%d8%b1%db%8c%d8%b4%db%8c%d9%86%d9%88%d8%b2%db%8c%d8%b3-%d8%a8%d9%87-%d8%af%d9%86%d8%a8%d8%a7%d9%84-%d9%85%d8%b5%d8%b1%d9%81-%da%af%d9%88%d8%b4%d8%aa/
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام