STD را جدی بگیرید
نادیا شافعی، دکترای تخصصی پزشکی مولکولی، دانشگاه علوم پزشکی کردستان
شادی سایبان، کارشناسی ارشد ژنتیک پزشکی، دانشگاه علوم پزشکی شهید بهشتی
1- مقدمه
بیماریهای آمیزشی جنسی (STD: Sexual transmitted Disease)، از بیماریهای نسبتاً شایعی هستند که از شخصی به شخص دیگر به دنبال تماسی جنسی منتقل میشوند. علت ایجاد بیماریهای آمیزشی باکتریها و ویروسهایی هستند که از طریق پوست و ترشحات مجاری تناسلی از فردی به فرد دیگر در طی فعالیت جنسی منتقل میشوند و باعث ایجاد علائم موضعی و عمومی در بدن میشوند.
بیماریهای آمیزشی در هر دو جنس مذکر و مؤنث ایجاد میشوند ولی علائم و عوارض آنها در دو جنس متفاوت است؛ علائم این بیماریها در خانمها عبارت از ترشحات بدبو و غیرمعمول از دستگاه تناسلی، سوزش و خارش و ضایعات زخمی و در ناحیه تناسلی شامل درد کشاله ران و اطراف دستگاه تناسلی، درد حین نزدیکی و …است.
علائم این بیماریها در مردان شامل ترشح از مجرای ادرار، بزرگ شدن عقدههای لنفاوی کشاله ران، زخم ناحیه تناسلی، درد و سوزش هنگام دفع ادرار و …است.
پاتوژنهای باکتریال ایجادکنندهی STI نظیر Chlamydia trachomatis و Neisseria gonorrhoeae نهتنها در ایجاد عفونتهای حاد بلکه در ایجاد عوارض طولانی مدت نظیر ایجاد پیامدهای نامطلوب حاملگی نقش دارد، لذا انجام غربالگری برای این پاتوژنها شدیداً توصیه میشود و باید در پنلهای تشخیصی حتماً این دو پاتوژن گنجانده شود. تریکوموناس واژینالیس، استرپتوکوک گروه B و ژنیتال مایکوپلاسما نیز در ایجاد عوارض بارداری نقش دارند، اما از آن جایی که این سویهها در نمونه افراد سالم هم مشاهده شده است در ارتباط با لزوم وجود این پاتوژنها در پنلهای غربالگری اطمینانی وجود ندارد. در این مقاله توضیح مختصری در ارتباط با برخی از پاتوژنهای مهم و اثرات آن در بارداری و نهایتاً روشهای تشخیصی ارائه خواهد شد.
2- پاتوژن های مهم STD
2-1- کلامیدیا تراکوماتیس
کلامیدیا تراکوماتیس شایعترین علت عفونتهای باکتریایی قابل درمان منتقله از راه جنسی در سراسر جهان است. عفونت کلامیدیا بدون درمان در مردان میتواند Epididymitis و Proctitis را ایجاد کند. در زنان اگرچه اغلب این عفونت بدون علامت است و یا حداقل علائم ممکن را نشان میدهد اما در برخی از آنها علائمی چون سالبینیت، آندومتریت، بیماری التهابی لگنی، بارداری خارج رحمی و ناباروری ناشی از نقص فاکتور لولهای را نشان میدهند. ابتلا به این عفونت با افزایش خطر ابتلا به HIV همراه است و همچنین این عفونت میتواند عامل خطری برای ایجاد کارسینوم گردن باشد. برای جلوگیری از گسترش بیماری و عوارض شدید، تشخیص زودهنگام و درمان افراد آلوده ضروری است.
2-2- نایسریا گونرهآ
شایعترین محل عفونت Neisseria gonorrhoeae، مجاری ادرار و دستگاه تناسلی است. مردان مبتلا به این عفونت ممكن است دچار سوزش ادرار شوند و زنان ممكن است دچار تخریب خفیف مخاط واژینال و درد شدید لگن شوند یا گاهی هیچ علامت بالینی نداشته باشند. دیگر عفونتهای N. gonorrhoeae شامل آنورکتال، التهاب حلق و تخمدان/ رحم است. عفونتهایی که در دوره نوزادی اتفاق میافتد ممکن است چشم نوزاد را آلوده کنند. عدم درمان عفونت، باعث انتشار عفونت به مناطق دیگر بدن ازجمله مفاصل میشود. شایعترین مفاصل برای این پاتوژن شامل مچ دست، مچ پا و مفاصل دست و پا است. عفونتهایN. gonorrhoeae با استفاده از تکنیکهای کشت یا سایر تکنیکها نظیر تستهای مبتنی بر تکثیر اسید نوکلئیک تشخیص داده میشوند.
2-3- مایکوپلاسما ژنیتالیوم
مایکوپلاسما ژنیتالیوم یکی از گونههای مهم مایکوپلاسماها محسوب میشود که اندازهی ژنوم بسیار کوچکی دارد و عامل یورتریت غیرگنوکوکی، بیماري التهاب لگن و سقطهای خودبهخودي با زایمان زودرس است. در صورت عدم انجام برنامههای تشخیصی، پیشگیري و درمان مناسب، عفونتهای مایکوپلاسمایی بهطور مستمر باقی مانده و منجر به عواقب خطرناکی مانند التهاب لگن و ناباروري میگردند. روشهای شناسایی مایکوپلاسماها کشت، روشهای سرولوژیک و تکثیر اسید نوکلئیک میباشند. این باکتری سخترشد بوده و براي تکثیر در محیطهای کشت، به شرایط ویژهای نیازمند است. کشت باکتري روش استاندارد طلایی تشخیص مایکوپلاسماها است، با این حال این روش بسیار سخت بوده و نیازمند محیطهای کشت اختصاصی است، اما به علت اختصاصیت و حساسیت پایین و رشد کم سویهها، این روش نسبت به روش سنجش مولکولی از ارجحیت کمی برخوردار است. روشهای سرولوژیکی مانند فیکساسیون کمپلمان، آنزیم ایمنواسی و میکروفلورسانت نیز گاهی استفاده میشوند ولی این روشها نیز از اختصاصیت و حساسیت پایینی نسبت به تستهای مولکولی برخوردار بوده و به دلیل مشکل بودن تفسیر تیتر آنتیبادي در دوران حاد و نقاهت بیماري و همچنین زمانبر بودن، این تستها کمتر انجام میشوند.
3- عوارض عفونتهای STD در دوران بارداری
خانمهای باردار نسبت به عفونتهای خاص آسیبپذیرتر هستند و اگر این عفونتها درمان نشوند، ممکن است عوارض شدیدتری ایجاد کنند. هر خانم بارداری که تجربه حتی یک عفونت جزئی در دوران بارداری داشته باشد باید حتماً به پزشک یا ماما مراجعه کند.
یکی از عفونتهای قارچی رایج واژن، قارچی به نام کاندیدا است. دلیل ابتلا به این عفونتها، ایجاد تغییرات ایمونولوژیک، افزایش تولید گلیکوژن و افزایش سطح استروژن در دوران بارداری است.
بر اساس گزارش 2015، حدود 20 درصد از همه زنان دارای عفونت کاندیدا هستند که در حین بارداری به 30 درصد میرسد که به نظر میرسد در سهماههی دوم و سوم سهم بیشتری داشته باشد.
شایعترین نشانههای عفونت واژینال با مخمرها عبارتند از:
- خارش در اطراف مهبل (واژن)
- یک تخلیه واژینال ضخیم، سفید، پنیر مانند
- بوی نان یا آبجو که از واژن میآید.
- درد یا سوزش در واژن و اطراف آن
- درد یا سوزش در طول رابطه جنسی
افراد مبتلا به عفونت مخمر واژن ممکن است از داروی تجویزی یا بدون نسخه استفاده کنند، اما خانمهای باردار نباید از این داروها بدون نظر پزشک یا ماما استفاده کنند. قبل از شروع درمان عفونت لازم است نوع عفونت با یک روش دقیق و حساس تشخیص داده شود و تعیین گردد که عفونت باکتریایی است یا قارچی؟
مرکز کنترل و پیشگیری از بیماریها (CDC) برخی استراتژیها را برای کاهش خطر ابتلا به عفونت در دوران بارداری ارائه میدهد که عبارتند از:
- داشتن رابطه جنسی مطمئن
- غربالگری شریک جنسی از نظر عفونتهای منتقله از طریق رابطه جنسی (STD test)
- شستن با دقت دستها
- اجتناب از افرادی که عفونتهای مسری دارند
- انجام تستهای تشخیص STD
3-1- تأثیرات عفونتها بر روی یک جنین در حال رشد:
- این عفونتها ممکن است به مادر آسیب برساند و بدن او را بهگونهای ضعیف کند که قادر به پرورش جنین بهصورت طبیعی نباشد.
- داروهایی که در درمان این عفونتها استفاده میشوند میتوانند برای جنین بسیار مضر باشد.
- عفونت باکتریایی واژن ممکن است باعث ایجاد زایمان زودرس شود
- امکان انتقال بیماریهای مسری مانند هپاتیت، سیفلیس، تبخال و HIV به جنین وجود دارد.
- کلامیدیا میتواند باعث عفونت چشم و پنومونی در جنین شود.
- گونورهآ میتواند مایع آمنیوتیک را آلوده کرده و باعث ایجاد زایمان زودرس شود و همچنین ممکن است منجر به عفونت چشم و کوری گردد.
لذا انجام غربالگری برای خانمها و شریک جنسی آنها قبل از بارداری توصیه میگردد.
- روشهای تشخیصی
به دلیل اهمیت موضوع غربالگری، این کار باید با استفاده از روشهای بسیار دقیق و حساس مانند تستهای مبتنی بر تکثیر اسیدهای نوکلئیک انجام شود. علاوه بر لزوم استفاده از کیتها و روشهای دقیق و حساس باید حتماً از روشهای کنترل کیفی نیز استفاده کرد. آزمایشگاههایی که در زمینه غربالگری و تشخیص عفونتهای STI کار میکنند، میبایست مراحل کنترل کیفی و تضمین کیفیت را بسیار دقیق و بر اساس پروتکلهای موجود در سازمان CLIA و CAP انجام دهند چراکه وجود نتایج منفی کاذب باعث ایجاد عوارض بسیار جدی برای خود بیمار و احتمال انتقال این عفونت به افراد دیگر و افزایش شیوع این عفونت در جامعه میشود.
در حال حاضر روشهایی که برای تشخیص این عفونتها وجود دارد عبارتند از:
- مشاهده مستقیم میکروسکوپی میکروارگانیسمها
- کشت
- شناسایی آنتیژن
- واکنشهای سرولوژیک جهت شناسایی آنتیبادی
- تستهایی که متابولیتهای میکروبی را شناسایی میکنند نظیر Whiff test
- تستهای مولکولی
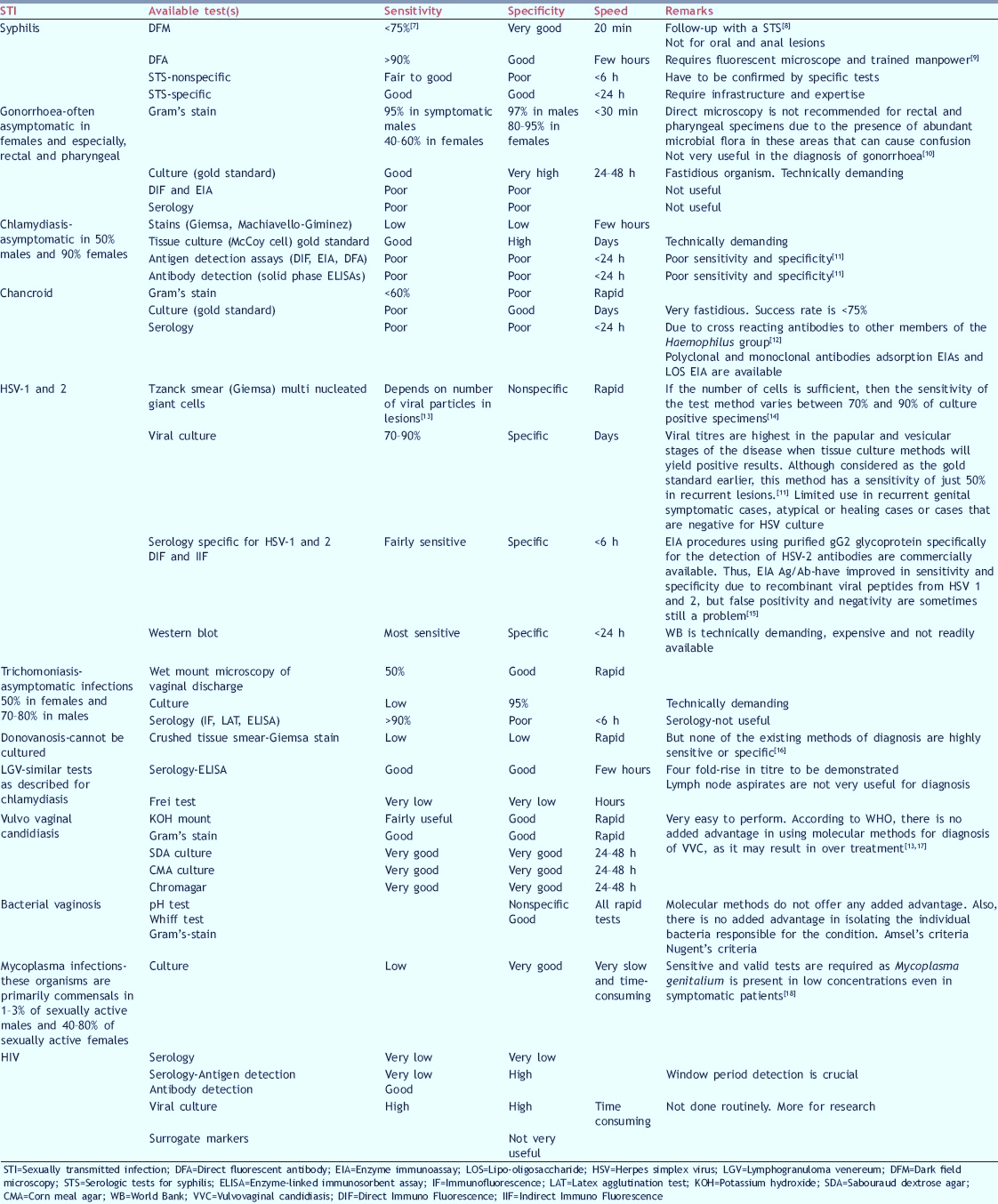
در جدول 1 حساسیت و اختصاصیت روشهای مختلف در تشخیص این عفونتها نشان داده شده است.
با توجه به اطلاعات نشاندادهشده در جدول میتوان به این نتیجه رسید که بسیاری از میکروارگانیسمهای ایجادکننده این عفونت را نمیتوان با روشهایی نظیر کشت شناسایی کرد و یا شناسایی آنها با استفاده از روشهای سرولوژیک از حساسیت و اختصاصیت کمی برخوردار است، درنتیجه استفاده از روشهای مولکولی میتواند جایگزین مناسبی باشد. روشهای مولکولی نیز انواع مختلفی دارد که عبارتند از:
- روشهای مبتنی بر هیبریدیزاسیون
- روشهای مبتنی بر تکثیر اسید نوکلئیک
- تایپینگ سویهها در بررسیهای اپیدمیولوژیک
در کل مزیتهایی که روشهای مولکولی نسبت سایر روشهای تشخیصی دارند عبارتند از:
- امکان شناســایی میکروارگانیسمهایی که امکان کشت آنها وجود ندارد نظیر HPV و Treponema pallidum
- شناسایی ارگانیسمهای جداشده از محیط کشت و تأیید نتایج حاصل از کشت
- شناسایی سریع ارگانیسم موجود در نمونههای بالینی
- شناسایی افتراقی سویههای نزدیک به هم نظیر HSV1 و HSV2
- بررسی اپیدمیولوژی و پاتوفیزیولوژی پاتوژنهای STI نظیر بررسیهای DNA Fingerprint
- افزایش حساسیت و اختصاصیت
گرچه کشت بافت بهعنوان استاندارد طلایی در تشخیص در نظر گرفته میشود، با این حال با در دسترس بودن روشهای جدید تشخیصی بهویژه روشهای مولکولی که بسیار حساس و دقیق هستند، تشخیص این عفونت بسیار سریع و آسان شده است. در برخی کیتهای جدید اساس کار استفاده از تکنیک PCR و هیبریدیزاسیون و گاه هیبریدیزاسیون مبتنی بر ایمنوکروماتوگرافی است که زمان انجام تست نسبت به کشت کوتاهتر بوده و حساسیت و دقت روش نیز بسیار عالی است. در روشهای مبتنی بر ایمنوکروماتوگرافی (oligogene) زمان انجام تست نسبت به سایر روشهای موجود بسیار کوتاهتر (PCR کمتر از 45 دقیقه و هیبریدیزاسیون کمتر از 15 دقیقه) است، که طی مطالعات مختلف این ادعا به اثبات رسیده است؛ بهعنوان مثال در مطالعهای که در سال 2015 انجام شد، قابلیت اطمینان، دقت و سودمندی کیت جدید OligoGen NG در مقایسه با نتایج cobas4800 مورد بررسی قرار گرفت. یک مطالعه آیندهنگر برای تشخیص N. gonorrhoeae با استفاده از نمونههای ادرار (152 نفر)، رکتال (80 نفر) غدد درونریز ( 67 نفر)، حلق و بینی (41 نفر) و سواب اورترل (5 نفر) طراحی شده بود. حساسیت، ویژگی، ارزش پیشبینیکننده مثبت و منفی و مقدار کاپا برای تشخیص N. gonorrhoeae با استــــــفاده از کیت NG OligoGen به ترتیب 99/6٪، 100٪، 100٪، 99/1٪ و 99٪ بود. دادههای آماری بهدستآمده در این تحقیق نتایج مفید و قابل اعتماد این آزمایش جدید را تأیید میکند.
جدول 1: حساسیت و اختصاصیت روشهای مختلف در تشخیص عفونتها
منابع:
Workowski, K. A., Bolan, G. A., Centers for Disease Control and Prevention (2015). Sexually transmitted diseases treatment guidelines, 2015. MMWR. Recommendations and reports : Morbidity and mortality weekly report. Recommendations and reports, 64(RR-03), 1-137.
Fanfair, Robyn Neblett, and Kimberly A. Workowski. “Clinical update in sexually transmitted diseases-2014.” Cleveland Clinic journal of medicine 81.2 (2014): 91-101
NIMH Collaborative HIV/STD Prevention Trial Group. “Syndromic and laboratory diagnosis of sexually transmitted infection: a comparative study in China.” International journal of STD & AIDS 19.6 (2008): 381-384
Ljubin-Sternak, Suncanica; Mestrovic, Tomislav (2014). “Review: Clamydia trachonmatis and Genital Mycoplasmias: Pathogens with an Impact on Human Reproductive Health”. Journal of Pathogens. 2014
Ross, J. D. C., and J. S. Jensen. “Mycoplasma genitalium as a sexually transmitted infection: implications for screening, testing, and treatment.” Sexually Transmitted Infections 82.4 (2006): 269-271
Johnson, Robert E., et al. “Screening tests to detect Chlamydia trachomatis and Neisseria gonorrhoeae infections—2002.” MMWR Recomm Rep 51.RR-15 (2002): 1-38
Johnson, Hope L., et al. “Sexually transmitted infections and adverse pregnancy outcomes among women attending inner city public sexually transmitted diseases clinics.” Sexually transmitted diseases 38.3 (2011): 167-171.
Low, Nicola, et al. “Global control of sexually transmitted infections.” The Lancet 368.9551 (2006): 2001-2016
Quinn, Thomas C. “Recent advances in diagnosis of sexually transmitted diseases.” Sexually transmitted diseases 21.2 Suppl (1994): S19-27
Peeling, Rosanna W., et al. “Why do we need quality-assured diagnostic tests for sexually transmitted infections?.” Nature Reviews Microbiology 4.12 (2006): 909.
Parra-Sánchez, Manuel, et al. “Comparison of the CT OligoGen kit with cobas 4800 assay for detection of Chlamydia trachomatis.” Enfermedades infecciosas y Microbiología clínica 33.10 (2015): 642-645
Parra-Sanchez, M., et al. “Performance of the NG OligoGen kit for the diagnosis of Neisseria gonorrhoeae: comparison with cobas 4800 assay.” Diagnostic microbiology and infectious disease 84.1 (2016): 4-6.
اثر حاملگی و هورمونهای جنسی بر نتایج برخی از تستهای آزمایشگاهی
برای دانلود پی دی اف برروی لینک زیر کلیک کنید
ورود / ثبت نام