میکروبشناسی تشخیصی
فائزه اسدي*، رحيمه رضازاده
كارشناس علوم آزمايشگاهي
بيمارستان ولیعصر (عج) شهربابك
f.assadi1371@gmail.com
مقدمه:
آزمایشگاه میکروبشناسی بالینی نقش مهمی را در تشخیص بیماریهای عفونی بازی میکند.
توانایی آزمایشگاه برای ایفای این نقش خود، به کیفیت نمونه جمعآوریشده از بیمار، چگونگی انتقال از بیمار به آزمایشگاه و روشهای مورد استفاده برای ردیابی میکروب در نمونه محدود میشود.
تشخیص آزمایشگاهی بیماریهای باکتریایی:
ردیابی و شناسایی باکتریها توسط پنج روش رایج در نمونههای بالینی صورت میگیرد:
- میکروسکوپی
- ردیابی آنتیژن باکتریایی
- ردیابی اسید نوکلئیک اختصاصی باکتری
- کشت
- ردیابی آنتیبادی اختصاصی باکتری (سرولوژی)
هرچند بیشتر ارگانیسمها را میتوان با تکنیکهای متنوع بهصورت اختصاصی شناسایی نمود، اما رایجترین روش مورد استفاده در آزمایشگاه تشخیص طبی برای شناسایی و تعیین هویت یک ایزوله (متعاقب کشت) توسط تستهای بیوشیمیایی صورت میگیرد؛ بنابراین با شناخت روشها و تستهای بیوشیمیایی و با کمک از مورفولوژی میکروسکوپی و ماکروسکوپی میتوان به وجود عامل بیماری پی برد و آن را شناسایی کرد. در این مقاله سعی بر آن شده است که تستهای متنوع و پرکاربرد (بیشتر باکتریهای گرم مثبت) در آزمایشگاه میکروبشناسی مورد بررسی قرار گیرد.
مروری بر چند تست رایج:
تست کوآگولاز:
در میکروبشناسی از این تست برای جداسازی استافیلوکوک اورئوس از بقیه استافیلوکوکها استفاده میشود.
در این تست از پلاسمای خرگوش یا انسان همراه با EDTA 1% یا سدیم سیترات 3-2% استفاده میشود. در 0/5 سیسی پلاسمایی که به نسبت 1 به 5 با سرم فیزیولوژی رقیق شده است، چند کلنی را حل کرده و در 37 درجه سانتیگراد انکوبه میشود. بعد از 1 تا 4 ساعت از نظر ایجاد لخته بررسی نموده و در صورت منفی بودن 24 ساعت بعد نیز بررسی میشود.
تست کوآگولاز اسلایدی:
روی یک لام یک یا دو کلونی در سرم فیزیولوژی حل میکنیم تا سوسپانسیون یکنواختی حاصل شود. یک قطره پلاسما به سوسپانسیون افزوده و با کمک لوپ، سوسپانسیون یکنواختی ایجاد میکنیم. ایجاد توده لخته مانند در مدت 5 تا 10 ثانیه بیانگر مثبت بودن تست است و در صورتی که تست کوآگولاز اسلایدی منفی شود باید روش لولهای را انجام داد.
تست کاتالاز:
یکی از موارد استفاده از این تست برای جداسازی استافیلوکوکها از استرپتوکوکها میباشد. استافیلوکوکها کاتالاز مثبت، ولی استرپتوکوکها کاتالاز منفی هستند.
آب اکسیژنه یکی از محصولات نهایی متابولیسم اکسیداتیو باکتریهای هوازی و بیهوازی اختیاری است که تجمع آن برای باکتری خطرناک است. آنزیم کاتالاز موجود در باکتری، این ماده خطرناک را به H2O و O2 تجزیه میکند.
یک یا دو قطره آب اکسیژنه 3% روی لام ریخته و چند کلونی داخل آن حل میکنیم. در صورتی که باکتری کاتالاز مثبت باشد بهسرعت شروع به تولید O2 میکند که بهصورت حبابهایی روی سطح لام مشاهده میشود. باید توجه داشت که استفاده از لوپ فلزی ممکن است مثبت کاذب دهد.
چنانچه از محیط بلادآگار استفاده شود، از ریختن آب اکسیژنه بهطور مستقیم بر روی آن خودداری نموده و حتماً تست را روی لام انجام دهید زیرا گلبولهای قرمز خود آنزیم کاتالاز دارند و تست بهصورت مثبت کاذب، خوانده میشود. آب اکسیژنه موجود در بازار بهصورت 30% میباشد، بنابراین آب اکسیژنه 3% از فرمول C1V1=C2V2 بدست میآید.
C1= اولیه (30 درصد) H2O2 غلظت
V1= اولیه H2O2 میزان حجم
C2= نهایی (3 درصد) H2O2 غلظت
V2= 3 درصد لازم داریم H2O2 میزان حجمی که از
تست DNase:
اغلب سویههای استافیلوکوک اورئوس توسط تست کوآگولاز مشخص میشوند، ولی برخی از آنها واکنش کوآگولاز ضعیف دارند که میتوان از تست DNase برای تشخیص آنها استفاده کرد. تقریباً تمامی استافیلوکوک اورئوسها DNase مثبت هستند.
روش انجام تست:
باکتریها را روی محیط DNase کشت داده و به مدت 24-18 ساعت در 37 درجه سانتیگراد انکوبه کرده و پس از آن چند قطره HCL یک نرمال روی کلونیها میریزیم. اگر در اطراف کلونیها ناحیه شفاف ظاهر شد دلیل بر مثبت بودن تست و اگر ناحیه تیره و مات ایجاد شود دلیل بر منفی بودن آن است.
تست هیدرولیز PYR(L پیروگلوتامیک اسید بتانفتیل آمید):
هدف انجام این تست تشخیص احتمالی استرپتوکوک گروه A و انتروکوک از سایر استرپتوکوکهاست.
استرپتوکوک پیوژنز و گونههای جنس انتروکوک قادر به هیدرولیز PYR هستند این تست برای تشخیص استرپتوکوک پیوژنز اختصاصیتر از تست حساسیت به باسیتراسین بوده و برای انتروکوک بهاندازه تست بایلاسکولین و کلریدسدیم اختصاصی میباشد. باکتری توسط پپتیدازهای خود PYR را هیدرولیز میکند و بتانفتیل آمید تولید میشود که با اضافه کردن معرف سیانامید رنگ قرمز تولید میگردد.
روش انجام تست:
به دیسک کاغذی آغشته به PYR که قبلاً مرطوب شده مقداری از باکتری را تلقیح میکنیم و بعد از گذشت دو تا سه دقیقه مقداری از معرف سیانامید به آن اضافه میکنیم. تولید رنگ قرمز نشاندهنده مثبت بودن تست است.
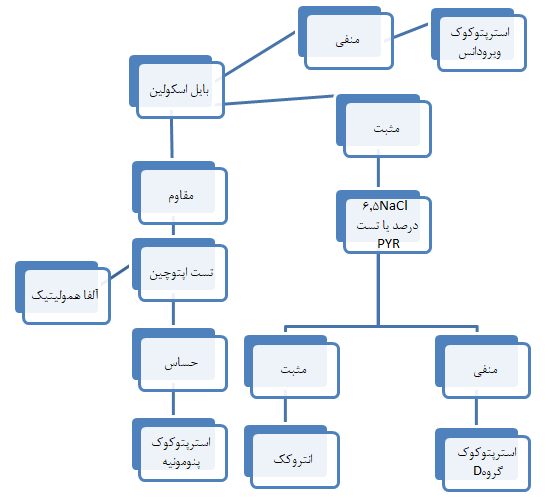
تست حلالیت در صفرا:
حلالیت در صفرا یکی از خصوصیات باکتری پنوموکوک است که بهموازات تست حساسیت به اپتوچین برای تشخیص این باکتری بکار میرود. این باکتری بعد از اینکه با صفرا مواجه میشود، اتولیزینهای موجود در باکتری فعال شده و استرپتوکوکها را لیز میکنند.
از صفرای 10% گاوی یا خرگوش که استریل شده است، استفاده میشود. سوسپانسیون غلیظی از باکتری موردنظر را به دزوکسیکولاتسدیم اضافه کرده و پس از 3 ساعت انکوبه در 35 درجه سانتیگراد کدورت مایع موردنظر بررسی میشود.
تست اپتوچین:
این تست در تشخیص استرپتوکوک پنومونیه استفاده میشود.
محیط بلادآگار با کلونی موردنظر کشت داده میشود. یک دیسک اپتوچین (اتیل هیدروکوپروئین هیدروکلراید) در وسط پلیت قرار داده و پلیت را در جار شمع در دمای 35 الی 37 درجه به مدت 24 ساعت انکوبه میکنیم. اگر رشد باکتری در اطراف دیسک مهار شود باکتری به اپتوچین حساس بوده و احتمالاً پنومونیه است.
کشت ادرار:
یکی از تستهای روتین در آزمایشگاه تشخیص طبی، تست آنالیز و کشت ادرار میباشد که یک روش غیرتهاجمی برای بررسی وضعیت بدن است. برای تشخیص آزمایشگاهی عامل باکتریایی، جمعآوری و انتقال مناسب نمونه به آزمایشگاه، اهمیت دارد و همچنین نمونه به جهت افزایش امکان ردیابی پاتوژنهای اختصاصی، باید مورد بررسی قرار گیرد. به دلیل اینکه اکثر ارگانیسمهای بالقوه بیماریزا، در مجاری ادراری کلونیزه میشوند، بهتر است نمونه، ادرار صبحگاهی باشد. همچنین قسمت اولیه ادرار نباید مورد آزمایش قرار گیرد.
پاتوژنهای مجاری ادراری میتوانند در ادرار رشد کنند، بنابراین نباید در انتقال نمونهها به آزمایشگاه تأخیری بهوجود آید و اگر امکان کشت سریع نمونه وجود ندارد باید نمونه را در یخچال یا در محلول نگهدارنده ادرار، نگهداری کرد.
قبل از انجام کشت بهتر است ظرف حاوی نمونه را تکان داده تا از تهنشین شدن باکتریها جلوگیری شود. برای کشت دادن نمونه باید از لوپ کالیبره استفاده کرد. باید توجه داشت که لوپ مورد استفاده هیچگونه بازشدگی از ناحیه اتصال نداشته باشد زیرا ضریب رقت آن تغییر میکند. ضریب رقت لوپ عددی بسیار مهم است زیرا تعداد کلنی که در سطح پلیت رشد میکند (در صورتی که کشت خالص باشد) در آن ضرب شده و عدد حاصله تحت عنوان CFU در میلیلیتر گزارش میشود (CFU/ml).
پلیتهای کشت دادهشده بعد از 18 تا 48 ساعت مورد بررسی قرار میگیرند. در ابتدا، وظیفه یک میکروبیولوژیست مشخص کردن کشتهای خالص از یک آلودگی احتمالی و تجسس هویت باکتریهاست.
تفسیر نتایج کشت ادرار:
- شمارش کلنیهای کمتر از 104 (غیر از موارد استثنا که در زیر به آنها اشاره میشود) اهمیت زیادی ندارد و معمولاً منفی گزارش میگردد.
- شمارش کلنیهای کمتر از 102 معمولاً منفی تلقی میگردد.
- شمارش کلنیهای بیشتر از 102 در کودکانی که ادرار آنها به روش سوپراپوبیک جمعآوریشده باشد، باارزش بوده و باید هویت باکتری شناسایی و تست حساسیت ضدمیکروبی در مورد آنها انجام شود.
- شمارش کلنیهای بیشتر از 103 در مردان دارای علامت و در موارد پروستاتیک بهویژه اگر نمونه به روش سوندگذاری مستقیم، جمعآوریشده باشد و همچنین در صورتی که کشت باکتریها بهصورت خالص باشد، باارزش بوده و باید مورد بررسی قرار گیرد.
- شمارش کلنی بین 105-104 در افراد بدون علامت با کشتهای خالص، نمونه مشکوک تلقی میگردد و توصیه میشود که نمونه مجدداً تکرار شود.
- شمارش کلنی بیش از 105 حتی در غیاب علائم، نشاندهنده عفونت واقعی است و باید باکتری موردنظر شناسایی و تست حساسیت ضدمیکروبی در مورد آنها انجام گردد.
مشاهده بیش از 3 نوع کلنی از باکتریهای مختلف معمولاً نشاندهنده آلوده شدن محیط کشت میباشد که بهتر است نمونه مجدداً درخواست شود.
برای تعیین هویت کلنیها (باکتری) مراحل زیر صورت میگیرد:
محیط بلاد آگار و محیط EMB از نظر رشد کلنی مورد بررسی قرار میگیرد. از آنجا که در آزمایشگاه تشخیص طبی، رنگآمیزی گرم بهصورت روتین انجام نمیشود، بنابراین اگر باکتری تنها در محیط بلاد آگار رشد کرد، گرم مثبت بوده و اگر در هر دو محیط رشد کرد، گرم منفی میباشد البته انتروکوکها نیز میتوانند بهصورت خیلی ضعیف در روی محیط EMB رشد کنند.
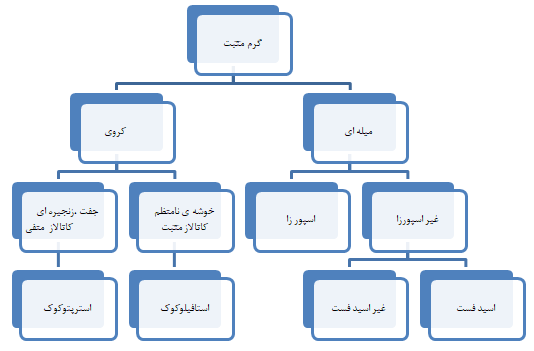
در این مقاله سعی شده است که باکتریهای گرم مثبت مورد بررسی قرار گیرند. باکتریهای گرم مثبت شامل کوکسیها و باسیلها میباشند که ابتدا به کوکسیهای گرم مثبت میپردازیم. کوکسیهای گرم مثبت مجموعهای ناهمگن از باکتریها میباشند که خصوصیات مشترک آنها عبارتند از:
- کروی بودن
- رنگآمیزی گرم مثبت
- عدم وجود اندوسپور
شکل 1: انواع باکتریهای گرم مثبت
اولین آزمایش برای تشخیص کوکسیها گرم مثبت، انجام تست کاتالاز میباشد این تست استافیلوکوکها را از استرپتوکوکها جدا میکند. استافیلوکوکها کاتالاز مثبت و استرپتوکوکها کاتالاز منفی هستند.
استافیلوکوکها:
استافیلوکوکها (استافیلو به معنای خوشه انگور) شامل کوکسیهای گرم مثبت 1.5-0.5 میکرومتری هستند که معمولاً بهصورت گروههای نامنظمی یافت میشوند که بین آنها کوکسیهای دوتایی یا چهارتایی نیز وجود دارد. اعضای این گروه بیهوازی اختیاری، غیرمتحرک و غیراسپورزا هستند. استافیلوکوکها روی پوست، درون دهان، مجرای فوقانی تنفسی بهصورت کومنسال وجود دارند و میتوانند در بدن ایجاد بیماری کنند.
سه گونه مهم از استافیلوکوکها که در آزمایشگاه بالینی پراهمیت هستند:
- استافیلوکوکوس اورئوس (طلایی)
- استافیلوکوکوس اپیدرمیدیس (پوست خارجی)
- استافیلوکوکوس ساپروفیتیکوس (ساپروفیتیکوس از واژه ساپروفیتیک (عاملی که روی بافت مرده رشدميکند) گرفته شده است که ساپروس به معنای فاسد و فایتون به معنای گیاه است).
- در آزمایشگاه بالینی از تست مانیتول سالت آگار و Dnase و تستهای دیگر جهت تمایز گونههای بیماریزای استافیلوکوکها استفاده میشود. aureusبهعنوان ﯾﮏ ﻋﺎﻣﻞ ﻣﻬﻢ بیماریزا در انسان ﺷﻨﺎﺧﺘﻪ ﻣﯽﺷﻮد که مهمترین عامل مسمومیتهای غذایی و همچنین عامل استئومیلیت، پنومونیهای باکتریایی و بیماریهای دیگر است. همهی سویههای بیماریزای S.aureus کوآگولاز مثبت هستند درحالیکه گونههای دیگر استافیلوکوکی، کوآگولاز منفی میباشند؛ در واقع کوآگولاز با محصور کردن باکتریهای تولیدکننده آن و ایجاد لخته، باکتریها را در مقابل آنتیبادی و فاگوسیتوز شدن توسط فاگوسیتکنندهها حفظ میکند و بیماریزایی آنها را افزایش میدهد. همه انسانها روی پوستشان استافیلوکوکهای کوآگولاز منفی دارند. کلونیزاسیون موقت استافیلوکوک اورئوس در مناطق چیندار مرطوب پوست امری رایج است؛ همچنین کلونیزاسیون استافیلوکوک اورئوس در نواحی بند ناف پوست و پرینه نوزادان امری رایج است.
از آنجایی که استافیلوکوکها روی پوست و در نازوفارنکس یافت میشوند، انتشار باکتری رایج بوده و عامل بروز عفونتهای اکتسابی بیمارستانی میباشند.
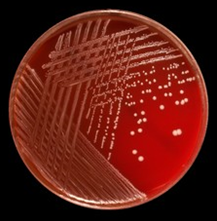
S.aureus:
کلنیهای صاف و بزرگ از مشخصات این باکتری میباشد. در صورت رشد استافیلوکوک اورئوس روی محیط بلاد آگار، گلبولهای قرمز بهدلیل تولید آلفاتوکسین متلاشی میشوند و همولیزβ ایجاد میکنند.
شکل 2: نمایی از باکتری S.aureus
رنگ زرد اطراف کلنیهای S.aureus به دلیل تخمیر قند مانیتول میباشد ولی در استافیلوکوک اپیدرمیدیس به دلیل عدم توانایی تخمیر قند مانیتول، اطراف کلنیها رنگ زرد ایجاد نمیشود. این تست در استافیلوکوک ساپروفیتیکوس متغیر است.
برای تشخیص استافیلوکوک اورئوس از سایر استافیلوکوکها میتوان از تست کوآگولاز استفاده کرد.
- اگر تست کوآگولاز مثبت شد باکتری استافیلوکوک اورئوس میباشد.
- اگر تست کوآگولاز منفی شد باکتری استافیلوکوک اپیدرمیدیس و یا استافیلوکوک ساپروفیتیکوس میباشد.
برای تشخیص قطعی استافیلوکوک اورئوس از روشهای زیر استفاده میشود:
- کشت روی محیط مانیتول سالت آگار
- تست Dnase
- تست حساسیت به باسیتراسین 4% واحدی و فورازولیدون 100 میکروگرم
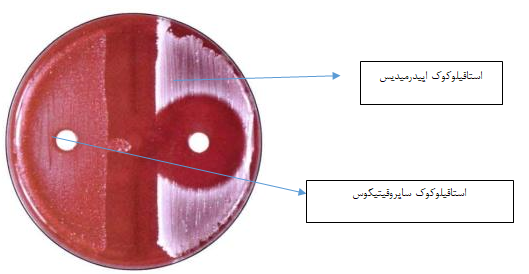
S.epidermidis:
یک گونهی غیربیماریزا از جنس استافیلوکوکها میباشد که فلور طبیعی پوست انسان بوده و به نووبیوسین حساس است. کلنیهای مات، سفید، مدور و بزرگ بدون همولیز از مشخصات این باکتری میباشد.
شکل 3: نمایی از باکتری S.epidermidis
S.saprophyticus:
این باکتری مولد عفونت مجاری ادراری، مخصوصاً در زنان است که به نووبیوسین مقاوم است.
شکل 4: نمایی از باکتری S.saprophyticus
استرپتوکوکها:
استرپتوکوکها کوکسیهای گرم مثبتی هستند که مانند زنجیر به دنبال هم قرار میگیرند. کاتالاز منفیاند و در شرایط بیهوازی بهتر رشد میکنند و واکنشهای همولیتیکی بهتری را نشان میدهند. برخی روی محیط بلاد آگار باعث لیزشدن گلبولهای قرمز میشوند. بسیاری از استرپتوکوکها پاتوژن های مهم انسان هستند که به دلیل وجود سه الگوی مختلف همپوشان، متأسفانه طبقهبندی گونهها در این جنس، دشوار است.
طبقهبندی استرپتوکوکها معمولاً بر اساس تولید همولیزین روی محیط بلاد آگار است.
- Β همولیتیک: همولیزین محلول تولید میکنند و معمولاً منطقهای شفاف و مشخص اطراف کلنی ایجاد میکنند مانند استرپتوکوک پیوژنز
- Α همولیتیک: همولیزین محلول تولید نمیکنند و منطقهای نیمهشفاف و سبزرنگ اطراف کلنیها ایجاد میکنند مانند استرپتوکوک ویریدانس
- گاما همولیتیک (بدون همولیز): تغییر قابل مشاهدهای را طی رشد روی محیط بلاد آگار ایجاد نمیکنند.
البته استرپتوکوکها بر اساس خاصیت آنتیژن هم مورد بررسی قرار گرفتهاند که بر اساس این طبقهبندی که لانسفيلد نامیده میشود، استرپتوکوکها به گروههای … C ,B ,A تقسیم میشوند. وظیفه عمدهی یک باکتریولوژیست این است که مشخص کند استرپتوکوک بتا همولیتیک رشد کرده در محیط کشت، استرپتوکوک پیوژنز گروه A است یا جزء گروه دیگری از استرپتوکوکهاست، زیرا استرپتوکوک پیوژنز گروه A خاصیت پاتوژنی بیشتری نسبت به سایر گروههای استرپتوکوکی دارد.
نمونههای مورد آزمایش میتوانند نمونه گلو، بینی، سوابهایی از واژن در موارد تب زایمانی، چرک (عفونت چرکی) یا خون (عفونت خون) باشند.
تشخیص باکتری:
ابتدا پلیت موردنظر را از نوع همولیز ایجادشده بررسی میکنند. در موارد ایجاد آلفاهمولیز، به دو گروه ویریدانس و پنوموکک مشکوک و در صورت ایجاد β همولیز، به گروه A و B مشکوک میشوییم. البته این روش زیاد نیز دقیق نیست، چون بعضی از باکتریهای β همولیتیک مثل آگالاکتیه، همولیز β واضح نشان نمیدهند، بنابراین میتوان از تست حساسیت به SXT (سولفامتوکسازول و تریمتوپریم) استفاده کرد که در این تست، گروه A و B به SXT مقاوم بوده ولی سایر گروهها حساساند.
گروه A (پیوژنز):
- کاتالاز منفی
- حساس به باسیتراسین
- توانایی هیدرولیز PYR
گروه B (آگالاکتیه):
معمولاً بهصورت سپتیسمی و مننژیت در نوزادان تظاهر مییابد که منبع عفونت بیشتر مادر نوزاد میباشد. همانطور که قبلاً گفته شد، گروه B همولیز واضحی همانند گروه A، نشان نمیدهند و گاهی اوقات نیز همولیز آلفا ایجاد میکنند و در برخی موارد گاما همولیتیک هستند.
برای تشخیص قطعی استرپتوکوکهای گروهB میتوان از روشهای زیر استفاده کرد:
- تست CAMP
- تست هیدرولیز هیپورات سدیم
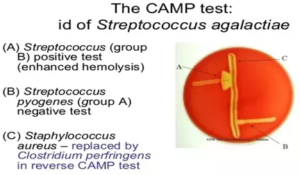
تست CAPM:
برای شناسایی احتمالی گروه B صورت میگیرد. تست CAMP مخفف نام افرادی است که این تست را برای نخستین بار ابداع کردند که شامل Christie-Atkins-Munch-Petersen میباشد.
شکل 5: نمایی از تست CAMP
این آزمایش به سه روش انجام میشود:
- استفاده از سوشهای aureus تولیدکننده بتا همولیزین
- دیسکهای حاوی بتا همولیزین
- بتا همولیزین استخراجشده از استافیلوکوک اورئوس
همولیز بتا، در محلی که دو سویه استاف اورئوس و استرپتوکوک گروه B به هم نزدیک میشوند، تشدید میشود و شبیه به نوک پیکان دیده میشود و در این صورت تست CAMP مثبت میشود.
روش سوم به این صورت است که اگر یک قطره از بتا همولیزین استخراجشده از استافیلوکوک اورئوس، روی محیط کشت استرپتوکوکی ریخته شود، بعد از 20 دقیقه انکوبه کردن در دمای 37 درجه سانتیگراد، شدت همولیز بهخوبی قابل مشاهده میگردد.
هیدرولیز سریع هیپورات سدیم:
این باکتری میتواند هیپورات سدیم را هیدرولیز کرده و اسید بنزوئیک و گلیسین تولید کند. گلیسین توسط عامل اکسیدکنندهای به نام نینهیدرین، دیآمینه شده، احیا میشود و تولید رنگ بنفش میکند.
استرپتوکوک ویریدانس (strep.viridans):
اکثر باکتریهای این گروه همولیز ناقص روی پلیت بلاد آگارایجاد میکنند (آلفا همولیتیک). فلور طبیعی دهان و حلق هستند و به علت ارتباط آنها با عفونت دندان وآندوکاردیت باکتریایی حاد، اهمیت کلینیکی ویژهای دارند. این باکتریها در خون، زخمهای بسته و آبسهها نیز یافت میشوند.
روش تشخیص:
- نسبت به اپتوچین مقاوم هستند. این ویژگی، این باکتریها را از استرپتوکوک پنومونیه متمایز میسازد.
- عدم حلالیت در صفرا
- عدم رشد در محلول NaCl6/5 درصد
انتروکوک و استرپتوکوک گروه D نیز ممکن است با این گروه اشتباه گرفته شوند. عدم رشد در NaCl6.5 درصد میتواند آنها را از انتروکوک متمایز سازد.
استرپتوکوک گروه D:
این گروه از باکتریها میتوانند آندوکاردیت، عفونت دستگاه ادراری، آبسهها و عفونتهای زخم را ایجاد کنند. این گروه ویژگیهای خاصی دارند که در زیر به بخشی از آنها اشاره میشود:
- تست بایل اسکولین آنها مثبت است.
- نسبت به پنیسیلین حساس هستند درحالیکه انتروکوکها مقاوماند.
- در محیط حاوی NaCl5 درصد رشد نمیکنند.
- تست PYR آنها منفی است ولی این تست در انتروکوکها مثبت میباشد.
در بعضی از گونهها برای تمایز این گروه از استرپتوکوک ویریدانس نمیتوان تنها بر اساس خصوصیات بیوشیمیایی تصمیم گرفت و باید سروتایپینگ صورت بگیرد.
استرپتوکوک فکالیس یا انتروکوک (strep.faecalis):
این باکتری معمولاً بهصورت غیرهمولیتیک روی محیط بلاد آگار دیده میشود و عامل عفونتهای مجاری ادراری و آندوکاردیت بهویژه در سالمندان میباشد. در زیر به بخشی از ویژگیهای این گروه اشاره شده است:
- فاقد حرکت و بدون کپسول میباشند.
- روی محیط مکانکی بهصورت کلنیهای کوچک صورتی رنگ دیده میشوند.
- حرارت 60 درجه سانتیگراد را به مدت 30 دقیقه تحمل میکنند. (این ویژگی آنها را از سایر استرپتوکوکها متمایز میکند).
- قند مانیتول را تخمیر کرده و گاز تولید میکنند.
- تست بایل اسکولین آنها مثبت میباشد.
- تستPYR آنها مثبت است.
- قادر به رشد در محیط حاوی NaCl5 درصد هستند.
نکته مهم در رابطه با این گروه آن است که ممکن است تست کاتالاز آنها مثبت خیلی ضعیف شود.
شکل 6: چارت برخی از باکتریهای گرم مثبت
استرپتوکوک پنومونیه یا پنوموکوک (pneumococcus):
بهصورت دیپلوکوکهای گرم مثبت، شعلهای شکل یا بیضی شکل دیده میشوند که انتهای مسطح آنها در مقابل هم قرار میگیرد.
این باکتریها در آزمایشگاه بعد از کشتهای متناوب بدون کپسول میشوند، درحالیکه در نمونهی اولیه مریض دارای کپسول میباشند، بنابراین برای نگهداری آنها در آزمایشگاه باید آنها را به یک حیوان خاص مثل موش تلقیح کرد. به برخی از ویژگیهای این باکتری در زیر اشاره شده است.
- دارای همولیز ناقص است، بنابراین اطراف کلنیها رنگ سبز ایجاد میشود که در محیط شکلات آگار بهتر دیده میشود.
- نسبت به اپتوچین حساس است.
- قادر به تخمیر اینولین میباشد.
- تست حلالیت در صفرا در آنها مثبت میباشد.
- یکی از تستهایی که امروزه کمتر برای شناسایی این گروه مورد استفاده قرار میگیرد، تست کوالانگ است. (تست تورم کپسولی)
از این واکنش میتوان برای شناسایی مستقیم ارگانیسم در نمونه خلط، مایع csf و سایر نمونهها استفاده کرد. در این تست سرم پنوموکوک و متیلنبلو را با نمونه بالینی یا کشت باکتری ترکیب میکنند و سپس نمونه را با عدسی 100 مورد بررسی قرار میدهند. زمانی که باکتری موردنظر با آنتیبادی واکنش دهد و کپسول آن متورم شود نتیجه تست مثبت میشود.
منابع:
- كن. اس روزنتال، محمدمهدي سلطان دلال، پاتريك آر موري، مايكل فالر، میکروبشناسی پزشكي موراي (باکتریشناسی عمومي – اختصاصي)، مترجمان: جلال مردانه، زهرا پاكباز، انديشه رفيع، 1392.
- براتي، بابك، دستور كار آزمايشگاه میکروبشناسی، كتابخانه دانشكده داروسازي كرمان، تهران: جعفري، 1390.
- كتاب راهنماي كارآموزي دانشجويان علوم آزمايشگاهي
مروری تازه بر خانواده استافیلوکوکها
مروری تازه بر استرپتوکوکها و انتروکوکها
استافیلوکوکوس مقاوم به متیسیلین (MRSA)
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام