عفونتهای قارچی منتشره از راه خون
Hematogenously Disseminated Fungal Infections
(ترجمه فصل 27 از کتاب قارچشناسی کلینیکی آناایسی)
بخش نخست
دکتر محمد قهری – آزمایشگاه تشخیص طبی رسالت
بسیاری از میکوزهای مهاجم هنگامی آثار خود را نشان میدهند که یک ارگان هدف مشخص مانند ریه یا مغز درگیر شده باشد اما برخی از میکوزهای مهاجم لوکالیزاسیون خاصی ندارند. نشانهها و تظاهرات عمده و اصلی این قبیل میکوزهای مهاجم “تب” است. امکان انتشار گستردهی خونی تقریباً با هریک از میکوزها وجود دارد و چنین احتمالی بویژه در بیماران دارای اختلال سیستم ایمنی دیده میشود. در صورت عدم شناخت و عدم اقدامات درمانی و یا تأخیر در شروع آن، عواقب جدی منجمله مرگ در انتظار اینگونه عفونتها میباشد. خوشبختانه در وضعیتهای کلینیکی که معمولاً این بیماریها دیده میشوند تظاهرات بالینی و رادیوگرافیک مربوط به انتشار آنها، اغلب تشخیص میکوزهای منتشره در این بیماران را مطرح مینماید.
عفونتهای قارچی بیمارستانی
کاندیدا
کاندیدیازیس تهاجمی در سه حالت اصلی دیده میشود:
1- بیماران عادی (که نوتروپنیک نیستند) هنگامی در معرض خطر کاندیدیازیس تهاجمی قرار میگیرند که سیستم دفاعی آنها بوسیلهی فاکتورهائی مانند دیابت ملیتوس، همودیالیز، کاتتریزاسیون ورید مرکزی، استمرار طولانی مدت تغذیهی غیردهانی، جراحی (بویژه جراحی روده) و درمان با آنتیبیوتیکهای وسیعالطیف آسیب دیده است. میزان خطر در بیماران در معرض خطر از حالت بیماری که در وضعیت نسبتاً خوبی بوده و تحت درمان طولانی مدت با تغذیهی غیردهانی است تا وضعیت بحرانی بیماری دیگر که در بخش مراقبتهای ویژه بستری است با یکدیگر متفاوت است. به هر حال علامت اصلی تب است. به استثنای امکان وجود اندوفتالمیت، هیچگونه یافتههای فیزیکی قابل اعتمادی وجود ندارد که این تشخیص را حمایت کنند. لزیونهای ندولار جلدی کاندیدیازیس سیستمیک تنها در بیماران نوتروپنیک دیده میشوند. ضایعات کلاسیک سفید شبکیهی چشم با بسط به سمت زجاجیه این تشخیص را مطرح میکند هرچند که یافتهای نسبتاً نادر و اتفاقی ممکن است باشد.
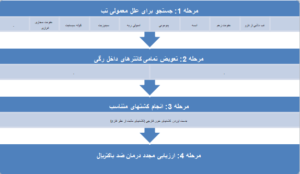
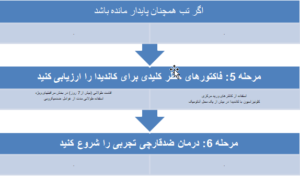
اغلب اوقات آزمایش چشم در بیماران تبدار بستری در بخش مراقبتهای ویژه و حتی در آنهائی که کاندیدمی ثابت شده (داکومنته) دارند تنها لزیونهای غیراختصاصی نظیر نقاط هموراژیک یا ضایعات سفید روی شبکیه را نشان میدهند. لکوسیتوز معمولاً وجود دارد اما یافتهای اختصاصی نیست. کشت خون تنها ابزار تشخیصی مطمئن و قابل اعتماد است ولی از حساسیت نسبتاً محدودی برخوردار است. به نظر میرسد که میتوان حساسیت کشت خون را با استفاده از تکنیکهای جدیدتری مانند تکنیک لیز– سانتریفیوژ، یا استفاده از سیستم کشت حجم زیادی از خون BACTEC و یا استفاده از سیستم BacT/Alert افزایش داد اما احتمالاً کمتر از 60 درصد باقی میماند. متأسفانه هنوز تستهای سرولوژیکی مطمئنی در دسترس نیستند و تشخیص اغلب به شک داشتن به این عفونت بستگی دارد. یک الگوریتم برای ارزیابی بیمار بستری در بخش مراقبتهای ویژه که تب دارد و نوتروپنیک نیست به منظور تصمیم به درمان ضدقارچی تجربی در تصویر شماره 1 نشان داده میشود:
تصویر 1: راهکار تشخیص کاندیدیازیس تهاجمی در بیمار غیرنوتروپنیک در وضعیت بحرانی (ICU)
این الگوریتم بر روی یک سری از فاکتورهای خطر (اقامت طولانی در بخش مراقبتهای ویژه، استفاده طولانی مدت از آنتیبیوتیکهای وسیعالطیف، استعمال کاتتر ورید مرکزی و کلونیزاسیون با گونههای مختلف کاندیدا) تأکید جدی دارد. از بین این فاکتورهای خطر، کلونیزاسیون در یک یا چند محل (بعنوان مثال، خلط، ادرار، زخم، مدفوع) بسیار قدرتمند بنظر میرسد و فقدان آن احتمال کاندیدیازیس تهاجمی را بسیار کم میکند. برای ارزیابی کشتهای ادرار به منظور شناسائی بیماران با عفونت تهاجمی (پارانشیمال) توجه به تعداد کلنیهای کاندیدا در هر میلیلیتر در کشت ادرار اهمیت چندانی ندارد و با توجه به وضعیت کلی بیمار، هر تعداد کلنی را باید بطور بالقوه مرتبط و بااهمیت دانست.
2- کاندیدیازیس منتشرهی نوزادان در دو حالت دیده میشود و هر دوی آنها مربوط به کلونیزاسیون کاندیدا در در زمان تولد نوزاد هستند. اولین فرم کاندیدیازیس جلدی مادرزادی احتمالاً مربوط به عفونت بالاروندهی رحم است و نوزاد آلوده شده بلافاصله پس از چند ساعت که از تولد گذشت راشهای قرمز رنگ ماکولوپاپولر منتشر را نشان میدهد. آزمایش میکروسکپی و کشت از ضایعات کاندیدا را نشان میدهد و راشها ممکن است به پوستول و وزیکول تبدیل شوند و یا به حالت پوستهریزی (desquamation) درآیند. این فرآیند در اطفال فولترم همیشه محدود به پوست است اما در نوزادان نارس باید کشتهای خون، ادرار و مایع مغزی نخاعی را انجام داد زیرا خطر انتشار خونی در این گروه از نوزادان بالاتر است.
در سندرم دوم یک نوزاد ممکن است بندرت در طول چند هفتهی اول زندگی سندرمی را نشان دهد که غیرقابل تشخیص از سپسیس باکتریال باشد. همانند بیمار بالغ بستری شده در ICU آشکار ساختن فونژمی کلید اصلی تشخیصی است، اگرچه برخلاف مورد مربوط به بالغین انتشار به طرف ریه، پوست و بویژه سیستم اعصاب مرکزی در آنها شایع است.
3- و بالاخره، بیمارانی که دچار وضعیت نوتروپنی هستند به وضوح در معرض خطر برای کاندیدیازیس تهاجمی هستند. در این حالت ندولهای زیرجلدی که در بیوپسی حاوی کاندیدا هستند قویاً مطرح کنندهی این تشخیص میباشند. هرچند که در اکثر مواقع بیماران فاقد هرگونه یافتهی فیزیکی مطرح کنندهی عفونت به غیر از تب میباشند. مانند دیگر اشکال کاندیدیازیس تهاجمی، کشت خون دارای حساسیت محدودی است، حساسیت و ویژگی تستهای سرولوژیک هم همچنان ثابت شده نیست و تشخیص اغلب اوقات بر اساس زمینههای کلینیکی صورت میگیرد، بنابراین بیماران نوتروپنیک که بعد از چند روز از آغاز درمان با آنتیبیوتیکهای وسیعالطیف ضدباکتری همچنان بدون پاسخ میمانند باید بر روی درمان سیستمیک ضدقارچی قرار گیرند. هرچند که فونژمی ممکن است نشان داده نشود، انتشار احشائی به هر ارگانی در این بیماران میتواند رخ دهد بویژه در بیماران مبتلا به لوسمی و گیرندگان پیوند مغز استخوان که ممکن است در حالت بهبودی از وضعیت نوتروپنی در آنها کاندیدیازیس کبدی طحالی ایجاد شود. این سندرم بوسیلهی تب، درد در قسمت فوقانی و راست شکم، افزایش سطح آنزیم فسفاتاز قلیائی و تصاویر شفاف شدهی رادیوگرافیک مربوط به کبد، طحال یا کلیهها تشخیص داده میشود.
جدول 1- عفونت سیستمیک ناشی از کاندیدا
| بیماران در معرض خطر و وضعیت کلینیکی | تظاهرات عمده غیر از تب و فونژمی |
| بیماران بستری در ICU (بیماران غیر نوتروپنیک) | اندوفتالمیت |
| نوزادان | مننژیت |
| بیماران نوتروپنیک و بیماران پیوندی | لزیونهای ندولار جلدی– درگیری کبدی طحالی |
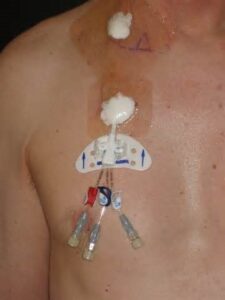
کاتتر ورید مرکزی با سه لوله
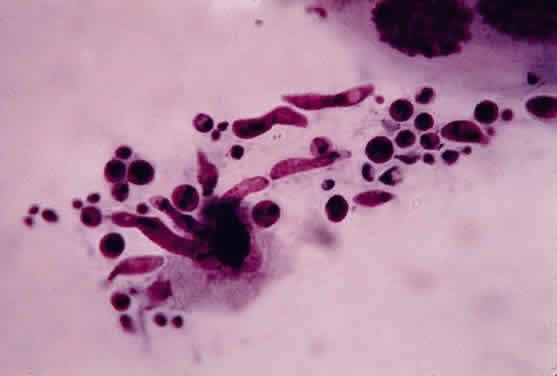
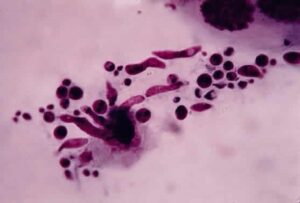
ضایعات سفید رنگ و کلاسیک کاندیدا در شبکیه
سودوهایفی و بلاستوسپورهای کاندیدا در ضایعات سفید رنگ شبکیه چشم
آسپرجیلوس
آسپرجیلوزیس تهاجمی بوسیلهی گونههای متعددی از جنس آسپرجیلوس ایجاد میشود. مهمترین این گونهها شامل آسپرجیلوس فومیگاتوس، فلاووس، نیجر و ترئوس میباشند. بیمارانی که نوتروپنی طولانی مدت داشتهاند و بیمارانی که تحت ایمنوسوپرسیون شدید بودهاند (بعنوان مثال گیرندگان پیوند ارگان جامد و گیرندگان پیوند آلوژنیک مغز استخوان) بیشتر از سایر بیماران در معرض خطر بیماری منتشره هستند. افراد مبتلا به فرم پیشرفتهی بیماری ایدز نیز در معرض خطر برای آسپرجیلوزیس ریوی تهاجمی هستند اما بیماری منتشره در این گروه ناشایع است. مواجهه تقریباً همیشه از راه تنفس روی میدهد و تظاهرات مربوط به سینوس و ریهها شایعترین شکل مربوط به این بیماری است. به نظر میرسد که تعداد کمی از بیماران بطور اولیه از طریق مسیر معدی- رودهای گرفتار میشوند. سیستم اعصاب مرکزی شایعترین محل خارج ریوی است که در بیماران مبتلا به فرم منتشره درگیر میشود هرچند که امکان ابتلای هر ارگانی وجود دارد. تشخیص آسپرجیلوزیس بر پایهی یافتههای کلینیکال و رادیوگرافیک در بیماران در معرض خطر برای بیماری تهاجمی مطرح میگردد.
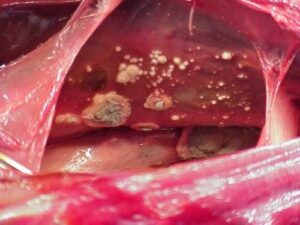
لزیونهای متعدد مربوط به عفونت آسپرجیلوس (اندوکاردیت)
اندوکاردیت آسپرجیلوسی
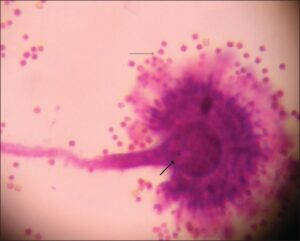
منظره هیستولوژیک آسپرجیلوس فومیگاتوس در ضایعه اندوکاردیت آسپرجیلوسی
کشت خون تقریباً هیچوقت مثبت نمیشود به جز در بین بیمارانی که به اندوکاردیت آسپرجیلوزیس مبتلا شدهاند، اکثر آنها افرادی هستند که سوءمصرف داروهای داخل رگی دارند و یا بیمارانی که دریچه مصنوعی قلب دارند. رادیوگرافی ریه مفید است و یک نتیجهی منفی CT ریه قویاً احتمال آسپرجیلوزیس تهاجمی را کاهش میدهد. سنجشهای سرولوژیک بر پایهی آزادسازی گالاکتومانان دیوارهی سلولی قارچی نوید قابل توجهی در تشخیص آسپرجیلوزیس تهاجمی در بین بیمارانی که سیستم ایمنی آنها بشدت مختل شده است میدهند. اگرچه مطمئنترین روش تشخیصی آسپرجیلوزیس تهاجمی بر اساس شواهد و مدارک هیستولوژیک تهاجم بافتی ارگانیسم و جداسازی گونههای آسپرجیلوس از بافت مبتلا صورت میگیرد، استفاده از تستهای در حال تکوین سرولوژیک بعنوان یک روش جانشین (alternative) معتبر برای رسیدن به تشخیص است.
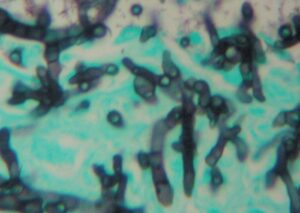
آسپرجیلوس فومیگاتوس
جدول 2- عفونت سیستمیک ناشی از آسپرجیلوس
| بیماران در معرض خطر و وضعیت کلینیکی | تظاهرات عمده غیر از تب و فونژمی |
| بیماران شدیداً نوتروپنیک یا بیماران گیرندهی پیوند | فونژمی نادر است، درگیری ریه و سیستم اعصاب مرکزی شایعترین علامت است. |
در قسمت بعدی در مورد فوزاریوم و قارچهای آندمیک مطالعه خواهیم کرد.
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام