تستهای تیروئید در حاملگی
دکتر سید رضا موسوی
زمینه:
اختلال عملکرد تیروئید در حاملگی متداول است و همراه با مرگومیر مادر و جنین میباشد. در هنگام بارداری فیزیولوژی تیروئید تغییرات چشمگیری مییابد، بهنحویکه مقدار مرجع TSH و FT4 در مقایسه با زنان غیرباردار تغییر میکند، بنابراین دستورالعملهای بینالمللی توصیه میکنند که با توجه به زمان بارداری و روش سنجش، مقادیر مرجع تعریف گردند. اگر چنین مقادیری در دسترس نباشند مقدار TSH برای سهماهه اول 2/5-0/1 mU/L و برای سهماهه دوم 3-0/2 mU/L توصیه میشود. در عمل مراکز درمانی مقدار مرجع خاصی را تعریف نمیکنند بلکه از مقادیر ثابت ذکرشده در کتابها برای قضاوت و درمان استفاده میکنند ولی در سالهای اخیر و در مطالعات متعدد مقادیر مرجع متعددی برای عملکرد تیروئید در حاملگی منتشر شده است که بعضاً این مقادیر اختلاف قابلتوجهی با هم دارند.
در اینجا جزئیات مطالعات موجود در زمینه عملکرد تیروئید در دوران حاملگی را بررسی کردهایم. همچنین به عوامل مختلفی که باعث میشوند مقادیر مرجع در مطالعات مختلف متفاوت باشند پرداخته شده است و نیز به این نکته توجه داده شده که حتی تغییرات جزئی در عملکرد تیروئید میتواند به ایجاد عوارض در جنین یا مادر منجر شود.
خلاصه:
مقادیر مرجع تستهای تیروئیدی در جمعیتهای مختلف زنان باردار تفاوتهای چشمگیری دارند. علل این تفاوتها میتواند به روش اندازهگیری و یا عوامل مربوط به جمعیت مورد مطالعه (مانند نژاد و مقدار توده بدن) مرتبط باشند. اهمیت توجه به مقادیر مرجع صحیح در این است که حتی نوسان جزئی عملکرد تیروئید میتواند با پیامدهای ناخواسته همچون کاهش وزن به هنگام تولد و یا سقطجنین همراه باشد، بنابراین مراکز بهداشتی نباید به مقادیر مرجع جهانی استناد کنند و باید خود مقادیر مرجع خاص بیماران خود را استخراج نمایند.
اختلال عملکرد تیروئید در دوران حاملگی امری معمول است و شیوعی بین 2 تا 4 درصد دارد(1و2). اختلال عملکرد تیروئید مادر عواقب ناخواستهای همچون سقطجنین، عقبماندگی رشد جنین، اختلالات فشارخون، زایمان پیش از موعد و کاهش بهره هوشی نوزاد را به همراه دارد(4-2). به هنگام حاملگی تغییرات قابلتوجهی در فیزیولوژی تیروئید حادث میشود تا بتواند بهاندازه کافی هورمون تیروئید برای مادر و جنین فراهم کند. جنین تا هفته بیستم قادر به تولید هورمون تیروئید نیست و از این جهت کاملاً وابسته به مادر است، لذا سلامت فعالیت تیروئید مادر بهویژه در اوایل حاملگی بسیار مهم است.
تأمین هورمون تیروئید برای جنین و نیز افزایش پروتئینهای اتصال به هورمون تیروئید (تیروکسین بایندینگ گلوبولین) و نیز تجزیه هورمون تیروئید توسط آنزیم موجود در جفت (type 3 iodothyronine deiodinase) ایجاب میکند که تولید هورمون تیروئید توسط مادر افزایش یابد(1،2). این افزایش مستلزم داشتن یک تیروئید سالم و دسترسی کافی به ید میباشد که تا حدودی توسط HCG که آگونیست ضعیف رسپتور TSH میباشد، انجام میشود(5)، لذا از حدود هفته هشتم تا نیمه حاملگی مقدار FT4 افزایش و TSH کاهش مییابد و همین امر سبب میشود که مقادیر مرجع FT4 و TSH در مقایسه با زنان غیرحامله متفاوت باشد.
به علت وجود تغییرات ناشی از حاملگی در فعالیت تیروئید و عوارض ناشی از اختلال عملکرد آن لازم است که مقادیر مرجع برای هورمونهای تیروئید در دوران حاملگی تعریف گردد، بنابراین دستورالعملهای صادره از طرف انجمن غدد داخلی، انجمن تیروئید آمریکا و انجمن تیروئید اروپا همگی تأکید بر این دارند که مقادیر مرجع هورمونهای تیروئید بسته به دوره حاملگی توسط هر مرکز درمانی تعیین گردد(6-8). اگر چنین محاسبهای انجام نشده است مقدار TSH برای سهماهه اول 2/5-0/1 mU/L و برای سهماهه دوم 3-0/2 mU/L درنظر گرفته شود. (8-6). این مقادیر با توجه به 6 مطالعه صورت گرفته در این زمینه توصیه شده است (14-9).
اگرچه بعدها مطالعات دیگری صورت گرفت که مقادیر مرجع آنها بهطور قابلتوجهی با نتایج فوق مغایرت داشت، اما بیشتر مراکز به همین نتایج ثابت استناد میکنند. از آنجاییکه حتی اختلال جزئی عملکرد تیروئید میتواند عواقب سوئی بر مادر و جنین داشته باشد در اینجا به بررسی اجمالی مقادیر مرجع تیروئید و نیز عوامل تأثیرگذار بر آن و همچنین عواقب سوء ناشی از اختلال جزئی در عملکرد تیروئید میپردازیم.
مطالعات مقادیر مرجع عملکرد تیروئید در زمان بارداری
در موافقت با توصیههای فدراسیون بینالمللی شیمی بالینی (15) دستورالعملهای بینالمللی در خصوص تیروئید توصیه میکنند که مقادیر مرجع بین صدک 2/5 و 97/5 گروهی از جمعیت باشد که مصرف ید بهینه دارند (8-6). چون نوسان بین افراد در مورد TSH و تا حدودی FT4 زیاد است، بنابراین اندازهگیری آن در حدود 400 فرد ضروری است (19-16). گرچه لغت سالم در مورد TSH و FT4 قابل تفسیرهای گوناگون است اما حداقل میتوان گفت که فرد دارای عوامل شناختهشده مهارکننده یا تحریککننده تیروئید نباشد.
ترجیحاً این جمعیت باید از بین زنانی انتخاب شوند که علیه تیروئید آنتیبادی TPO Ab ندارند و قبلاً نیز دچار بیماری تیروئید نبودهاند و نیز حاملگی دوقلو نداشتهاند و همچنین داروهای مداخله کننده در تیروئید مصرف نکردهاند. خارج کردن سوژههای مثبت از نظر TR Ab(TSH Receptor) میتواند مقادیر رفرانس را دقیقتر کند گرچه بیشتر افراد TR Ab مثبت از نظر TPO Ab هم مثبت هستند و TR Ab در جمعیتها بسیار غیرمعمولتر از TPO Ab میباشد (20).
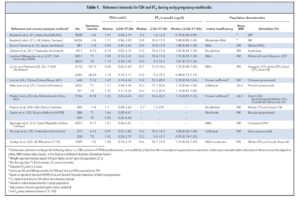
جدول یک مقادیر مرجع را برای FT4 و TSH در زمان حاملگی نشان میدهد. این جدول از مطالعه بر روی تعداد کافی از زنان TPO Ab منفی استخراج شده است (32-21 و 14 و 9).
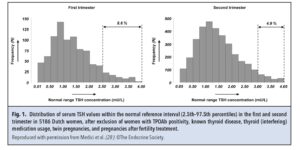
برای هر دو هورمون دامنه وسیعی از مقادیر مرجع گزارش شده است. حد بالای TSH در مطالعات مختلف بین 2/15 تا mU/L 4/68 بوده است. 90% تمام حدود بالای گزارش شده از حداکثر مقدار توصیه شده برای سهماهه اول و دوم حاملگی که 2/5 و mU/L 3 هستند، بیشتر میباشند. اهمیت قضیه در این است که اگر حدود ثابت پیشنهادی را ملاک قرار دهیم بسیاری از زنان یوتیروئید درمان میشوند که عواقب سوئی برای خودشان و جنین میتواند داشته باشد. در شکل (1) ملاحظه میشود که در یک جمعیت بزرگ در هلند که ید کافی هم مصرف کردهاند 8/6 و 4/9 درصد زنان TPO Ab منفی در سهماهه اول و دوم حاملگی دارای TSH بالاتر از 2/5 و mU/L 3 هستند (28). این دادهها بر لزوم تعیین حدود نرمال برای گروههای مختلف در مراکز مختلف صحه میگذارند.
عواملی که بر مقادیر مرجع هورمونهای تیروئید در زمان حاملگی تأثیر میگذارند
همانگونه که در جدول (1) ملاحظه میشود کیتهای تجاری مختلفی برای سنجش TSH و FT4 در دوران بارداری بکار گرفته شدهاند. گرچه مطالعات قبلی حاکی از این هستند که اختلاف میانسنجش (interassay) در مورد TSH نسبتاً کوچک است (r=0.91-0.98) ولی در مورد FT4 این اختلاف بیشتر است (r=0.68-0.89) (34 و 33).
حاملگی موجب تغییر در عواملی مثل TBG و آلبومین میشود که عوامل مداخلهگر برای هورمونهای تیروئیدی هستند. علاوه بر اینکه میزان تغییر در افراد مختلف فرق میکند، بلکه برحسب روش مورد استفاده جهت سنجش هورمونها هم تغییرات متفاوت است، لذا تفاوت در مقادیر سنجش FT4 را تا حدودی میتوان به تفاوت در روشهای اندازهگیری منتسب کرد. مقادیر FT4 و TSH را میتوان بهصورت (MOM) multiple of medians جهت تفسیر و مقایسه حدود بالا و پایین بدست آمده در روشهای مختلف سنجش بکار برد (21).
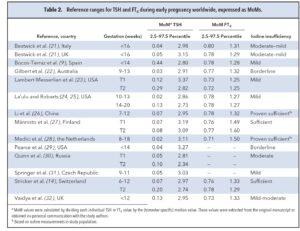
مقدار MOM از تقسیم مقدار فرد بر میانه جمعیت بدست میآید. این مقادیر از تغییرات میانسنجش interassay تأثیر نمیپذیرند و لذا مقدار cutoff برای روشهای مختلف راحتتر قابل تعمیم هستند. جدول (2) مقادیر بالا و پایین مرجع را بر مبنای MOM نشان میدهد که در مقایسه با جدول (1)، مقادیر مرجع یکنواختتر شدهاند. این گفته بهویژه در مورد FT4 صحت دارد و نشان میدهد که تغییرات TSH بیشتر متأثر از عوامل غیرآنالیتیکال است.
از قدیم میدانستند که ید، جزو ضروری هورمونهای تیروئیدی در زمان حاملگی دچار نوسان میشود. این نوسان ناشی از افزایش دفع کلیوی، نیاز به مصرف ید را در زمان حاملگی افزایش میدهد لذا در جمعیتهایی که میزان ید طبیعی نیست شیوع اختلال تیروئید بیشتر است و لذا مقادیر مرجع بدست آمده از آنها نامعتبر است. بنابراین دستورالعملهای بینالمللی توصیه میکنند که سنجش مقادیر مرجع در بین گروههایی انجام شود که مصرف ید در آنها بهینه است (8-6). علیرغم این موضوع اطلاعات کمی در زمینه اثرات دقیق ید بر مقادیر مرجع هورمونهای تیروئیدی در دست است. اخیراً طی مطالعهای که در چین انجام شده است فعالیت سرمی تیروئید و نیز ید ادرار را در سهماهه اول حاملگی 7190 خانم حامله اندازهگیری کردهاند. مصرف ید در این افراد کافی بوده است (35). هیچ اثری از پایین بودن دفع ادراری ید (UIC) بر روی میانگین TSH و FT4 سرم مشاهده نشد، اما زنانی که مصرف ید بالاتری داشتندμ/L) UIC>500) در مقایسه با آنهایی که ید کافی مصـــــــرف میکردند (UIC 50-249μ/L) مقدار TSH بالاتر (2/32 در برابر mU/L 1/86) و FT4 پایینتر (15/27 در برابر pmol/L16/12) بود. در این مطالعه مقادیر مرجع TSH و FT4 در زنانی که مصرف ید کافی بود (5/63-0/24 mU/L) و (21/01-12/23 pmol/L) و در زنانی که افزایش مصرف ید داشتـــند (6/12-0/36 mU/L) و (20/64-12/14 pmol/L) بوده است.
مطالعات بیشتری در زمانهای مختلف حاملگی و در نژادهای مختلف لازم است تا بتوان وسعت دقیق این اثرات را مشخص نمود. وسعت تأثیر سایر ویژگیها نظیر نژاد، BMI و مصرف دخانیات بر سطح TSH و FT4 قابل اندازهگیری است. تمامی این پارامترها برروی پارامترهای تیروئیدی تأثیر میگذارند (43-36 و 29 و 27 و 25 و 24 و 21). در مورد نقش نژاد La,ulu و همکارانش نشان دادند حد بالای مرجع برای TSH در نژاد سیاه 2/73 و در نژاد آسیایی 3/64 میلی واحد در لیتر است که حاکی از اختلاف قابل توجه میباشد.
BMI نیز با میزان TSH و FT4 در زمان حاملگی مرتبط است (41 و 37 و 27 و 21)
Mannisto و همکارانش نشان دادند که حد بالای TSH در زنانی که BMI بزرگتر از 30 دارند 3/5 و در زنانی که BMI کمتر از 20 دارند 2/86 میلیواحد در لیتر است. در همین گروهها حد پایین FT4 از 12/3 به 11/6 میکرومول در لیتر کاهش مییابد (27).
Bestwick و همکارانش این مقادیر را بر اساس MOMS بکار بردند و نشان دادند که به ازای هر 10 کیلو افزایش وزن TSH به اندازه 0.025 MOM افزایش و FT4 به اندازه 0.009 MOM کاهش مییابد (21). لازم به ذکر است که شیوع هیپوتیروئیدیسم واضح در زنان چاق (BMI>40Kg/m2) 11/8درصد است (44)، لذا دستورالعمل انجمن تیروئید آمریکا غربالگری TSH را در زنان حامله چاق توصیه میکند (7).
جدول یک همچنین اطلاعات مربوط به BMI، وضعیت ید و نژاد را در مطالعات مختلفِ تعیینِ حدود مرجعِ عملکردِ تیروئید نشان میدهد، ولی انجام توصیه بر مبنای اطلاعات این جدول مشکل است چرا که این ویژگیها در مطالعات مختلف بهطور ناقص گزارش شدهاند. درنهایت، مطالعات گوناگون نشان میدهند که استعمال دخانیات اثر کمی بر میانگین TSH و FT4 در هنگام حاملگی دارند (45 و 42 و 40 و 29 و 21). در مطالعه بر روی 4317 زن حامله در فنلاند مشخص شد که میزان TSH سیگاریها و غیر سیگاریها یکسان بوده mU/L) 1/02) ولی اختلاف جزئی در میزان FT4 مشهود بود (15/02 در برابر 15/24 پیکومول در لیتر P= 0.006) (40). چون تفاوت ناچیز است بنظر نمیآید که در مطالعات بر روی جمعیتهای مختلف از نظر شیوع دخانیات اثر قابلتوجهی بر مقادیر مرجع TSH و FT4 مشاهده شود.
نوسانات جزئی در عملکرد تیروئید و نقش آنها در ایجاد عوارض برای مادر و جنین
در پاراگراف قبلی دیدیم که تفاوتهای قابلتوجهی در حدود مرجع عملکرد تیروئید در جمعیتهای مختلف دیده میشود. زنانی که TSH آنها بالاتر از حدود مرجع گروهشان است در معرض خطر زایمان زودرس و کمرشدی جنین هستند و در زنانی که TSH آنها پایینتر است ریسک پرفشاری خون افزایش مییابد (47 و 46)، ولی اگر از cut off ثابت برای مقایسه TSH استفاده کنیم زنان پرخطر را نمیتوانیم شناسایی نماییم. استفاده از cut off ثابت باعث درمان بیمورد بهویژه در زنانی که TSH آنها در حد بالای نرمال است میشود. در سالهای اخیر مطالعات دیگری نیز به بررسی نوسانات جزئی تحت بالینی عملکرد تیروئید بر افزایش ریسک مادر و جنین پرداختهاند.
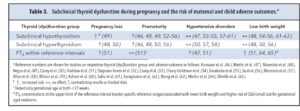
این مطالعات با توجه به مطالب این مقاله اهمیت مییابند و نشان میدهند که بکارگیری حدود مرجع نادرست چه تأثیر سوئی میتواند بر سلامت مادر و فرزند داشته باشد. ذیلاً به بررسی اجمالی اختلال عملکرد جزئی تیروئید در حاملگی و اثرات آن بر سلامت مادر و جنین میپردازیم. خلاصه مطلب را میتوان در جدول (3) ملاحظه نمود (65-46). در اینجا صحبت از اختلال واضح فعالیت تیروئید نمیکنیم چرا که اثرات آن کاملاً روشن است.
سقط
بررسی سقط قدری مشکل است چراکه بطورکلی 30% حاملگیها منجر به سقط میشود و این سقط ممکن است زمانی اتفاق بیفتد که حتی فرد هنوز پی به حاملگی خود نبرده است (66).
بررسی Negro و همکارانش نشان داد که میزان سقط و تولد نوزاد مرده در زنانی که TPO Ab منفی هستند درصورتیکه TSH بین 2/5 تا mU/L 5 باشد 6/1% و درصورتیکه TSH کمتر از 2/5 باشد 3/6% است (49)، ولی از آنجا که این مطالعه دارای مقادیر مرجع مبتنی بر جمعیت نیست، لذا در نظر گرفتن کاتآف 2/5 برای TSH تاحدودی دلبخواهی است و تفسیر آن در مقایسه با گروههای دیگر مشکل است. بررسی بیشتر حکایت از ارتباط مستقیم و خطی بین میزان TSH و تعداد سقط میکند. این بررسی در تفاهم با مطالعه دیگری است که بر روی 2497 زن حامله انجام شد و نشان میداد که سقط و مرگ نوزاد با دو برابر شدن TSH مادر 80% افزایش مییابد (67).
Ashoor و همکارانش در مطالعه گذشتهنگر پارامترهای تیروئیدی، 202 زن حامله را در ابتدای حاملگی بررسی کردند که این افراد بعداً دچار سقط یا زایمان با نوزاد مرده شدند. در کنار این افراد 3592 حاملگی طبیعی هم بررسی شد (68).
اگرچه ارتباط با اختلال تحت بالینی تیروئید رسماً بررسی نشد (مثل TSH غیرطبیعی در حضور FT4 طبیعی)، اما در حاملگیها منجر به سقط میانگین TSH بالاتر و میانگین FT4 پایینتر بود.
در مطالعه دیگری که در استرالیا انجام شد غلظت بالای TSH (بالای صدک 95) در ابتدای حاملگی با افزایش سقط همراه بود (OR 3.66, P=0.002)، اگرچه موارد هیپرتیروئید واضح و تحت بالینی با هم در نظر گرفته شده بودند (69).
در مجموع این مطالعات نشان میدهند که خطر سقط در هیپوتیروئیدیسم تحت بالینی هم افزایش مییابد. گرچه مطالعات بیشتری جهت مشخص کردن میزان این اثر لازم است.
زایمان پیشهنگام
زایمان پیشهنگام علت اصلی مرگ در کشورهای با درآمد بالا و متوسط است و در صورت زنده ماندن طفل هم اثرات نامطلوبی در ادامه حیات وی خواهد داشت (72-70). هیپوتیروئیدی تحت بالینی بهعنوان یک عامل خطر در زایمان زودهنگام توصیف شده است، گرچه مکانیسم آن بهخوبی شناخته نشده است. در این خصوص مطالعه وسیعی توسط Casey و همکارانش بر روی 17298 زن حامله که برای مراقبتهای پیش از زایمان مراجعه کرده بودند انجام شده است (53). در هیپوتیروئیدیسم تحت بالینی (یعنی TSH بالاتر از صدک 97/5 و FT4 داخل محدوده مرجع) نوزادان زودرس کوچکتر از 34 هفته اندکی افزایش یافته، ریسک نوزادان کمتر از 32 هفته هم اندکی افزایش نشان میدهد ولی در مورد نوزادان کوچکتر از 36 هفته تغییری دیده نمیشود.
مطالعه بعدی توسط Cleary-Goldman هم در تائید این بررسی نشان میدهد که هیپوتیروئیدیسم تحت بالینی ارتباطی با نوزادان زودرس کوچکتر از 37 هفته ندارد و در مورد نوزادان کوچکتر هم بررسی انجام نشده است (54).
مطالعات دیگری هم به بررسی این ارتباط پرداخته و نتایج متعارضی را ارائه کردهاند (69 و 58 و 56 و 55 و 52 و 49 و 48).
علت این تعارضات میتواند ناشی از مخلوط کردن هیپوتیروئیسیم کامل و تحت بالینی در یک گروه (69 و 58)، بررسی تعداد محدودی زایمان پیشرس (56 و 55) و استفاده از کاتآفهای مختلف برای TSH (52 و 49) باشد، بنابراین ما مقایسهای کردیم بین حالتی که کاتآف 2/5 را برای TSH فرض کنیم با حالتی که (صدک 97/5) مبتنی بر جمعیت را استخراج نموده (mU/L4) و آن را ملاک قرار دادیم (46) وقتی ملاک ما TSH بالای 4 بود در زایمانهای زودتر از 37 هفته 1/9 برابر و در زایمانهای زودتر از 34 هفته 2/5 برابر افزایش مشاهده شد، درحالیکه با ملاک قرار دادن TSH بالای 2/5هیچگونه ارتباطی مشهود نخواهد بود اما اگر از این گروه زنان TPO Ab مثبت را خارج کنیم دیگر ارتباط فوق برقرار نخواهد ماند.
این یافتهها حاکی از آن است که باید بررسیهای عمیقتری با کنار گذاشتن عوامل مداخلهگر در مقیاس وسیعتری انجام شود.
اختلالات پرفشاری
اختلالات پرفشاری شامل پرفشاری حاملگی و پره اکلامپسی در هنگام حاملگی معمول بوده و از عوامل مهم مرگومیر مادر و جنین محسوب میشوند (74 و 73). هم هیپوتیروئیدی و هم هیپرتیروئیدی دارای اثرات عروقی بوده و میتوانند در سلولهای اندوتلیال اختلال ایجاد کنند (76 و 75) و سبب پرفشاری در دوران بارداری گردند، لذا مطالعات زیادی به بررسی اثرات هیپوتیروئیدی تحت بالینی بر خطر ابتلا به اختلالات پرفشاری پرداختهاند. گرچه برخی از این مطالعات به علت تعداد کم افراد مورد مطالعه محدودیت دارند (61 و 60 و 55 و 47)، اما تعدادی از آنها بر روی جمعیت بزرگی از زنان حامله انجام شدهاند (59-57 و 54 و 53).
در یک مطالعه انجام شده بر روی 25000 زن حامله مشخص گردید که هیپوتیروئیدی تحت بالینی موجب افزایش 1/6 برابری خطر پرهاکلامپسی شدید میشود (59)، اما وقتی این بررسی را تا هفته بیستم لقاح محدود میکنیم ارتباط فوق از بین میرود و شاید بتوان نتیجهگیری کرد که فاکتورهای جفتی که در پرهاکلامپسی افزایش مییابند عملکرد تیروئید را تحتتأثیر قرار میدهند (77).
در حقیقت سایر مطالعات بزرگ ارتباطی بین هیپوتیروئیدیسم تحت بالینی در ابتدای حاملگی با افزایش خطر اختلالات پرفشاری نیافتهاند (58 و 57 و 54). مطالعهای که قبلاً ذکر آن رفت و توسط Wilson انجام شد هم افرادی که هیپوتیروئیدی تحت بالینی داشتند را در نظر گرفت ولی هیچ ارتباطی با اختلالات پرفشاری نیافت (59). همچنین مطالعات انجام شده در فنلاند و هلند هم ارتباطی بین این دو نیافتند (57 و 47). مطالعه اخیر از نظر تعداد بیماران هیپوتیروئید تحت بالینی محدود بود (62=n) و نشان داد که با ملاک قرار دادن حد مرجع وابسته به گروه در کسانی که FT4 نرمال بالا دارند احتمال پرهاکلامپسی افزایش مییابد(47).بر عکس نتایج آنان در یک مطالعه جدیدتر کاهش احتمال پرهاکلامپسی در حضور FT4 نرمال بالا گزارش شده است (51)، بنابراین در مطالعات آینده اثر غلظت FT4 در اختلالات پرفشاری حاملگی باید مشخص شود.
وزن کم نوزاد
وزن کم نوزاد بخاطر تولد زودرس یا تولد بموقع اما وزن کم نسبت به سن، میتواند مخاطراتی برای وی در بر داشته باشد (79 و 78). مطالعه Cleary-Goldman که پیشتر به آن اشاره شد اولین مطالعه وسیع است که به بررسی رابطه بین هیپوتیروئیدی تحت بالینی مادر و وزن نوزاد پرداخته است. این مطالعه نشان میدهد که در وزن زیر 2/5 کیلوگرم و بالای 4 کیلوگرم هیچ رابطهای بین هیپوتیروئیدی تحت بالینی مادر و وزن نوزاد نیست (54). مطالعه دیگری توسط Mannisto نشان داد که هیپوتیروئیدی یا هیپوتیروئیدی تحت بالینی هیچ ارتباطی با وزن نوزاد به هنگام تولد ندارند و میانگین وزن نیز در این دو گروه فرق نمیکند (48). مطالعات دیگری با نتایج متناقض انجام شدند که دلیل تناقض ممکن است در جمعیت آماری کوچک آنها باشد (63-61 و 56 و 55).
Shieldsو همکارانش مطالعه دیگری انجام دادند؛ آنها در یک مطالعه مبتنی بر جمعیت پس از آنکه زنان مبتلا به اختلال فعالیت واضح تیروئید را کنار گذاشتند به رابطه مستمر غلظت FT4 و وزن نوزاد توجه کردند و دریافتند که از نظر آماری ارتباط معکوس معناداری بین FT4 و وزن نوزاد وجود دارد (65). در زنان حامله هلندی نشان داده شد که غلظت FT4 در حد بالای نرمال نهتنها باعث کاهش میانگین وزن نوزاد میشود، بلکه نوزادان کمتر از 2/5 کیلو هم افزایش مییابند (64).
این نتایج اخیراً توسط Haddew و همکارانش نیز تأئید شده است (51). ازآنجاییکه وزن پایین هنگام تولد عامل خطری برای بیماریهای قلبی و روانی محسوب میشود (80 و 78)، لذا خوب است که این نوزادان بهطور مستمر تحت مراقبت باشند.
نتیجهگیری
در دهه گذشته مطالعات زیادی در مورد مقادیر مرجع فعالیت تیروئید در حاملگی منتشر شده است. در مطالعه حاضر نشان دادیم که اختلاف زیادی در مقادیر مرجع TSH و FT4 بین این مطالعات هست و در 90% موارد حد بالای TSH در این مطالعات بالاتر از آنی است که در دستورالعملهای فعلی توصیه شده است (8-6)، معالوصف بیشتر مراکز درحالحاضر همان حد ثابت TSH را در نظر میگیرند. (2/5 برای سهماهه اول و 3 برای سهماهه دوم).
با استفاده از MOMS نشان داده شد که بخشی از اختلافات در مورد حد مرجع در جمعیتهای مختلف ناشی از اختلاف در روش اندازهگیری است و عوامل دیگری همچون نژاد و BMI هم میتوانند در این زمینه دخیل باشند. اگر مراکز درمانی حد مرجع را برای مراجعان خودشان تعیین کنند نیازی به استفاده از MOMS نخواهد بود، اما استفاده جهانی از MOMS در بررسی اختلال تیروئید در حاملگی قطعاً مفید خواهد بود، چراکه مقایسه نتایج را آسانتر میکند.
بنابراین نتیجه میگیریم که مراکز درمانی نباید به کاتآف یکسان تکیه کنند و باید اعداد مرجع خود را محاسبه کنند. اگر چنین عملی ممکن نباشد بهتر است از اعداد مربوط به جمعیتی مشابه با جمعیت خودشان استفاده کنند.
این مقاله ترجمهای است از:
Thyroid Function in Pregnancy: What Is Normal?
Marco Medici, Tim I.M. Korevaar, W. Edward Visser,Theo J. Visser, and Robin P. Peeters
Clinical Chemistry 61:5
704–713 (2015)
نکاتی در مورد کنترل مصرف داروی لووتیروکسین در کمکاری تیروئید
اثر حاملگی و هورمونهای جنسی بر نتایج برخی از تستهای آزمایشگاهی
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3625634/
برای دانلود فایل pdf بر روی لینک زیر کلیک کنید
ورود / ثبت نام