تستهای تشخیصی سریع بیماری مالاریا
شهلا خشاوه1، صفا آریامند1، شهرام خادم وطن2
1: گروه انگلشناسی و قارچشناسی، دانشگاه علوم پزشکی ارومیه، ارومیه، ایران
2: دانشيار، گروه انگلشناسی و قارچشناسی، دانشگاه علوم پزشکی ارومیه، ارومیه، ایران
نویسنده مسئول: صفا آریامند
مقدمه:
مالاریا مهمترین و شایعترین بیماری انگلی دنیا و یکی از مسائل مهم بهداشتی تعدادی از کشورها بخصوص کشورهای گرمسیری دنیا است. بیماری مالاریا با نامهای دیگری چون پالودیسم، تب و لرز، تبنوبه، تب متناوب، تب رومی، تب شاگرس و تب مارش نامیده میشود. کلمه مالاریا یک کلمه ایتالیایی و به معنای هوای بد (Mal-Aria) است و منظور از آن تعریف بیماری با ویژگیهای تب متناوب است که ایتالیاییها در گذشته وجود آن را ناشی از هوای بد و مناطق باتلاقی میدانستند. چارلز لوییس آلفونس لاوران برای اولین بار در سال 1907 وجود انگل مالاریا را در خون افراد مبتلا به مالاریا توضیح داد. روز ۲۵ آوریل، روز جهانی مالاریا است که یکی از ۸ روز جهانی سلامت همگانی میباشد که به رسمیت شناخته شده است.
انگلهای مالاریای انسانی گونههایی از جنس پلاسمودیوم و از ردهی اسپوروزوا هستند که چرخهی غیرجنسی (شیزوگونی) آنها در گلبولهای قرمز مهرهداران و چرخهی جنسی (اسپوروگونی) آنها در پشهها صورت میگیرد. پلاسمودیوم فالسیپاروم بالاترین میزان انگل در خون (پارازیتمی) را ایجاد میکند و گاهی 40 ـ 10% گلبولهای قرمز را آلوده میکند.
بيماري بهصورت حملات پريوديك ايجاد میشود و چهار مرحله دارد: لرز، تب، عرق و فاز مزمن. از عوارض مزمن بیماری مالاریا میتوان به بزرگی طحال مناطق گرمسیری، لنفوم بورکیت و همینطور سندرم نفروتیک اشاره نمود.
بیماری مالاریا به دلایل گستردگي و شيوع بالای بیماری، شيوع مقاومت علیه داروها و حشرهکشها، موربیدیتی و مورتاليتي بالا و تحميل هزینههای گزاف به جامعه از اهمیت بالایی برخوردار میباشد. از نظر مرگومیر، سالانه 3 ميليون نفر در دنيا به این بیماری مبتلا میشوند. در قاره آفريقا ساليانه 800 هزار كودك زیر 5 سال به این بیماری مبتلا شده و جان خود را از دست میدهند که بیشترین میزان مرگ در کشور کنگو گزارش شده است. این بیماری در 30 سال گذشته، بيش از 100 بيليون دلار به آفريقا ضرر وارد كرده، هر سال حدود يك بيليون دلار براي كنترل بيماري نياز است و هر سال حدود 84 ميليون دلار خرج تحقيقات برای این بیماری میشود. مالاريا در ايران بيشتر در استانهای جنوب شرقي از جمله در سيستان و بلوچستان، هرمزگان و قسمتي از كرمان ديده میشود. اين بيماري در مناطق گرمسيري و نيمه گرمسيري و نيز در بسياري از مناطق معتدل انتشار وسيعي دارد و همواره با گرم شدن زمین، شیوع این بیماری افزایش مییابد(1, 2).
تشخیص:
تشخیص قطعی مالاریا با شناسایی میکروسکوپی انگل در گسترش خونی صورت میگیرد. از جمله روشهای میکروسکوپی روش بررسی از طریق گسترش نازک و گسترش ضخیم میباشد. در تشخيص معمولاً از گسترش رنگشده خون محيطي بهعنوان روش طلایی تشخیص استفاده میشود. رنگآمیزی گیمسا به این منظور استفاده میشود. حساسیت گسترش ضخیم در تشخیص موارد کم انگل از گسترش نازک بیشتر است.
امروزه از کیتهای تشخیصی سریع مالاریا جهت تشخیص زودهنگام و سریع این بیماری استفاده میگردد. هدف از کیتهای تشخیص سریع مالاریا، در راستای رسیدن به هدف شروع درمان تمامی موارد مالاریا با تشخیص آزمایشگاهی در كمتر از 48 ساعت است. همچنین استفاده از این کیتها به بهورزان، مأمورین مراقب، داوطلبین و … کمک میکنند تا در مناطقی که دسترسی آسان به آزمایشگاه مالاریا وجود ندارد بتوانند جهت تشخیص بیماری مالاریا استفاده نمایند، همچنین در مناطق روستایی که به آزمایشگاه مالاریا با تسهیلات میکروسکوپی دسترسی ندارند و نیز در اپیدمي مالاريا، بیمارستانها، قرنطینههای مرزی، شک بالینی و لام منفی، مطبها و کلینیکهای خصوصی مورداستفاده قرار میگیرند.
تستهای سریع تشخیصی بیماری مالاریا:
تستهای سریع تشخیصی[1] (RDTs) در بیماری مالاریا قادر به تشخیص برخی از آنتیژنهای پروتئینی موجود در خون افراد آلوده هستند. بیش از 200 نوع RDT در مورد بیماری مالاریا طراحی شده که اصول آزمایشات مشابه هستند و با مکانیسم آنتیژن / آنتیبادی و ایمونوکروماتوگرافی عمل مینمایند. برخی از تستهای سریع تشخیصی قادرند یک گونه واحد آلودهکننده (فالسیپاروم و یا ویواکس) را تشخیص دهند، گروهی از آنها قادر به تشخیص گونههای متعدد آلودهکننده پلاسمودیوم و برخی نیز قادر به ایجاد افتراق بین فالسیپاروم و غیر فالسیپاروم میباشند.
در حال حاضر این آزمایشات میتوانند پروتئین غنی از هیستیدین 2 مترشحه از پلاسمودیوم فالسیپاروم، آلدولاز پلاسمودیوم و لاکتات دهیدروژناز انگل را هدف قرار دهند.
- پروتئین غنی از هیستیدین 2 از پلاسمودیوم فالسیپاروم (pfHRP2) یک پروتئین محلول در آب است که توسط مراحل غیرمعمول و گامتوسیت فالسیپاروم، بر روی سطح غشاء قرمز بیان شده و نشان داده شده که در خون حداقل برای 28 روز بعد از شروع درمان ضد مالاریا باقی میماند. این تست قادر به تشخیص 40 عدد پارازیت در هر میکرولیتر خون میباشد.
- آلدولاز، یک آنزیم ترشح شده از مسیر گلیکولیت انگلی است که توسط مراحل خونی پلاسمودیوم فالسیپاروم بیان میشود.
- آلدولازتوسط پارازیتهای غیر مالاریایی (PMA) نیز ترشح میشود که در هنگام انجام تست، انجام آزمایش ترکیبی pfHRP2 نیز ضروری است.
- لاکتات دهیدروژناز انگل (pLDH) یک آنزیم گلیکولیت محلول است که توسط مراحل نابالغ و جنسی انگل تولید میشود. این آنزیم توسط هر چهار گونه آلودهکننده پلاسمودیوم تولید میگردد و ایزومرهای مختلف pLDH برای هر یک از چهار گونه وجود دارد. pLDH قادر به تشخیص 100 تا 200 پارازیت در هر میکرولیتر خون میباشد(3-7).
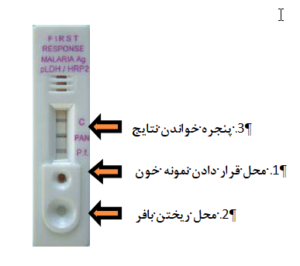
نحوه انجام تست:
5 میکرولیتر از نمونه خون با استفاده از میکروپیپت برداشته و آن را بر روی قسمت مربوط به نمونه خون از کیت قرار داده (به این ترتیب حدود 5 میکرولیتر خون به قسمت موردنظر کیت منتقل میشود). دو قطره از مایع بافر در قسمت بافر چکانده و بعد از 20 دقیقه نتیجه از روی کیت خوانش میشود. در صورت عدم مشاهده رنگ، تا 30 دقیقه بعد کیت بایستی مورد بازبینی قرار گیرد و زمان رؤیت رنگ ذکر شود.
تفسیر نتایج:
نتیجه منفی: فقط یک نوار صورتی- بنفش در قسمت کنترل (قسمت C) از قسمت نتایج کیت مشاهده میشود.
نتیجه مثبت پلاسمودیوم ویواکس:
دو نوار صورتی-بنفش در قسمت علامتگذاری شده PAN و کنترل (C) مشاهده میشود.
نتیجه مثبت پلاسمودیوم فالسیپاروم:
با سه نوار صورتی-بنفش در قسمت علامتگذاری شده P.f.، PAN و کنترل (C) مشاهده میشود.
درصورتیکه هیچ نوار رنگی بر روی تست پدید نیاید، یا دو نوار در قسمت P.f. و PAN پدید آید، تست فاقد اعتبار بوده و میبایست با کیت دیگری آزمایش شود(1, 8-12).
نتیجهگیری:
در تشخیص بیماری مالاریا روشهای میکروسکوپی، آزمون مولکولی و تستهای سریع تشخیصی مطرح میباشد که هر کدام از این روشها مزایا و معایبی را همراه دارند. بررسی میکروسکوپی بهعنوا%
ورود / ثبت نام






دیدگاه برای این مطلب بسته شده است.