نکتههای کلیدی آزمایشگاهی در سنجش تروپونین، CRP و پروکلسیتونین
دکتر حبیباله گلافشان عضو هیئت علمی دانشگاه علوم پزشکی شیراز
محمد اسماعیل خدمتی کارشناس ارشد بیوشیمی دانشکده پیراپزشکی شیراز
تروپونین قلبی:
تروپونین (Tn) کمپلکسی از سه پروتئین تنظیمکننده است که در فواصل منظم بر روی فیلامنتهای نازک ماهیچههای مخطط جای گرفتهاند. این سه جزء پروتئینی در ارتباط با تروپومیوزین (TnT)، جزء بازدارندگی (TnI) و جزئی در پیوند با کلسیم (TnC) هستند. ارسال کلسیم برای انقباض ماهیچهای توسط کمپلکس تروپونین (Tn) انجام میگیرد که فرآیند آن تغییر آرایش فضایی برای واکنش بین اکتین و میوزین است.
تروپونین I ویژه ماهیچه قلب (cardiospecific) رمزدهی میشود و در بافتهای ماهیچهای غیرقلبی یافت نشده است. گرچه فرم اختصاصی تروپونین T قلب (cTnT) وجود دارد ولی حضور آن در بیماریهای ماهیچهای و نیز ماهیچههای اسکلتی جنین، استفاده از آن را برای تشخیص آسیب ماهیچهای به قلب قدری پیچیده کرده است، گرچه با تغییراتی که پس از ترجمه شدن در TnT صورت میگیرد میتوان فرم مخصوص قلب را با ۱۰۰% اختصاصیت با استفاده از آنتیبادیهای نسل دوم در تست های ایمونولوژیک شناسایی کرد. بههرحال افزایش اندک cTnT حتی با سنجشهای جدید در دیستروفی ماهیچهای و نارسایی کلیه بدون شاهدی از بیماری قلبی گزارش شده است. تروپونینهای قلبی TnT و TnI بهصورت عمده به فیبرهای ماهیچهای سلولهای قلبی پیوند شدهاند و رها شدن آنها بهطور آهسته در طول یک تا دو هفته به دنبال سکته قلبی است و از این رو با وجودی که تروپونینها، پروتئینهای ریز بوده و بهسرعت توسط کلیه فیلتر و پاکسازی میشوند ولی آهسته رهش آنها موجب میشود که سطح پلاسمایی آنها افت کمتری به دنبال آسیب قلبی داشته باشد.
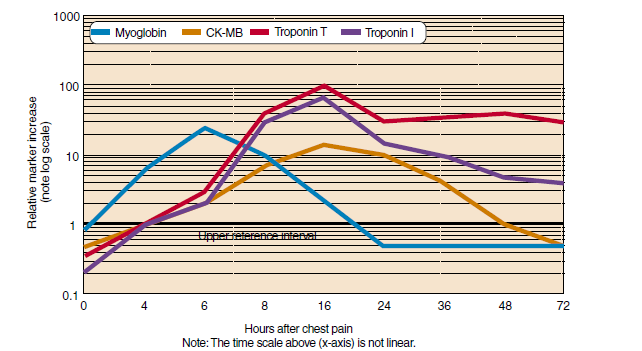
حدود ۶ درصد تروپونین قلبی T و 2 تا 5 درصد مربوط به I بهصورت آزاد در سیتوپلاسم ماهیچههای قلبی وجود دارند. این بخش آزاد به دنبال آسیب ماهیچه قلب به درون پلاسما در آرایش زمانی شبیه افزایش آنزیم CK-MB نشت میکند، بهطوریکه اوج افزایش تروپونین در ۲۴ ساعت به دنبال سکته قلبی مشاهده میشود.
به دنبال اوج افزایش، رها شدن آهسته تروپونینهای پیوندشده رخ میدهد و از این رو پس از اوج ۲۴ ساعته منحنی افزایش ممکن است بهصورت صاف و یا ممکن است موج دوم افزایش را بهصورت جزئی نشان دهد و مهم است این افزایش بهعنوان سکته مجدد مدنظر قرار نگیرد.
سطح تروپونین در حدود ۵ تا ۱۰ روز به سطح پایه میرسد که البته بستگی به وسعت منطقه نکروزشده دارد. تروپونین های I و T برخلاف مارکرهای دیگر قلبی در سرم نرمال قابل تشخیص نیستند و با سنجشهای دقیق که قادر به اندازهگیری چند نانوگرم در لیتر هستند در بسیاری از افراد سالم قابل تشخیص نیست و پیدا کردن سطح نرمال آن دشوار است و حدود 40 نانوگرم در لیتر در اکثر افراد سالم (99th percentile) است و مقادیر بیشتر بیانکننده آسیب به سلولهای ماهیچهای قلب است. با فراگیر شدن تست سنجش تروپونین قلبی مشخص شده است که آسیب به سلولهای قلبی در موارد دیگری به غیر از انسداد عروق کرونری رخ میدهد و از این رو افزایش تروپونین قلبی در پرهکاردیت، میوکاردیت، آمبولی ریه، عفونت خون، نارسایی کلیه و بیماران بدحال مشاهده شده است. ورزش شدید ممکن است موجب افزایش جزئی در سطح تروپونین گردد. سطح تروپونین تا ۳۰۰۰ نانوگرم در لیتر در نوزادان سالم گزارش شده است.
سنجش تروپونین:
رها شدن تروپونین به گردش خون بهصورتهای کمپلکس سهتاییCTnT-I-C، دوتایی CTnI-C و فرم آزاد Tn T، فرم اکسیدشده تروپونین I، فرم فسفریلهشده و تجزیهشده است. تروپونین T دارای واحدهای سیستئین است که به دنبال اکسید شدن ایجاد پیوند دیسولفیدی داخل مولکولی میکند. ظهور این اشکال مختلف موجب مسدود شدن برخی از اپیتوپهای آنتیژنیک و یا تغییرات در اپیتوپها میگردد، بهطوریکه در یک مطالعه اختلاف ۲۰ برابری در پیوند آنتیژن با آنتیبادی در کیتهای مختلف در سنجش Tn I گزارش گردیده است.
نکته دیگر این است که با توجه به اینکه سطح تروپونین در پلاسمای نرمال بسیار کم یا غیر قابل تشخیص است، یک تداخل آزمایشگاهی با افزایش کاذب سطح ممکن است پروسههای تهاجمی از قبیل آنژیوگرافی را به دنبال داشته باشد. آنتیبادیهای هتروفیل، فیبرین و مواد دیگر در سنجش TnI تداخل مثبت دارند. تداخل منفی اتوآنتیبادیها در سنجش Tn I گزارش شده است. درجه افزایش سطح تروپونین قلبی بیانگر وسعت منطقه آسیبدیده و پیشآگهی نامطلوب است. یک نمونه که در ۷۲ تا ۹۶ ساعت از حادثه قلبی تهیه شده باشد برای دستیابی به سایز انفارکتوس سودمند است. برای تشخیص سکته مجدد (REINFARCTION)، برخی اندازهگیری CK-MB و مشاهده افزایش سطح آن را سفارش میکنند؛ چون به دنبال سکته اولیه زودتر از تروپونین کاهش مییابد. هنگامی که سکته دوباره از نظر بالینی مشکوک باشد یک نمونه خون بهصورت فوری و یک نمونه ۳ و ۶ ساعت بعد گرفته میشود. افزایش بیش از ۲۰ درصدی در سطح تروپونین که قدر مطلق آن بیشتر از 99th percentile باشد تشخیص را قطعیتر میکند.
سطح تروپونینهای قلبی 2 تا 3 ساعت بعد از آسیب میوکارد بالا میرود و سنجش سطح آن ممکن است هر 3 تا 6 ساعت چک شود. سطح cTnI برای 7 تا 10 روز و سطح cTnT برای 14 روز بالا باقی میماند.
- در ارزیابی بیماران با آنژین ناپایدار، چنانچه سطح تروپونین نرمال باشد آسیب قلبی رخ نداده و اختلال عملکرد قلب موقتی است و چنانچه سطح تروپونین بالا باشد آسیب ماهیچهای رخ داده و ممکن است نیاز به داروهای ترومبولیتیک برای جلوگیری از رخداد حوادث قلبی مانند سکته یا مرگ ناگهانی باشد.
- بهدنبال بازگشایی عروق کرونری افزایش موج دوم سطح تروپونین نشانگر پدیده شست و کفایت عروق بازشده متعاقب آنژیوپلاستی است.
- تخمین ســطح وسعت آنفارکتوس با سنــــجش تروپونین قابل پیشبینی است. افزایش تأخیری (4 هفته) در سطـــح تروپونین نسبت عکـــــس با حجم ضربهای قلب (EJECTION FRACTION) داشته و این افزایش سطح مربوط به تخریب سیستم ماهیچهای قلب و در رابطه با وسعت انفارکتوس است.
- با سنجش تروپونین میتوان به انفارکتوس قلبی در حوالی عمل قلب پی برد زیرا سطح تروپونینهای قلبی تحت اثر آسیبهای عضلانی قرار نمیگیرند.
- در آمبولی ریوی افزایش سطح تروپونین بیانگر شدت و وسعت آمبولی بوده و بیانگر نیاز بیمار به درمان با داروهای ترومبولیتیک است.
- تداوم افزایش سطح تروپونین در نارسایی احتقانی قلب نشانه استرس و کشش روی بطن قلب است.
ظهور مارکرهای مختلف ایسکمی بافت قلب در خون در رابطه با زمان شروع درد قفسه سینه
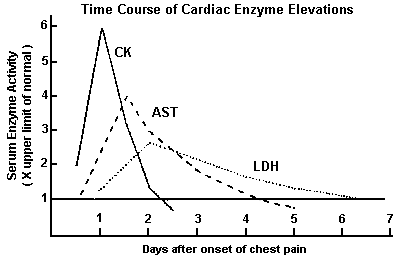
افزایش آنزیمهای CPK و AST و LDH به دنبال سکته قلبی
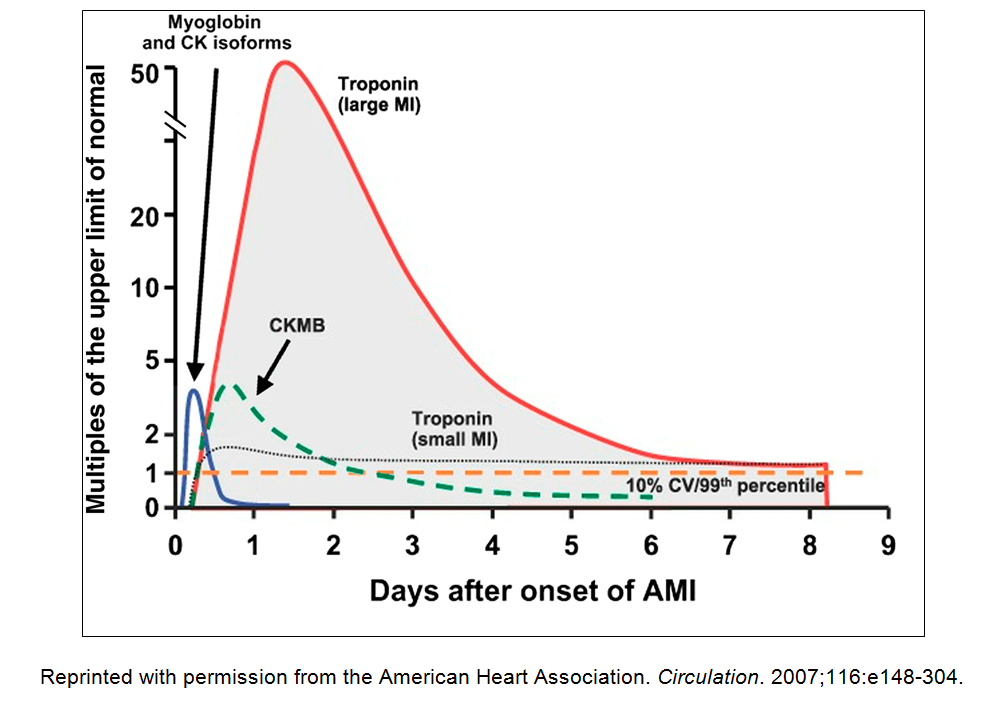
مقایسه زمان اوج افزایش CK-MB و تروپونین پس از شروع سکته قلبی؛ گفتنی است که گرچه افزایش هر دو، زمان شروع یکسانی دارد، ولی افزایش تروپونین تا 7 الی 10 روز پس از شروع سکته قلبی بالا باقی میماند درحالیکه CK-MB پس از 2 الی 3 روز به خط پایه افت میکند
پروتئین واکنشگر C (CRP)
CRP در خانوادهی پروتئینهای پنتراکسین جای دارد که با پنج واحد پروتئینی ایجاد یک آرایش حلقوی میکند. این پروتئین در بیماریهای التهابی و عفونی تحت اثر اینترلوکین 6 در کبد سنتز میگردد و دارای نیمهعمر ۱۹ ساعت است. مقدار طبیعی آن حدود یک میلیگرم در لیتر است و در بیماریهای التهابی و عفونی میکروبی ممکن است به بیش از ۳۰۰ میلیگرم در لیتر برسد. سکته قلبی در میان بیماریهای حاد است که افزایش CRP مشاهده میگردد. مطالعات نشان داده است که افزایش میزان پایه CRP شانس خطر سکته قلبی و مغزی را افزایش میدهد. در یک مطالعه گسترده میزان CRP در میان افرادی که به سکته قلبی مبتلا شدهاند با میانگین میزان پایهی 1/75 میلیگرم در لیتر و در افراد بدون حادثه عروقی 1/25 میلیگرم در لیتر بوده است. با توجه به اینکه مقدار اندک CRP پایه در بروز بیماریهای کرونر نقش دارد، از این رو نام آزمایــش HS-CRP به مفهوم آزمایش CRP با افزایش حساسیت بر آن نهاده شده است. برای پایش خطر حادثه عروقی بایستی میانگین دو نمونه خون که به فاصله دو هفته تهیه شده است، محاسبه گردد و چنانچه میزان آن بیشتر از ۱۰ میلیگرم در لیتر باشد بایستی عفونت یا التهاب حاد را مدنظر قرار داد و پس از بهبودی اقدام به تکرار آزمایش در دو هفته بعد نمود.
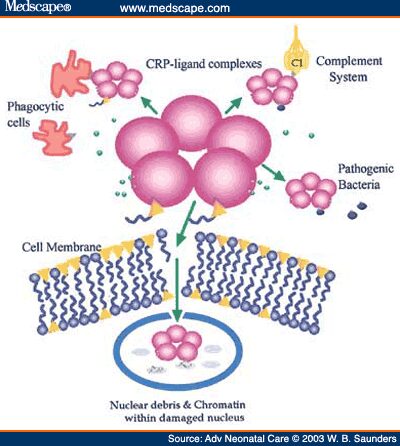
پروتئین واکنشگر C (CRP) در پاکسازی میکروبها با تسهیل پروسه فاگوسیتوز و پاکسازی لاشههای سلولی و فعال کردن کمپلمان نقش دارد
افرادی که میزان پایه CRP آنها بیشتر از ۳ میلیگرم در لیتر باشد در خطر بالای حوادث عروقی قرار میگیرند. سنجش CRP در مایع نخاع از آزمایشهای همراه برای افتراق مننژیت میکروبی از ویروسی است. در این حالت بایستی برای افزایش حساسیت، معرف لاتکس CRP را با محلول پلیاتیلن گلایکول ۱ به ۵ رقیق کرد و سپس با CSF مجاور ساخت. سنجش CRP در مالتیپل مایلوما در رابطه با وسعت سلولهای سرطانی است. ترشح اینترلوکین 6 از پلاسماسل سرطانی موجب افزایش CRP میگردد.
برای محاسبه میزان CRP، آخرین رقت سرم که با لاتکس آگلوتینه داده است در حساسیت تست ضرب میشود؛ برای مثال چنانچه حساسیت تست ۶ میلیگرم در لیتر باشد و رقت 20 سرم واکنش آگلوتیناسیون داده باشد، میزان CRP برابر ۱۲۰ میلیگرم در لیتر خواهد بود.
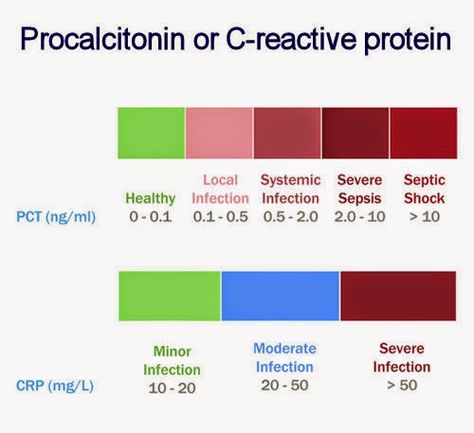
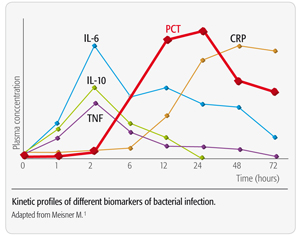
مقایسه افزایش پروکلسیتونین و CRP به دنبال عفونت خونی در نمای فوق مشاهده میشود. افزایش پروکلسیتونین 2 تا 3 ساعت از شروع Sepsis بالا رفته و ساعات طلایی درمان عفونت خونی را به پزشک یادآوری میکند. نیمهعمر پروکلسیتونین حدود 24 ساعت و مربوط به CRP حدود 19 ساعت است
پروکلسیتونین (Procalcitonin) PCT
این پروتئین توسط سلولهای پارا فولیکولار تیروئید یا سلولهای C و نیز توسط سلولهای نورواندوکراین ریه و روده در پاسخ به التهاب و عفونت بهعنوان پروتئین فاز حاد ترشح میگردد. افزایش سطح پروکلسیتونین موجب افزایش کلسیم خون نمیگردد و در بیماریهای التهابی حاد و مزمن و خودایمن و نیز بیماریهای ویروسی بهندرت میزان آن متجاوز از نیم نانوگرم در سیسی میشود. نیمهعمر پلاسمایی پروکلسیتونین حدود 24 ساعت است. افزایش سطح آن در بیماران مبتلا به عفونت خونی مطرحکننده پیشرفت بهسوی شوک عفونی است. عفونتهای موضعی و آبسه با افزایش سطح چشمگیر آن همراه نیست. به دنبال درمان مناسب مننژیت میکروبی و عفونت خونی سطح آن پایین میآید و افزایش دوباره آن گویای عفونت ثانویه است.
افزایش سطح پروکلسیتونین در بچهها با عفونت ادراری مثانه گویای سرایت عفونت به بافت کلیه است. افزایش سطح پروکلسیتونین قادر به جداسازی مننژیت ویروسی از میکروبی است و افزایش سطح آن به دنبال جراحی، تروما و سوختگی نشانه عفونت است.
برای مانیتور کردن درمان با آنتیبیوتیک میتوان از سنجش PCT بهره برد. پروکلسیتونین پارامتر قابل اطمینانی نسبت به CRP برای تشخیص عفونت و شروع درمان با آنتیبیوتیک بهویژه در اطفال و در بیماران مبتلا به نوتروپنی است. در بیماریهای قارچی و ویروسی و عفونتهای داخل سلولی مانند مایکوپلاسما یا عفونتهای موضعی که پاسخهای سیستمیک به دنبال ندارد، افزایش سطح آن مشاهده نمیشود. افزایش خفیف پروکلسیتونین در سطح 0/15 تا 2 نانوگرم در سیسی در موارد خفیف تا متوسط عفونتهای میکروبی، بیماریهای التهابی فراگیر و نارسایی کلیه مشاهده میشود. سطح بیشتر از دو نانوگرم در سیسی در عفونتهای خونی میکروبی، عفونتهای موضعی شدید مانند ذاتالریه شدید، مننژیت و پریتونیت مشاهده میگردد. سوختگی شدید، ترومای شدید و جراحی قلب نیز با افزایش در همین سطح همراه است. در سرطان مدولاری تیروئید، سطح پروکلسیتونین ممکن است متجاوز از 10000 نانوگرم در سیسی برسد.
در نوزادان با سن کمتر از ۷۲ ساعت سطح بیشتر از یک نانوگرم در سیسی در بدو تولد، 100 نانوگرم در سیسی یا بیشتر در ۲۴ ساعت و 50 نانوگرم یا بیشتر در ۴۸ ساعت پیشنهادکننده عفونت باکتریال است. سطح رفرانس آن در بزرگسالان و بچههای با سن بیشتر از ۷۲ ساعت حدود 0/15 نانوگرم یا کمتر در سیسی است.
سطح پروکلسیتونین بعد از ۲ تا ۴ ساعت از شروع عفونت خونی بالا رفته و در ۲۴ تا ۴۸ ساعت به اوج خود میرسد. اندازهگیری سطح پروکلسیتونین، ساعات طلایی درمان با آنتیبیوتیک در اوایل عفونت خونی را در اختیار پزشک قرار میدهد. آزمایش قسمت Calcitonin/N-ProCT که قطعه 114 تا ۱۱۶ اسیدآمینهای پروهورمون است مورد سنجش قرار میدهد. برای کنار گذاشتن عفونت یا التهاب فراگیر، سطح رفرانس کمتر از 0/2 نانوگرم در سیسی است و سطح بیشتر یا مساوی 0/5 نانوگرم در سیسی غیرطبیعی قلمداد میشود. سطح رفرانس بین نیم تا دو نانوگرم در سیسی پیشبینیکننده مثبت قوی برای عفونت و شوک عفونی است. کاهش ۳۰ درصدی پروکلسیتونین در روز بیانگر درمان موفقیتآمیز عفونت است.
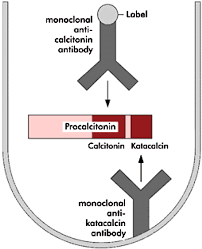
سنجش پروکلسیتونین با الیزای ساندویچی
افزایش پروکلسیتونین به غیر از عفونتهای فراگیر قارچی و میکروبی در موارد زیر هم مشاهده شده است:
- جراحی و تروما، سوختگی
- شوک کاردیوژنیک
- التهاب حاد پانکراس
- برخی از بیماریهای خودایمن
- نوزادان بعد از تولد
- بیماریهای سرطان در مرحله آخر
- آسیب حاد ماهیچهای (Rhabdomyolysis)
افزایش پروکلسیتونین از سلولهای C تیروئید و سلولهای نورواندوکرین ساعتی پس از عفونت خون تحت تأثیر اینترلوکینهای فاز حاد افزایش یافته و در صورت درمان موفقیتآمیز با آنتیبیوتیک با نیمهعمر ۲۴ ساعت کاهش مییابد. تداوم افزایش آن به مفهوم درمان با آنتیبیوتیک غیرمؤثر و افزایش آن در حین درمان بیانگر مقاومت به درمان احتمال شوک عفونی است
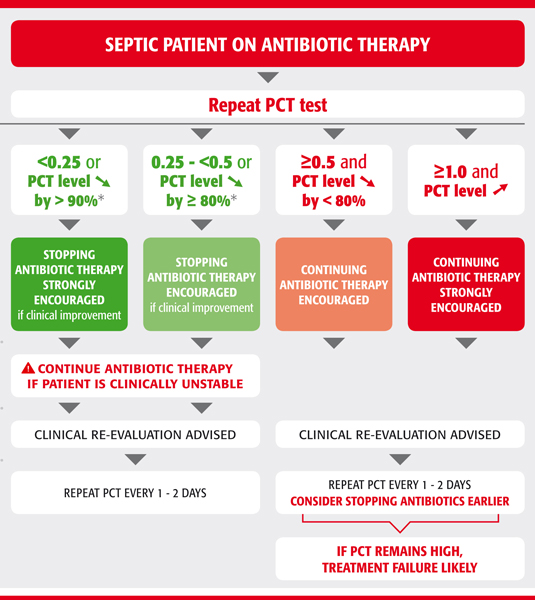
تابلوی فوق پیگیری درمان با آنتیبیوتیک در عفونت خونی را با توجه به اندازهگیری سطح پروکلسیتونین نشان میدهد
مروری بر تستهای رایج آزمایشگاهی در تشخیص سکته قلبی
مصاحبهای با Hugo Katus(در تب جدید مرورگر باز می شود )
برای دانلود فایل pdf بر روی لینک زیر کلیک کنید
ورود / ثبت نام