انواع مطالعه در پژوهشهای علوم پزشکی (3)
تألیف:
دکتر احمد مردانی
مرکز تحقیقات سازمان انتقال خون، مؤسسه عالی آموزشی و پژوهشی طب انتقال خون
مطالعه تحلیلی
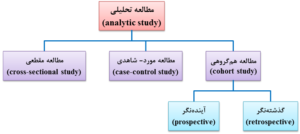
در مطالعه تحلیلی، علاوه بر توصیف، مقایسهای برای بررسی و تعیین رابطه علت (عامل) و معلولی (بیماری) بین دو و یا چند متغیر بدون مداخله انجام میگیرد و درستی و یا نادرستی فرضیه و یا فرضیههای مطرحشده به عنوان مثال “سرطان مری در مردان بیشتر است و یا زنان” با آزمون مشخص میشود. به عبارت دیگر، محقق برای بررسی علل و یا عواملی که در بروز یک بیماری و یا پیامد خاص نقش دارند (عوامل خطر)، دو و یا چند متغیر را بررسی و مقایسه میکند. به همین دلیل، به مطالعه تحلیلی، مطالعه مقایسهای (comparative study) نیز میگویند. انواع مطالعه تحلیلی عبارتند از (شکل 4-1):
1- مطالعه مقطعی (cross-sectional study)
2- مطالعه مورد- شاهدی (case-control study)
3- مطالعه همگروهی یا کوهورت (cohort study)
شکل 4-1: انواع مطالعه تحلیلی (analytic study)
نکته: مطالعه تحلیلی بر روی دو گروه انجام میگیرد. اگر بر روی یک گروه انجام شود، دادهها مربوط به قبل و بعد از مواجهه بدون مداخله است.
مطالعه مقطعی تحلیلی (analytic cross-sectional study)
این مطالعه همانند مطالعه مقطعی توصیفی یعنی توصیف وضعیت (مطالعه فراوانی و توزیع) موجود یک رویداد مانند بیماری در یک دوره زمانی خاص است. علاوه بر این، به بررسی و تعیین تمامی و یا برخی از عوامل مرتبط با بیماری به عنوان مثال “بررسی شیوع سرطان مری و برخی عوامل مرتبط به آن در استان گلستان در سال 1396” نیز میپردازد. در مطالعه مقطعی تحلیلی نیز همانند مطالعه مقطعی توصیفی، در یک مرحله و یا دوره زمانی، دادهها جمعآوری میشوند و بهطور همزمان مواجهه و پیامد، مورد بررسی و سنجش قرار میگیرند. این مطالعه در مقایسه با مطالعه مورد- شاهدی و همگروهی، ارزانتر، سریعتر و آسانتر است، اما نتایج حاصله اعتبار کمتری دارد.
نکته: در مطالعه مقطعی توصیفی و مقطعی تحلیلی، یک گروه بررسی میشوند.
مطالعه مورد- شاهدی و یا گذشتهنگر (retrospective)
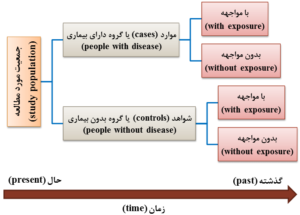
در این مطالعه، وضعیت تماس با عامل خطر و یا سابقه مواجهه دو گروه مجزا یعنی یک گروه دارای بیماری موردنظر (گروه مورد) و یک گروه بدون بیماری (گروه شاهد یا کنترل) مقایسه میشوند (شکل 5-1)؛ بنابراین، اعضای گروه مورد و گروه شاهد یا کنترل به دو دسته با مواجهه (with exposure) و بدون مواجهه (without eposure) تقسیمبندی میشوند (شکل 5-1). در مطالعه مورد- شاهدی، جهت و یا سوی مطالعه از زمان حال به زمان گذشته و از پیامد و یا معلول مانند بیماری {به عنوان متغیر وابسته (dependent variable)} به مواجهه و یا علت مانند عامل بیماریزا {به عنوان متغیر مستقل (independent variable)} است (شکل 5-1). به همین دلیل به مطالعه مورد- شاهدی، مطالعه گذشتهنگر (retrospective study) نیز میگویند. لازم به ذکر است که هم مواجهه و هم پیامد قبل از شروع مطالعه مورد- شاهدی حادث شدهاند.
نکته 1: مطالعه مورد- شاهدی، مطالعهای است که برای بررسی ارتباط بین تماس با عامل خطر (مواجهه) و وقوع بیماری (پیامد) به کار میرود. اساس و یا ملاک انتخاب گروههای مطالعه، بود و یا نبود پیامدی خاص است.
نکته 2: در مطالعه مورد- شاهدی از گروه شاهد یا کنترل برای رد و یا قبول فرضیه استفاده میشود.
نکته 3: بیشترین نوع مطالعهای که در علوم پزشکی انجام میشود، مطالعه مورد- شاهدی است.
مطالعه مورد- شاهدی برای بررسی عوامل خطر در بیماریهای نادر و بیماریهایی که دوره نهفتگی و یا کمون (incubation period) طولانیمدت دارند، قابل استفاده و کاربردی است. هدف اصلی این مطالعه، تعیین ارتباط بین علت (مواجهه) و معلول (پیامد) است. به عبارت دیگر، هدف اصلی مطالعه مورد- شاهدی، تعیین عوامل خطر است. این مطالعه در مقایسه با مطالعه همگروهی، نیاز به اندازه یا حجم نمونه بسیار کمتری دارد و ارزانتر، سریعتر و آسانتر است و همچنین نگرانی از دست دادن نمونهها را ندارد، اما نتایج حاصله، به این دلیل که دادههای مواجهه مربوط به گذشته است و از کنترل محقق خارج است، اعتبار کمتری دارد و در تعمیم نتایج به جمعیت هدف (بیماران مبتلا به بیماری موردنظر) بایستی احتیاط شود. بزرگترین نقصان مطالعه مورد- شاهدی، سوگرایی یا تورش (bias) است که عمدتاً مربوط به نمونهگیری مجزای موارد و شاهدها و سنجش گذشتهنگر متغیرهای مستقل است. لازم به ذکر است که با مطالعه مورد- شاهدی نمیتوان شیوع و یا بروز یک بیماری را تعیین کرد و این مطالعه برای ارزیابی درمان و یا پیشگیریهای دارویی نامناسب است.
شکل 5-1: طرح کلی مطالعه مورد- شاهدی (case-control study)
نکته 1: با مطالعه مورد- شاهدی امکان بررسی چندین عامل خطر (متغیر مستقل) بهطور همزمان وجود دارد. این در حالی است که برخلاف مطالعههای مقطعی، همگروهی و تجربی، فقط یک پیامد (متغیر وابسته) را میتوان بررسی کرد.
نکته 2: هر نوع تأثیری در هر مرحله از تحقیق که موجب شود نتایج بهطور منظم با مقادیر واقعی تفاوت پیدا کند را سوگرایی یا تورش گویند.
نکته 3: مطالعه مورد- شاهدی با انتخاب و بررسی گروه مورد آغاز میشود. این مهمترین ویژگی، سه مزیت برای این نوع مطالعه دارد که عبارتند از:
1- امکان بررسی عوامل خطر در پیامدهای (بیماریها) نادر و کمیاب
2- توانایی بررسی عوامل خطر در بیماریهایی با دوره نهفتگی طولانیمدت مانند سرطانها، دیابت، سل و …
3- امکان بررسی همزمان چندین عامل خطر در یک بیماری
به عنوان مثال میتوان به وضعیت اقتصادی- اجتماعی، تماس طولانیمدت و نزدیک با بیمار مبتلا به بیماری سل، سابقه مایهکوبی یا واکسیناسیون ب.ث.ژ (BCG vaccination)، مصرف دخانیات و غیره به عنوان عوامل خطر در سل ریوی اشاره کرد.
نکته 4: مطالعه مورد- شاهدی امکان بررسی همزمان چندین عامل خطر یک بیماری را فراهم میکند. درحالیکه مطالعه همگروهی برای بررسی چندین پیامد ناشی از مواجهه با یک عامل خطر مانند “بررسی عوارض گازهای شیمیایی جنگی” مناسب است.
مطالعه مورد- شاهدی دارای چندین مرحله مختلف اجرایی است که عبارتند از:
1- انتخاب گروه مورد (اولین گام) بر اساس تعریف عملی و دقیق پیامد (بیماری) و ملاکهای ورود به مطالعه و خروج از مطالعه (inclusion and exclusion criteria)
2- انتخاب گروه شاهد بر اساس ملاکهای ورود به مطالعه و خروج از مطالعه و همسانسازی (matching)
3- سنجش مواجهه در هر دو گروه مورد و شاهد
4- تجزیه و تحلیل دادهها
5- تجزیه و تحلیل و تفسیر نتایج
نکته 1: توزیع مشابه و یا یکسان فراوانی (frequency) عوامل یا متغیرهای مخدوشکننده (confounding factors/variables) بالقوه در گروههای مورد مطالعه را همسانسازی گویند.
نکته 2: تعیین ملاکهای ورود به مطالعه و خروج از مطالعه بر اساس بررسی متون (literation review) انجام میگیرد.
در مطالعه مورد- شاهدی، گروه مورد را میتوان از موارد موجود (prevalent cases) و یا موارد جدید (incident cases) انتخاب کرد. انتخاب موارد جدید بر موارد موجود به دلایلی ارجحیت دارد که عبارتند از:
1- تعمیمپذیری نتایج
اگر در بیماریهایی با قدرت کشندگی بالا بهجای موارد جدید بیماری، موارد موجود بیماری را انتخاب کنیم؛ گروه مورد متشکل از بیمارانی خواهد شد که زنده ماندهاند. در نتیجه، بیماران بهبودیافته و یا فوتکرده، وارد مطالعه نخواهند شد؛ بنابراین، نتایج حاصله از مطالعه قابل تعمیم به تمامی بیماران مبتلا به بیماری موردنظر نیست.
2- خطا (error)
اگر مواجهه مورد بررسی بر بقای بیماران تأثیرگذار باشد، نتایج حاصله از مطالعه موارد موجود بهجای موارد جدید همراه با خطا خواهد بود. به عنوان مثال اگر در “بررسی رابطه سیگار و سرطان ریه” بیشتر مرگومیرهای ناشی از سرطان ریه در افراد سیگاری باشد و ما موارد موجود بیماری را بررسی کنیم، تنها بیمارانی که زنده ماندهاند و احتمالاً کمتر سیگار استعمال میکنند، وارد مطالعه خواهند شد. در نتیجه، اثر سیگار در سرطان ریه کمتر نمود میکند و منجر به خطا میشود.
3- به یادآوری مواجهه
در افرادی که جدیداً به یک بیماری مبتلا شدهاند، یادآوری وقایع گذشته و از جمله مواجهه با دقت بیشتری انجام میشود. علاوه بر این، بیمارانی که مدت زمان کمتری از تشخیص بیماریشان میگذرد، احتمال تغییر رفتارها و سبک زندگی در آنها کمتر است.
در مطالعه مورد- شاهدی، دو منبع اصلی برای انتخاب گروه مورد وجود دارد که عبارتند از:
الف- مبتنی بر بیمارستان (hospital-based)
ب- مبتنی بر جمعیت (population-based). به عنوان مثال میتوان به مراکز ثبت بیماریها مانند مرکز ثبت سرطان، زیج حیاتی روستاها و … اشاره کرد.
نکته: در مطالعه مورد- شاهدی، گروه مورد، معرف تمام بیماران مبتلا به بیماری موردنظر نیست، زیرا بیمارانی که بیماریشان تشخیص داده نشده و یا غلط تشخیص داده شده است و همچنین بیمارانی که به پزشک مراجعه نکردهاند و یا بیماران فوتشده و بیماران بهبودیافته، وارد مطالعه نمیشوند. به همین دلیل، نتایج حاصله از مطالعه مورد- شاهدی قابل تعمیم به کل بیماران (جمعیت هدف) نیست و این از معایب مطالعه است.
انتخاب گروه شاهد، مهمترین چالش و حساسترین مرحله در مطالعه مورد- شاهدی است. هدف اصلی در انتخاب گروه شاهد، نمونهگیری از جمعیت در معرض خطر (population at risk) است که از هر جهتی، بهجز وجود بیماری، مشابه گروه مورد باشد. یک شاهد به ازای یک مورد {همسانسازی فردی (individual matching)}، بهترین حالت انتخاب شاهدها است، اگرچه میتوان تعداد شاهد بیشتری انتخاب کرد.
شروط کلی در انتخاب گروه شاهد عبارتند از:
1- شاهدها بایستی از بین افرادی انتخاب شوند که به بیماری موردنظر مبتلا نباشند.
2- شاهدها بایستی معرف جمعیت در معرض خطر بیماری موردنظر باشند؛ به عنوان مثال، زنانی که به دلایلی رحم آنها برداشته شده است (hysterectomy)، نباید به عنوان شاهد در مطالعه “بررسی سرطان مخاط رحم” انتخاب شوند.
3- انتخاب گروه شاهد بایستی مستقل از مواجهه موردنظر باشد؛ به عنوان مثال، در مطالعه “بررسی ارتباط مصرف داروهای ضدالتهابی غیراستروئیدی (NSAIDs) با سرطان کولورکتال (colorectal cancer)”، انتخاب گروه شاهد از بیماران مبتلا به روماتیسم که بیشتر از جمعیت عادی NSAIDs مصرف میکنند، منجر به سوگرایی میشود. البته عکس این حالت نیز میتواند با انتخاب گروه شاهد از بیماران بخش گوارش رخ دهد که هر دو حالت انتخاب شاهدها، نامناسب هستند.
همانند گروه مورد، دو منبع اصلی برای انتخاب گروه شاهد وجود دارد که عبارتند از:
الف- مبتنی بر بیمارستان
انتخاب شاهدها از بیمارستان دارای مزایا و معایبی است؛ شناسایی آسان و دسترسی راحت و به تعداد کافی به بیماران و تمایل بیشتر به همکاری، از مهمترین مزایای انتخاب گروه شاهد از بیمارستان هستند. ازآنجاییکه گروه شاهد از بیماران انتخاب میشوند، ممکن است نماینده مناسبی برای بررسی شیوع عوامل خطر در گروه مورد نباشند.
ب- مبتنی بر جمعیت
شاهدهای جمعیتی را میتوان از همسایهها، دوستان و خویشاوندان گروه مورد، مراکز ثبت جمعیتی، شماره تلفنهای تصادفی و یا نقشه سرشماری سایر افراد جامعه انتخاب کرد. از آنجاییکه غالباً دوستان از نظر اقتصادی، اجتماعی، فرهنگی و حتی سیاسی بسیار شبیه یکدیگر هستند؛ بنابراین، انتخاب گروه شاهد از دوستان گروه مورد میتواند در کاهش تأثیر عوامل مخدوشکننده نقش بسزایی داشته باشد. از طرفی، برخی از افراد به دلیل بزرگنمایی خود ممکن است دوستانی را معرفی نمایند که از هر نظر برتر باشند و این میتواند منجر به سوگرایی شود. انتخاب شاهدها از خویشاوندان گروه مورد، زمانی اهمیت دارد که عوامل ژنتیکی نقش مخدوشکنندگی داشته باشند.
نکته 1: بهتر است منبع انتخاب گروه مورد و شاهد یکی باشد؛ به عبارت دیگر، اگر گروه مورد از بیمارستان انتخاب میشود، گروه شاهد هم از همان بیمارستان انتخاب شود.
نکته 2: احتمال سوگرایی انتخاب (selection bias) در مطالعه مورد- شاهدی مبتنی بر جمعیت، کمتر است.
نکته 3: نوع بیماری، وضعیت مالی، منطقه مسکونی، قومیت و وابستگی مذهبی از جمله دلایل انتخاب درمانگاه یا کلینیک (clinic) و یا بیمارستانی خاص توسط بیماران برای معالجه است. با انتخاب گروه مورد و شاهد از یک بیمارستان، اثر عوامل مخدوشکننده تا حدود زیادی خنثی میشود.
نکته 4: شاهدهای بیمارستانی باید از افرادی باشند که بیماری تشخیص دادهشده برای آنها ارتباط شناختهشدهای با عامل خطر مورد بررسی نداشته باشد. علاوه بر این، توصیه میشود گروه شاهد از بیماران بخشهای مختلف بیمارستان انتخاب شوند.
نکته 5: دقت (precision) مطالعه در حالتی که تعداد افراد گروههای مورد بررسی مانند گروه مورد و شاهد در مطالعه مورد- شاهدی و افراد مواجههیافته (exposed) و مواجههنیافته (unexposed) در مطالعه همگروهی یکسان باشد، بیشتر خواهد بود.
نکته 6: عاملی که هم با مواجهه و هم با پیامد رابطه داشته و بهطور نابرابری در گروه مورد و شاهد توزیع شده است را عامل مخدوشکننده گویند.
در مطالعه مورد- شاهدی برای قابلیتبخشی مقایسه گروههای مورد و شاهد و همچنین حذف اثر عامل و یا عوامل مخدوشکننده، گروه شاهد بایستی از هر نظر شبیه گروه مورد (به استثنای بیماری موردنظر) باشد. همسانسازی یکی از روشهای ساده و مؤثر در قابلیتبخشی مقایسه دو و یا چند گروه مانند گروههای مورد و شاهد در مطالعه مورد- شاهدی و افراد مواجههیافته و مواجههنیافته در مطالعه همگروهی و همچنین حذف اثر عوامل و یا متغیرهای مخدوشکننده است.
انواع روشهای همسانسازی عبارتند از:
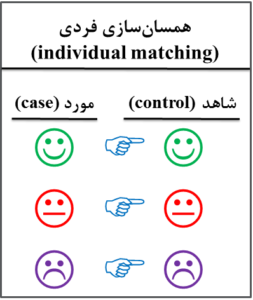
1- همسانسازی فردی (individual matching)
اگر هر مورد با یک شاهد (subject by subject) از نظر متغیر و یا متغیرهای مخدوشکننده همسان شود (شکل 6-1)، به عنوان مثال انتخاب یک مرد 25 ساله در گروه شاهد برای یک مرد 25 ساله گروه مورد، به آن همسانسازی فردی و یا زوجهای همسانشده (matched-pairs) میگویند. به عبارت دیگر، فرد مورد و شاهد همسانشده (matched) با او از نظر متغیر و یا متغیرهای مخدوشکننده بهصورت جفت (pair) شبیه هم هستند. در همسانسازی فردی ممکن است بیش از یک شاهد به ازای هر مورد انتخاب شود. برای تجزیه و تحلیل دادههای حاصله از همسانسازی فردی از روشهای مرتبط با یکدیگر مانند آزمون تی جفتی (paired t-test) و آزمون مکنمار (McNemar,s test) استفاده میشود.
شکل 6-1: نمای طرحواره یا شماتیک (schematic diagram) از همسانسازی فردی (individual matching)
در مطالعه مورد- شاهدی (case-control study)
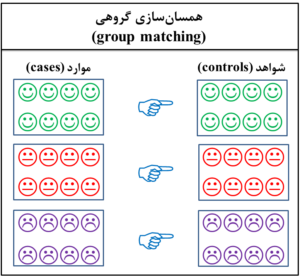
2- همسانسازی گروهی (group matching)
اگر با توجه به میانگین و یا الگوی اثر عامل مخدوشکننده، موردها با شاهدها همسان شوند، به آن همسانسازی گروهی و یا همسانسازی فراوانی (frequency matching) گفته میشود (شکل 7-1). برای مثال اگر چاقی به عنوان یک عامل مخدوشکننده باشد و 35 درصد گروه مورد چاق باشند، بایستی به همان نسبت گروه شاهد نیز چاق انتخاب شوند و یا اگر 25 درصد گروه مورد را زنان 65-45 سال تشکیل میدهند، لازم است که در گروه شاهد هم همین نسبت رعایت شود. همسانسازی گروهی سادهتر از همسانسازی فردی است، اما شباهت افراد گروههای مورد و شاهد در همسانسازی فردی بیشتر است. تجزیه و تحلیل دادههای حاصله از همسانسازی گروهی و مطالعههای همسانسازینشده با استفاده از آزمون تی (t-test) و آزمون مجذور کای (chi-square) انجام میشود. لازم به ذکر است که روش انتخابی برای همسانسازی مطالعه مورد- شاهدی، همسانسازی گروهی با کمترین تعداد متغیرهاست.
شکل 7-1: نمای طرحواره یا شماتیک (schematic diagram) از همسانسازی گروهی (group matching)
در مطالعه مورد- شاهدی (case-control study)
نکته 1: در مطالعه مورد- شاهدی نمیتوان اثر متغیری را که برای همسانسازی استفاده میشود، بررسی کرد. به عنوان مثال، اگر دو گروه مورد و شاهد بر اساس متغیر جنسیت همسانسازی شده باشند، اثر جنس در مطالعه قابل بررسی نخواهد بود، اما برهمکنش (interaction) آن با سایر متغیرهای مستقل قابل بررسی است.
نکته 2: ازآنجاییکه تعدد متغیرها برای همسانسازی منجر به حذف شاهدهای مناسب و در نتیجه افزایش زمان انجام مطالعه میشود، تعداد متغیرهایی که برای همسانسازی انتخاب میشوند بایستی در حداقل تعداد لازم باشند.
نکته 3: متغیری که برای همسانسازی انتخاب میشود، بایستی اثر مخدوشکنندگی آن کاملاً شناختهشده باشد. بهطور معمول از یک و یا چند متغیر مهم مانند جنس، سن، نژاد، قومیت، محل زندگی، شغل و وضعیت اقتصادی و اجتماعی برای همسانسازی استفاده میشود.
نکته 4: اگر متغیری که برای همسانسازی انتخاب میشود، مخدوشکننده واقعی نباشد، بیشهمسانسازی (overmatching) رخ میدهد که باعث کاهش توان مطالعه خواهد شد. بهعنوان مثال، اگر در “بررسی کارایی واکسن BCG در پیشگیری از سل ریوی” همسانسازی گروههای مورد و شاهد از نظر “سابقه دریافت سایر واکسنها” نیز انجام گیرد، بیشهمسانسازی حادث میشود؛ چرا که “سابقه دریافت سایر واکسنها” با “سابقه دریافت واکسن BCG” رابطه دارد، اما با ابتلا به “سل ریوی” هیچ ارتباطی ندارد. به عبارت دیگر، گروههای مورد و شاهد، نه تنها از نظر “سابقه دریافت سایر واکسنها”، بلکه از نظر “سابقه دریافت واکسن BCG” نیز مشابه هم میشوند و در نتیجه، توان مطالعه برای یافتن تفاوت میان دو گروه مورد و شاهد کاهش مییابد. از طرفی، چون رابطهای بین سل ریوی و متغیر همسانشده وجود ندارد، کمکی به افزایش درستی مطالعه از طریق کنترل متغیر مخدوشکننده نخواهد کرد.
نکته 5: کاربرد مهم همسانسازی، افزایش دقت مطالعه است. اگر مطالعهای از نظر هزینه و سادگی انجام مشکلی نداشته باشد و بتوان با تعداد نمونه کافی آن را انجام داد، ضرورتی برای استفاده از همسانسازی وجود ندارد. به همین دلیل، در اکثر مطالعههای همگروهی که اندازه نمونه معمولاً زیاد است، از همسانسازی استفاده نمیشود؛ بنابراین، لزومی به همسانسازی تمامی مطالعههای مورد- شاهدی نیست.
نکته 6: فرآیند انتخاب گروه شاهد به نحوی که از نظر عوامل مرتبط با بیماری که محقق مایل به بررسی اثر آنها بر بیماری نیست، مشابه گروه مورد باشد را همسانسازی گویند.
تعریف دقیق مواجهه اهمیت بسزایی در مطالعههای مورد- شاهدی دارد. مواردی که در تعریف مواجهه بایستی لحاظ شود عبارتند از:
1- مدت زمان مواجهه
2- شدت و مقدار مواجهه
3- روش سنجش و یا اندازهگیری مواجهه
از روشهای سنجش مواجهه میتوان به روشهای زیستشناختی (biologic)، آسیبشناختی (pathologic)، مصاحبه (interview)، پرسشنامه (questionnaire)، سوابق بیمار (گزارشهای بیمارستانی)، سوابق شغلی و … اشاره کرد.
نکته: متداولترین ابزار جمعآوری دادههای مواجهه و یا سنجش مواجهه در مطالعه مورد- شاهدی، مصاحبه و پرسشنامه است.
در تجزیه و تحلیل نتایج مطالعه مورد- شاهدی از نسبتی با عنوان نسبت شانس (OR) استفاده میشود. نسبت تعداد افراد مواجههیافته به افراد مواجههنیافته را نسبت شانس گویند. به عبارت دیگر، شانس مواجهه در بیماران به شانس مواجهه در افراد سالم را نسبت شانس نامند. روش محاسبه نسبت شانس با ذکر یک مثال (رابطه استـعمال دخانیات و سرطان ریه به عنوان مواجهه و پیامد یا بیماری) با استفاده از جدول دو در دو (2×2 table) عبارت است از:
| شاهد | مورد (بیمار) | |
| b | a | مواجههیافته |
| d | c | مواجههنیافته |
– درصد مواجهه در بین بیماران (% of exposure among cases)= a/(a+c)
– درصد مواجهه در بین افراد سالم (% of exposure among controls)= b/(b+d)
OR= ad/bc
OR= 75× 50/250×50=3
در تفسیر نتایج نسبت شانس سه حالت وجود دارد که عبارتند از:
1- اگر OR برابر یک (1 =OR) باشد، شانس وقوع پیامد در گروه مواجههیافته برابر با گروه مواجههنیافته و یا عدم وجود رابطه بین مواجهه و پیامد است.
2- اگر OR بیشتر از یک (1 <OR) باشد، شانس وقوع پیامد در گروه مواجههیافته n برابر گروه مواجههنیافته است و مواجهه یک عامل خطر در بروز بیماری است.
3- اگر OR کمتر از یک (1>OR) باشد، مواجهه یک عامل محافظتکننده (protective) در برابر ابتلا به بیماری است.
انواع مطالعه در پژوهشهای علوم پزشکی (2)
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام