اصول سترونسازی (Sterilization)، ضدعفونی (Disinfection) و گندزدایی (Antisepsis)
در مراکز پزشکی (1)
تألیف:
دکتر احمد مردانی
استادیار مؤسسه عالی آموزشی و پژوهشی طب انتقال خون
مرکز تحقیقات سازمان انتقال خون، مؤسسه عالی آموزشی و پژوهشی طب انتقال خون
نشانه های اختصاری (Abbreviations)
AIDS: Acquired Immune Deficiency Syndrome
APIC:Association for Professionals in Infection Control
atm: atmosphere
BG: Brilliant Green
BIs:Biological Indicators
BKC:Benzalkonium Chloride
BSCs: Biological Safety Cabinets
CDC: Centers for Disease Control
CIs: Chemical Indicators
Cl: Chlorine
CMV: Cytomegalovirus
Co: Cobalt
Cr: Chromium
Cs:Caesium or Cesium
CS: Chemical Sterilants
CSF: Cerebrospinal Fluid
CSR: Central Sterilization Room
CV: Crystal Violet
DCA:Deoxycholate Citrate Agar
DNA: Deoxyribonucleic Acid
DOP:Dioctyl Phthalate
DW: Distilled Water
EB:Ethidium Bromide
EO or EtO:Ethylene Oxide
EPA: Environmental Protection Agency
FDA: Food and Drug Administration
FIFO:First In, First Out
HBV: Hepatitis B Virus
HCV: Hepatitis C Virus
HCW: Health Careers Workers
HEPA: High Efficiency Particulate Air
HIV: Human Immunodeficiency Virus
HLD: High Level Disinfectants
HTLV:Human T-cell Lymphotropic Virus
HTST: High Temperature, Short Time
ICU: Intensive Care Unit
ILD: Intermediate Level Disinfectants
IR: Infrared
IT: Iodine Tincture
KI: Potassium Iodide
kPa: kilopascal
LLD: Low Level Disinfectants
LTLT: Low Temperature, Long Time
MEC:Minimum Effective Concentration
MG: Malachite Green
mmHg: millimeter of mercury
NaI: Sodium Iodide
NICU:Neonatal Intensive Care Unit
NIOSH: National Institute of Occupational Safety and Health
OSHA:Occupational Safety and Health Administration
PAA:Peracetic Acid
PC:Positive Control
PELs: Permissible Exposure Limits
PI:Povidone Iodine
PPM: Part Per Million
psi:pound per square inch
QACs: Quaternary Ammonium Compounds
RELs: Recommended Exposure Limits
RT: Room Temperature
SAL: Sterility Assurance Level
SDIC: Sodium Dichloroisocyanurate
SI: System International
SP: Standard Precautions
TB:Tubercle Bacillus
TCBS:Thiosulfate Citrate Bile Salts Sucrose Agar
TDP: Thermal Death Point
TDT: Thermal Death Time
TST: Time, Steam and Temperature
TWA:Time-Weighted Average
UHT: Ultra High Temperature
ULPA: Ultra Laminar Particulate Air
UP:Ultra Pasteurization
UP: Universal Precautions
UV: Ultraviolet
WHO: World Health Organization
مقـدمه
كاركنان مراكز پزشكي مانند بيمارستانها، درمانگاهها، آزمايشگاهها و مطب پزشكان در همه رستههای شغلی بيش از ساير افراد جامعه در معرض آلودگيهاي عفونی قرار دارند.
پزشكان، دندانپزشكان، پیراپزشکان، پرستاران و بهورزان مراكز بهداشتي و درماني و كاركنان خدماتي اين مراكز مستقيماً با خون و سایر مایعات و ترشحات بدن بيماران در تماس هستند و معمولاً با وسايل نوکتیز از قبيل سوزن (Needle)، تيغهاي ميكروتوم (Microtome)، لانست (Lancet)، قيچي و پنسهاي جراحي (Surgery Pincers) كار ميكنند. به همین دلیل، در صورت عدم توجه به اصول حفاظت و ايمني نهتنها ممكن است خود در معرض آلودگي به عفونتهاي ميكروبي قرار گيرند، بلكه ميتوانند رابط انتقال عفونت به ديگران نيز باشند. در يك مركز بهداشتی و درمانی، انتقال عفونت ممكن است به سه روش انجام گیرد که عبارتند از:
1- انتقال از بيمار به كاركنان
2- انتقال از بيمار به بيمار
3- انتقال از كاركنان به بيمار
در هر سه روش آنچه حائز اهميت است، فراگيري و كاربرد روشهاي کنترل ميکروارگانيسمها (Microorganisms) براي زدودن (Remove) آلودگيها و كاهش خطر انتقال عفونت میباشد که به همين دليل با تفصيل بيشتري به شرح آنها ميپردازيم.
لازم است قبل از تشریح روشهاي مختلف کنترل ميکروارگانيسمها، تعریف صحیح و دقيق واژههای سترونسازی (Sterilization)، ضدعفونی (Disinfection)، گندزدایی (Antisepsis) و آلودگیزدایی (Decontamination) را مشخص نماییم، زيرا ما در زبان فارسي غالباً آنها را معادل هم به كار ميبريم و متأسفانه در بسياري از موارد، همكاران گروه پزشکی نيز اين واژه ها را نابجا مورد استـفاده قـرار ميدهند.
سترونسازی (Sterilization)
حذف (Elimination) و یا تخریب (Destruction) کامل کلیه اشکال حیاتی تمامی ميكروارگانيسمها شامل باكتريها (Bacteria)، ويروسها (Viruses)، قارچها (Fungi) و تکیاختهها (Protozoaires) را سترونسازی مینامند. این فرایند بهوسیله روشهاي فيزيكي (Physical)، شيميايي (Chemical) و یا فیزیکوشیمیایی (Physicochemical) انجام میگیرد. استفاده از حرارت مرطوب (Moist Heat) بهصورت بخار (Steam)، حرارت خشك (Dry Heat) و گاز اکسیـد اتيلن (EO)، بهترين روشهاي سترونسازی هستند.
سطح اطمینان سترونی یا ضریب SAL، نشاندهنده کارایی فرایند سترونسازی در حذف و یا تخریب اشکال حیاتی تمامی میکروبها و همچنین احتمال وجود میکروارگانیسمهای زنده پس از انجام فرایند سترونسازی است. این ضریب در علوم پزشکی، محیط و مواد غذایی متفاوت میباشد. مطابق استاندارد EN 556، در علوم پزشکی پس از انجام سترون سازی بایستی احتمال وجود اشکال زنده رویشی (Vegetative) و یا مقاوم (Spore) میکروارگانیسمها، حداکثر یک در یک میلیون باشد. مقادیر ضریب SAL در محیط و مواد غذایی، بیشتر از علوم پزشکی است.
نکته 1: میـکروب (Microbe) یک اصطلاح کلی و عمومی میباشد که شامل تمامی میـکروارگانیسمها است. همچنین، اصطلاح میکروبکش (Germicide) دربرگیرنده واژههای باکتریکش (Bactericide)، ویروسکش (Viricide)، قارچکش (Fungicide)، اسپورکش (Sporicide) و از بین برنده کیست (Cyst) تکیاختههای انگلی (Cysticide) و تخم کرمهای انگلی (Ovicide) میباشد که هرکدام تعریف و کاربرد اختصاصی دارد.
نکته 2: به موادی که از رشد و تکثیر میکروبها جلوگیری مینمایند، Germistatic گفته میشود. تأثیر این مواد برخلاف میکروبکشها، قابل برگشت است. قدرت میکروبکشی و یا توقف رشد و تکثیر میکروبی یک ماده شیمیایی به غلظت آن ماده بستگی دارد، بهطوریکه در غلظت بالا و پایین، میتواند به ترتیب میکروبکش و متوقفکننده رشد و تکثیر میکروب باشد.
نکته 3: آنتیبیوتیک (Antibiotic)، ماده آلی شیمیایی است که قدرت میکروبکشی و یا توقف رشد و تکثیر میکروبی دارد.
نکته 4: واژه سترون یا استریل (Sterile) به معنای عاری از میکروارگانیسمهای زنده است. به دستگاهی که عمل سترونسازی را انجام میدهد، دستگاه سترونکننده یا استریلایزر (Sterilizer) گفته میشود.
ضدعفونی (Disinfection)
حذف و یا نابودی تمامی میکروارگانیسمهای بیماریزا (Pathogenic Microorganisms) بهجز اشکال مقاوم (Spores) باکتریها از سطوح بیجان (Inanimate Surfaces) را ضدعفونی گویند. تأثیر فرایند ضدعفونی در نابودی ميكروارگانيسمها و نتيجه نهايی بستگي به عواملی از قبيل طبيعت و تعداد ميکروارگانيسمها بهویژه اشکال مقاوم آنها، وجود مواد آلی یا ارگانیک (Organic) مانند خون، نوع و شكل وسايل پزشكي و آزمایشگاهی، نوع و غلظت ماده شيميايي ضدعفونیکننده (Disinfectant)، مدت زمان تماس و دمای ماده شیمیایی میکروبکش و محیط دارد.
برخی از مواد شيميايي ضدعفونیکننده در صورت استفاده صحيح و دقيق، جزو مواد سترونكننده (Sterilants) طبقهبندی ميشوند؛ وگرنه قدرت سترونسازی نخواهند داشت. متأسفانه در اکثر موارد كاركنان مراکز پزشکی، ضدعفوني را معادل سترونسازی در نظر ميگيرند که مثال بسيار واضح آن ضدعفونی اندوسكوپ (Endoscope) میباشد. محلول دو درصد گلوتارآلدئيد (Glutaraldehyde) داراي قدرت سترونسازی است، به شرط آنكه مدت تماس اندوسكوپ با اين محلول نسبتاً طولاني باشـد و در ضمن داخل اندوسكوپ به مواد ارگانیک مانند خون آغشته نباشد. از آنجایی که اين اندوسكوپها توان تحمل سه تا 12 ساعت ماندگاری در محلول گلوتارآلدئيد قلیایی را ندارند و تـكرار اين عمل سبب از بين رفتن آنها ميشود، به همين جهت شرکتهای سازنده مواد ضدعفونيكننده توصيه مينمايند كه اندوسكوپها را حداكثر 20 تا 30 دقيقه در محلول گلوتارآلدئيد قرار دهند. بنابراين، اين عمل نوعی ضدعفونی و نه سترونسازی است.
ماده شیمیایی ضدعفونیکننده، ماده میکروبکشی است كه براي کاهش و تقلیل بار ميكروبي
(Microbial Load) از سطوح بيجان به كار ميرود. اين مواد را از نظر قدرت ضدعفونیکنندگی و یا گستره فعالیت (Spectrum Activity) به سه سطح طبقهبندی ميكنند كه عبارتند از:
1-ضدعفونیکنندههای سطح بالا (HLD)
2-ضدعفونیکنندههای سطح بينابين یا متوسط (ILD)
3-ضدعفونیکنندههای سطح پايين (LLD)
مواد ضدعفونیکننده سطح بالا قادرند تمامی میکروارگانيسمها و اشکال مقاوم برخی از باکتریها را در مدت زمان مواجهه کمتر از 45 دقیقه و حداقل 20 دقیقه نابود نمایند.
مواد ضدعفونیکننده سطح بينابين یا متوسط سبب نابودی اشکال رویشی باکتریها، ویروسها بهجز برخی از ویروسهای بدون پوشش (Nonenveloped) لیپیدی و کوچک، قارچها و اشکال مقاوم برخی از باکتریها در مدت زمان مواجهه حداقل 10 دقیقه ميشوند. در مواجهه با مـواد ضدعفونیکننده سطح پايـين، اشکال رویشی اکثر باکتریها، برخی ویروسها و قارچها در مدت زمان حداکثر 10 دقیقه از بین میروند (جدولهای 1 و 2).
جدول 1: سطوح مختلف مواد ضدعفونیکننده برحسب قدرت ضدعفونیکنندگی و مدت زمان مواجهه
|
قدرت ضدعفونیکنندگی |
مدت زمان مواجهه |
ماده ضدعفونیکننده |
|
سطح بالا (HLD1) |
≤ 20 دقیقه و > 45 دقیقه |
– هیپوکلریت سدیم PPM2 10000 – گلوتارآلدئید و فرمالدئید – پراکسید هیدروژن واسید پراستیک |
|
سطح بینابین (ILD3) |
≤ 10 دقیقه | – هیپوکلریت سدیم PPM 1000
– اتانول و ایزوپروپیل الکل 90-70 درصد – ترکیبات فنلی و یددار – فرمالدئید |
| سطح پایین(LLD4) | ≥ 10 دقیقه |
– هیپوکلریت سدیم PPM 100 – اتانول و ایزوپروپیل الکل 90-70 درصد – ترکیبات فنلی و یددار – ترکیبات آمینی چهار ظرفیتی |
1 High Level Disinfectants
2 Part Per Million
3 Intermediate Level Disinfectants
4 Low Level Disinfectants
جدول 2: خاصیت میکروبکشی مواد ضدعفونیکننده برحسب قدرت ضدعفونیکنندگی
|
قدرت ضدعفونیکنندگی |
خاصیت میکروبکشی |
|||||
| اشکال رویشی باکتریها | اشکال مقاوم باکتریها | باکتری عامل بیماری سل | قارچها | ویروسهای واجد پوشش لیپیدی |
ویروسهای فاقد پوشش لیپیدی و کوچک |
|
|
سطح بالا(HLD1) |
+ | –/+ | + | + | + |
+ |
|
سطح بینابین(ILD2) |
+ | –/+ | +/- | + | + |
++/- |
|
سطح پایین(LLD3) |
++/- | – | – | –/+ | + |
– |
1 High Level Disinfectants
2 Intermediate Level Disinfectants
3 Low Level Disinfectants
نکته 1: با توجه به تعریف واژه ضدعفونی، مواد شيميايي ضدعفونيكننده و فرایند ضدعفونی به علت فقدان قدرت اسپوركشي، تفاوت عمدهای با مواد شیمیایی سترونكننده و روشهای سترونسازی دارند.
نکته 2: مواد ضدعفونیکننده سطح بالا در صورتیکه مدت زمان طولانی (12-3 ساعت) با وسایل و لوازم تماس داشته باشند، قادر خواهند بود اشکال مقاوم باکتریها را از بین ببرند و خاصیت سترونکنندگی داشته باشند.
نکته 3: برای عفونتزدایی وسایل و لوازمی که ممکن است نوزادان آنها را در دهانشان بگذارند، میتوان از مواد ضدعفونیکننده سطح پایین استفاده کرد.
ميكروارگانيسمها برحسب ساختمانشان، نسبت به مواد ضدعفونیکننده حساسيت و مقاومت متفاوت نشان ميدهند. هدف کلی سترونسازی و ضدعفونی، از بین بردن مقاومترین میکروارگانیسمها است. در جدول3 مقاومت ميكروارگانيسمها به مواد ضدعفونیکننده از بالاترين تا پايينترين سطح مقاومت نشان داده شده است.
جدول 3: مقاومت ميكروارگانيسمها به مواد ضدعفونیکننده از بالاترين تا پايينترين سطح مقاومت
| سطح مقاومت |
ميكروارگانيسمها |
|
يك |
پريونها (Prions) |
|
دو |
اسپورهاي باكتريايي (Bacterial Spores) |
|
سه |
مايكوباكتريومها (Mycobacteria) |
|
چهار |
كيستهاي انگلي (Parasitic Cysts) |
|
پنج |
ويروسهاي کوچک بدون پوشش (Nonenveloped Small Viruses) |
|
شش |
تروفوزوئيتهاي انگلي (Parasitic Trophozoites) |
|
هفت |
باكتريهاي گرم منفي بدون اسپور (Nonsporing Gram-negative Bacteria) |
|
هشت |
قارچها (Fungi) |
|
نه |
ويروسهاي بزرگ بدون پوشش (Nonenveloped Large Viruses) |
|
ده |
باكتريهاي گرم مثبت بدون اسپور (Nonsporing Gram-positive Bacteria) |
| يازده |
ويروسهاي پوششدار (Enveloped Viruses) |
نکته 1: بهطور کلی، ویروسهای بدون پوشش از ویروسهای پوششدار (Enveloped) و باکتریهای گرم منفی(Gram-negative) از باکتریهای گرم مثبت (Gram-positive) به مواد ضدعفونیکننده و گندزدا مقاومتر هستند.
نکته 2: پریونها (Prions) و ویروسهای پوششدار از قبیل ويـروس تضعیفکننده سیستم ایمنی انسان (HIV) و ویروس هپاتیت B(HBV)، به ترتیب مقاومترین و حساسترین میکروبها به مواد ضدعفونیکننده هستند.
نکته 3: مقاومت باکتریها به مواد عفونتزدا در مرحله توقف رشد (Stationary Phase) بیش از مرحله تکثیری و یا لگاریتمی (Log Phase) است.
نکته 4: استفاده متناوب و با فواصل زمانی معین و مشخص از مواد ضدعفونیکننده با pH بالا (قلیایی) و پایین (اسیدی)، در کاهش ایجاد مقاومت میکروبی تأثیر بسزایی دارد.
نکته 5: برای تعیین قدرت میکروبکشی و یا بررسی تأثیر مواد شیمیایی مختلف بر باکتریهای گرم مثبت و گرم منفی از میکروارگانیسمهای خاص استفاده میشود. اگر ماده شیمیایی موردنظر به ترتیب بر باکتریهای استافیلوکوکوس اُرئوس (Staphylococcus aureus) و سالمونلا کلراسوئیس (Salmonella choleraesuis) اثر تخریبی داشته باشد، قادر است باکتریهای گرم مثبت و گرم منفی را نابود نماید.
گندزدایی (Antisepsis)
جلوگيري از ایجاد و یا پیشرفت عفونت از طریق ممانعت از رشد و تکثیر عوامل عفونی در نسوج زنده (معمولاً پوست انسان و يا حيوان) را كه بهوسیله مواد گندزدا (Antiseptic) انجام ميگيرد، گندزدایی گويـند. ماده گندزدا، مادهای است که رشد و نمو میکروارگانیسمها را مهار مینماید و از ایجاد و یا پیشرفت عفونت جلوگیری میکند. لازم به ذکر است که مواد گندزدا برخلاف مواد ضدعفونیکننده، به پوست، مخاط و نسوج زنده آسیب نمیرسانند و از سمیت (Toxicity) کمتری برخوردار هستند (پیوست 4).
ورود، گسترش و تکثیر عامل بیماریزای(Pathogen) بالقوه در بدن انسان و یا حیوان را عفونت (Infection) میگویند که ممکن است منجر به بیماری (Disease) گردد و یا به دلیل غلبه پاسخ ایمنی میزبان، به مصونیت یا ایمنی (Immunity) منتهی شود.
آلودگیزدایی (Decontamination)
آلودگيزدايي یا دكانتاميناسيون، روشی براي زدودن (Remove) میکروارگانیسمهای بیماریزا از سطح بدن انسان و یا حیوان، وسايل پزشكي و آزمایشگاهی و همچنین سطوح کاری و محیطی است. پس از انجام این فرایند، انتقال، استفاده و دوراندازی(Discard) وسايل و لوازم پزشكي و آزمایشگاهی، بيخطر (Safe) میباشد.
بهطور کلی، آلودگيزدايي روشي است كه طيف وسيعي از شستشوي ساده با آب و یا آب و مواد شوینده صناعی مانند دترجنتها (Detergents) تا ضدعفونی و سترونسازی را شامل ميشود. این واژه مختص عوامل عفونی نیست و برای حذف مواد شیمیایی و غیر فعالسازی مواد رادیواکتیو نیز مورد استفاده قرار میگیرد. وجود (استقرار) عامل و یا عوامل عفونی در سطح بدن انسان و یا حیوان، وسایل پزشکی و آزمایشگاهی، اسباب و اثاثیه، آب و مواد غذایی را آلودگی (Contamination) میویند.
نکته: دترجنت (Detergent)، مادهای است که با کاهش کشش سطحی و در نتیجه افزایش قابلیت نفوذپذیری آب، آلودگیها را میزداید.
طبقهبندی ميکروارگانيسمها برحسب میزان خطرآفرینی
پس از ورود، انتشار و تکثیر میکروارگانیسمها در بدن (رخداد عفونت)، ایجاد بیماری به عوامل متعددی از جمله ایمنی میزبان و قدرت بیماریزایی میکروب بستگی دارد. میکروارگانیسمها بر اساس میزان خطرآفرینی به چهار گروه طبقهبندی میشوند که عبارتند از:
– گروه خطر 1 (میکروارگانیسمهای بدون خطر و یا با خطر فردی و گروهی کم)
میکروارگانیسمهایی که قادر به ایجاد بیماری در انسان و حیوان نیستند و یا از قدرت بیماریزایی پایینی برخوردار میباشند. از این گروه میکروارگانیسمها میتوان به باسیلوس سوبتیلیس (Bacillus subtilis)، کلبسیلا اکسیتوکا (Klebsiella oxytoca)، باکولوویروس (Baculovirus)، ساکارومایسس سرویسیه (Saccharomyces cerevisiae) و نگلریا گروبری (Naegleriagruberi) اشاره کرد.
– گروه خطر 2 (میکروارگانیسمهایی با خطر فردی متوسط و گروهی کم)
میکروارگانیسمهایی که قادر به ایجاد بیماری در انسان و حیوان میباشند ولی بیماری حاصله خطرناک نیست. این بیماریها قابل پیشگیری و درمان هستند. سایتومگالوویروس (CMV)، آدنوویروس (Adenovirus)، ویروسهای هپاتیت B، C و D، نایسریا مننژیتیدیس (Neisseria meningitides)، کریپتوکوکوس نئوفورمنس (Cryptococcus neoformans)، بابزیا میکروتی (Babesia microti)، کریپتوسپوریدیوم پارووم (Cryptosporidium parvum)، گونههای لیشمانیا (.Leishmania spp) و عوامل مالاریای انسانی (Human Plasmodia) از جمله میکروارگانیسمهای گروه خطر 2 هستند.
– گروه خطر 3 (میکروارگانیسمهایی با خطر فردی بالا و گروهی کم)
میکروارگانیسمهایی که قادر به ایجاد بیماری خطرناک در انسان و حیوان هستند، امّا این بیماری بهطور معمول قابل سرایت از فردی به فرد دیگر نیست. این نوع بیماریها قابل درمان بوده و با رعایت اصولی میتوان از ابتلا به آنها پیشگیری کرد. از میکروارگانیسمهای گروه خطر 3 میتوان بروسلا ملیتنسیس (Brucella melitensis)، مایکوباکتریوم توبرکولوزیس (Mycobacterium tuberculosis)، ریکتزیا آکاری (Rickettsia akari)، یرسینیا پستیس (Yersinia pestis)، ویروسهای HIV و لنفوتروپیک سلول T انسانی (HTLV) و هیستوپلاسما کپسولاتوم (Histoplasmacapsulatum) را ذکر کرد.
– گروه خطر 4 (میکروارگانیسمهایی با خطر فردی و گروهی بالا)
میکروارگانیسمهایی که قادرند در انسان و حیوان بیماری خطرناکی ایجاد کنند و بهآسانی از فردی و یا حیوانی به فرد و یا حیوان دیگر انتقال یابند. این بیماریها معمولاً قابل پیشگیری و درمان نیستند. ویروسهای ماربورگ (Marburg)، ابولا (Ebola)، سابیا (Sabia) و تب لاسا (Lassa Fever) از معدود میکروارگانیسمهای این گروه میباشند.
طبقهبندي وسايل پزشکي
وسايل پزشكي شامل مجموعه گستردهاي از ابزارها و لوازمی است كه داراي ساختار و اشكال بسيار متفاوتي هستند. در سال 1972 دكتر ارل اچ. اسپالدينگ (Earle H. Spaulding) براي طبقهبندي وسايل پزشكي پيشنهادي ارائه كرد كه امروزه نيز مورد استفاده قرار ميگيرد؛ بر اساس پيشنهاد دکتر اسپالدینگ، كليه وسايل پزشكي برحسب محل تماس و یا ورودشان به قسمتهای مختلف بدن به سه گروه طبقهبندی ميشوند که عبارتند از:
الف- وسایل خطرناک یا خطیر یا بحرانی (Critical Devices): وسايلي كه وارد بافتهاي استريل بدن و يا جريان گردش خون ميشوند و خطر انتقال عفونت توسط آنها بسیار بالا است مانند كاتترهاي داخل عروقي (Intravascular Catheters)، بخشهايي از دستگاه همودياليز (Hemodialysis)، سوزنها، برخی از ابزارهای جراحي (Surgical Instruments) و نظاير آنها.
وسایل خطرناک یا بهصورت سترونشده خریداری میشوند و یا با استفاده از روشهای استریلیزاسیون در مراکز بهداشتی و درمانی سترون میشوند. لازم به ذکر است که خطر کسب عفونت در صورت آلودگی وسایل خطرناک به میکروارگانیسمها بالا است.
ب- وسایل نیمه خطرناک یا نیمهخطیر یا نیمه بحرانی (Semi-critical Devices): وسايلي كه با غشاهاي مخاطي Mucous Membranes)) بدن و یا پوست آسیبدیده(Nonintact Skin) تماس پيدا ميكنند و خطر انتقال عفونت توسط آنها نسبتاً بالا است مانند اندوسكوپ، برونكوسكوپ (Bronchoscope)، لارینگوسکوپ (Laryngoscope)، سیستوسکوپ (Cystoscope)، انواع وسايل دندانپزشكي و چشمپزشكي، دماسنج (Thermometer)، اسپيكولوم واژینال (Vaginal Spiculum) و برخی از لوازم بيهوشي (Anasethetic Equipments).
طبق دستورالعمل مرکز کنترل بیماریها (CDC) و انجمن متخصصین کنترل عفونت (APIC)، تمامی اندوسکوپها از قبیل اندوسکوپ گوارشی، برونکوسکوپ، سیستوسکوپ و آرتروسکوپ (Arthroscope) که وارد بافتهایی میشوند که در حالت طبیعی سترون هستند، بایستی قبل از هر بار استفاده استریل شوند. در غیر این صورت، به هر دلیلی که سترونسازی آنها امکانپذیر نباشد، بایستی حداقل با استفاده از مواد ضدعفونیکننده سطح بالا عفونتزدایی گردند.
ج- وسایل بيخطر یا غیربحرانی (Non-critical Devices): وسايلي كه با سطوح خارجي بدن (فقط پوست سالم) تماس پیدا میکنند و خطر انتقال عفونت توسط آنها پایین است مانند بازوبند دستگاه فشارسنج، گوشی پزشکی یا استتُسكوپ (Stethoscope)، الکترودهای الكتروكارديوگرافي (Electrocardiography)، چکش رفلکس، ماسک اکسیژن، اسپیکولوم گوش، میز معاینه و لگن (Bedpan).
انتخاب روش سترونسازی و ضدعفونی برحسب آنكه وسيله موردنظر در كدام گروه قرار دارد، متفاوت است. در مواردي لازم اسـت از روش سترونسازی و در موارد ديگر از عمل ضدعفونی و یا مواد ضدعفونيكننده استفاده شود. وسایل خطرناک را حتماً بايستي سترون كرد. وسایل نيمهخطرناک را حتيالمقدور سترون كرده و اگر ميسر نبود، با مواد ضدعفونیکننده سطح بالا ضدعفوني ميكنند و وسایل بيخطر را با آب و صابون و يا مواد ضدعفونیکننده سطح پایین تا بینابین بسته به نوع و درجه آلودگی، عفونتزدايي مينمايند.
نکته 1: برای عفونتزدایی دماسنجهای پزشکی میتوان از مواد ضدعفونیکننده سطح بینابین نیز استفاده کرد.
نکته 2: وسایلی که در زمان زایمان داخل واژن میشوند، علیرغم غیراستریل بودن واژن در حالت طبیعی، بایستی سترون باشند.
نکته 3: در هنگام استفاده، وسایل خطرناک حتماً بایستی استریل باشند و وسایل نیمهخطرناک بایستی حداقل توسط مواد ضدعفونیکننده سطح بالا و در مواردی (دماسنجهای پزشکی) سطح بینابین ضدعفونی شده باشند.
نکته 4: در صورتی میتوان وسایل خطرناک را با استفاده از مواد شیمیایی ضدعفونی کرد که هیچ دستگاه سترونکنندهای مانند اتوکلاو (Autoclave) و آون (Oven) در دسترس نباشد و یا امکان ضدعفونی با جوشاندن وجود نداشته باشد. در اين قبیل موارد، بعد از پاکسـازی (Cleaning) كامل وسيله از آلـودگيهاي قابل رؤيت، شستشو با آب کافی و خشــك كردن، ميتوان آن را در محلول ضدعفونيكننده با غلظت مناسب غوطهور نمود.
سازمان بهداشت جهـاني (WHO) اصـولي را براي عفـونتزدايي وسايل و ابزاری كه سبب آلودگي انسان به انواع عوامل عفونی از جمله ويـروس HIV و یا انتقال عفـونت و بيماري از شخصي به شخص ديگر ميشود، تدوين كرده است که عبارتند از:
1- كليه وسايل پزشكي مانند استتُسكوپ كه مستقيماً با پوست بدن تماس پیدا میکنند، بايستی بهطور معمول از آلودگيهاي قابل رؤيت مبرا باشند. لازم است اين وسايل را در فواصل زمانی معینی، با آب و صابون آلودگیزدایی كرد و يا پس از استفاده براي هر بيمار آن را با يك ماده ضدعفونيكننده در دسترس مانند الكل 70 درصد ضدعفونی نمود.
2- وسايل پزشكي كه پوست و مخاط بدن را سوراخ يا پاره ميكنند مانند سوزن، چاقوی جراحی (Scalpel)، برخي از وسايل دندانپزشكي و نظاير آنها بايد پس از تماس با هر بيمار استريل شوند و در صورت امكان از انواع يكبار مصرف آنها استفاده شود.
3- وسايل پزشكي كه با سطوح مخاطی بدن در تماس هستند ولي در بافت مخاطي نفوذ نميكنند مانند ماسك بيهوشي، تيغه لارنگوسكوپ، اسپيكولوم واژينال، اندوسكوپ و نظاير آنها بايستي استريل باشند. اگر ساختار اين وسايل امكان سترونسازی را نميدهد، میتوان از مواد ضدعفونيكننده سطح بالا (HLD) استفاده كرد.
4- در بسياري از مراكز پزشكي، وسايل مختلف را در داخل ظروف محتوي مواد ضدعفونيكننده غوطهور ميسازند و سپس مورد استفاده قرار ميدهند. اين عمل براي تسهیل جداسازی و جلوگیری از خشک شدن مواد ارگانیک، روش مفيدي است، امّا وسيله موردنظر را عاري از خطر نميسازد و نميتوان آن را براي فرد ديگري استفاده نمود.
مراحل مقدماتی سترونسازی و ضدعفونی
براي سترونسازی و ضدعفونی وسايل پزشكي و آزمايشگاهي جهت استفاده مجدد (Reprocessing)، ابتدا بايستي کلیه وسایل تمیز (پاکسازی) و خشک شوند و سپس بر حسب نوع وسیله و روش استریلیزاسیون، بستهبندی گردند. مراحل مقدماتی یا ماقبل سترونسازی و ضدعفونی عبارتند از:
1- تميز كردن یا پاکسازی (Cleaning)
پاکسازی یعنی زدودن گردوغبار یا آلودگیهای محیطی یا مواد غیرآلی یا غیرارگانیک (Inorganic) و مواد ارگانیک قابل رؤیت از سطوح محیطی و اجسام از جمله وسایل و ابزار پزشکی و آزمایشگاهی که شامل مراحل گردگیری (Fogging)، بُرسکشی (Brushing)، شستشو با آب و یا آب و صابون و یا سایر مواد شوینده صناعی و یا فرآوردههای آنزیمی (Enzymatic Products) و آبکشی (Rinsing) با جریان آب کمفشار است.
فرایند پاکسازی معمولاً توسط آب و صابون و یا دیگر مواد شوینده صناعی مانند دترجنتها (Detergents) انجام میگیرد و اولین و ضروریترین مرحله مقدماتی، سترونسازی و ضدعفونی است. زدودن اجرام آلی و غیرآلی و کاهش تعداد میکروارگانیسمها از سطوح وسایل و ابزار بهمنظور تسهیل فرایندهای سترونسازی و ضدعفونی و اطمینان از ایمنی کارکنان هنگام حملونقل و بستهبندی وسایل و ابزار، از مهمترین اهداف اجرای فرایند پاکسازی هستند.
بسياري از مواد شيميايي كه در مراكز بهداشتي و درمانی براي ضدعفوني مورد استفاده قـرار ميگيرند، قادرند ويروس HIV را غیرفعال نمايند؛ اما در عمل برخي از اين مواد به دلیل آنکه ممكن است توسط خون و يا ساير مواد ارگانیک غیرفعال شوند، براي اين منظور مناسب نيستند، به همين دليل بايستي حتيالامكان وسايل آلوده را قبل از تماس با ماده ضدعفونيكننده بهخوبی با آب و صـابون و یا دیگر مواد شوینده صناعی شست و سپس خشك كرد.
زدودن آلودگیهاي قابل رؤيت از سطوح وسایل و ابزار كاملاً ضروري است، زيرا بسياري از مواد ضدعفونيكننده نمیتوانند با وجود مواد ارگانيك مانند خون خشکشده روي ميكروارگانيسمها، فعاليت ضدمیکروبی خود را اعمال نمایند. بایستی توجه داشت که گردوغبار، مواد ارگانیک و لکههای موجود در سطوح وسایل با پوشاندن میکروارگانیسمها، در فرایند سترونسازی و ضدعفونی تداخل ایجاد میکنند. از آنجایی که زدودن لکهها و مواد ارگانیک خشکنشده از سطح وسايل راحتتر و سریعتر انجام میگیرد، براي اين منظور ميتوان وسايل را حداکثر به مدت دو ساعت در يك ظرف مناسب محتوي آب و كمي محلول صابوني و يا دیگر مواد شوینده صناعی قرار داد (خیساندن (Soaking)) و سپس آنها را تمیز کرد (شکل 1). توصیه میشود در صورت امکان تمامی وسایل بلافاصله پس از استفاده و قبل از خشک شدن مواد ارگانیک که عمدتاً پروتئینی هستند، پاکسازی گردند.
شکل 1: غوطهورسازی وسایل و ابزار آلوده به مواد ارگانیک (Organic) قبل از فرایند پاکسازی
به دو طريق ميتوان مواد آلی و غیرآلی را از سطوح اجسام از جمله سطح وسایل پزشکی و آزمایشگاهی تميز كرد که عبارتند از:
الف- پاکسازی دستی (Manual Cleaning)
پاکسازی اکثر وسایل بیخطر و برخی از ابزار ظریف و حساس به حرارت (Heat-sensitive Devices)، بهصورت دستی و با استفاده از برسهای مخصوص (Special Brushes) و یا اسفنج و همچنین دوش دستی و یا پمپهای افشانه (Spray Pumps) انجام میگیرد (شکل2).
برای محافظت کارکنان در هنگام پاکسازی وسایل به روش دستی، بایستی از کلاه، عینک، دستکش لاستیکی بلند، محافظ صورت و یا ماسک دهان و بینی، روپوش پلاستیکی {گان (Gown) یا آپرون (Apron)} و روکش (Cover) کفش ضدآب استفاده شود. در روش دستی به فضای کافی و سه ظرف بزرگ و گود (Sink) نیاز است که ظرف اول و یا Wash Sink حاوی آب و ماده شوینده صناعی، ظرف دوم و یا Intermediate Rinse Sink حاوی آب و ظرف سوم و یا Final Rinse Sink دارای آب مقطر (DW) است. لازم به ذکر است که هنگام پاکسازی وسايل به روش دستی، حتماً بايستی از دستكش مخصوص استفاده شود و دقت گردد كه وسايــل تيز سبب بريدگي دست و متعاقب آن خطر انتقال عوامل عفونی نشود.
شکل 2: چگونگی پاکسازی وسایل و ابزار به روش دستی (Manual Cleaning)
ب- پاکسازی ماشینی یا مکانیکی (Mechanical Cleaning)
در پاکسازی وسایل و ابزار به روش ماشینی یا مکانیکی، از دستگاه تمیزکننده مافوق صوت یا اولتراسونیک (Ultrasonic Cleaner) استفاده میشود (شکل 3)، در صورتی که به وسایل آسیبی وارد نشود، بایستی تمامی وسایل و یا حتیالمقدور وسایل نوکتیز به این روش تمیز گردند.
پاکسازی به روش مکانیکی جز در موارد نبود دستگاه اولتراسونیک و یا پاکسازی وسایل الکترونیکی و خاص در اولویت قرار دارد، زيرا خطر بريده شدن دست تميزكننده منتفی است. پس از قرار دادن وسايل پزشكي و آزمایشگاهی در محلولهاي صابوني و مخصوص شستشوی موجود در دستگاه اولتراسونيك، به دلیل ارتعاش کریستالهای پیزوالکتریک ساندویچی در فرکانسهای بالا و ایجاد امواج مافوق صوت و در ادامه کاهش و افزایش خیلی سریع فشار مایع، ميليونها حباب ميكروسكوپي بوجود ميآيد كه سبب جداسازی ميكروارگانيسمها و لكههاي خون و دیگر مواد ارگانیک از سطوح بیرونی و درونی وسايل و ابزار ميشود. درخشندگی وسایل و ابزار فلزی پس از شستشو و افزایش طول عمر وسایل به دلیل عدم استفاده از بُرس و در نتیجه عدم ساییدگی، از دیگر مزایای پاکسازی به روش مکانیکی است.
امروزه در پاکسازی به روش مکانیکی از دستگاههای پیشرفته مانند انواع Washer-Disinfector استفاده میشود که علاوه بر پاکسازی، توانایی ضدعفونی و خشک کردن وسایل و لوازم را نیز دارند (شکل 4). لازم به ذکر است که وسایل و ابزار لاستیکی و یا سیلیکونی به روش ماشینی یا مکانیکی قابل پاکسازی نیستند.
شکل 3: دستگاه تمیزکننده مافوق صوت (Ultrasonic Cleaner)
شکل 4: دستگاه Washer-Disinfector
2- خشک کردن (Drying)
پس از پاکسازی، بایستی وسایل را خشك و در نهایت بستهبندي کرد. اگر وسايل شديداً آلوده باشند، بهتر است ابتدا آنها را در محلول ضدعفونيكننده مناسب غوطهور کرد و پس از شستشو با آب و صابون و یا دیگر مواد شوینده صناعی و در ادامه طی مراحل آبکشی و خشک شدن، جهت سترونسازی و ضدعفونی بستهبندي نمود. به دو طریق وسایل را بعد از آبکشی و قبل از عفونتزدایی خشک مینمایند که عبارتند از:
الف- دستی (Manual)
ب- ماشینی یا مکانیکی (Mechanical)
استفاده از دستگاههای خشککن (روش مکانیکی) به دلیل پیشگیری از رخداد حوادث جسمانی در اولویت قرار دارد. لازم به ذکر است که چنانچه وسایل خشک نشوند، ذرات سفید رنگی بر سطح وسایل رسوب خواهد کرد که در صورت تداوم به آسیبهای سطحی (زنگزدگی) و کاهش طول عمر وسایل منجر میگردد.
نکته 1: عمل خشك كردن وسایل قبل از عفونتزدایی با مواد ضدعفونيكننده از اهميت بالایی برخوردار است، زيرا خيس بودن وسایل باعث كاهش غلظت محلول ضدعفونیکننده میشود.
نکته 2: در هنگام غوطهورسازی وسایل و ابزار در مواد ضدعفونیکننده بایستی دقت کرد تا لـولهها و مجاری کاملاً با ماده ضدعفونیکننده پر شوند و حبابهای هوا مانعی بین ماده ضدعفونیکننده و میکروبها نباشند.
نکته 3: براي زدودن موادي مانند موم، سيمان و تارتر (Tarter)از سطح وسايل و ابزار دنـدانپزشكي، بايد از حلالهای مخصوص اين مواد استفاده شود.
نکته 4: برای جلوگیری از انعقاد پروتئینها، دمای آب مورد استفاده در فرایند پاکسازی بایستی کمتر از 60 درجه سانتیگراد باشد.
نکته 5: قبل از پاکسازی بایستی وسایل چندقطعهای بهطور کامل از هم جدا شوند تا آب و مواد شوینده، سطح تمامی اجزا را بپوشاند.
نکته 6: در پاکسازی به روش دستی، هیچگاه از برسهای زبر و فلزی (سیمی) استفاده ننمایید.
نکته 7: در پاکسازی به روش دستی، توصیه میشود برای شستشوی سطوح صاف و متخلخل به ترتیب از جریان آب با فشار کم و زیاد استفاده گردد.
نکته 8: پاکسازی وسایل و ابزار قبل از ارسال برای تعمیر، الزامی است.
نکته 9: فرایند پاکسازی در صورت اجرای صحیح و کامل میتواند تا 90 درصد میکروبها را از سطوح وسایل و ابزار بزداید.
نکته 10: به روش پاکسازی ماشینی یا مکانیکی با استفاده از امواج مافوق صوت یا اولتراسونیک، برس میکروسکوپی (Microscopic Brush) و با استفاده از دستـگاههای Washer-Disinfector، روش پاکسازی خودکار یا Automated Cleaning Method نیز گفته میشود.
نکته 11: یکی از مهمترین اهداف فرایند پاکسازی، جلوگیری از تشکیل بیوفیلمها (Biofilms) است. به تجمع میکروارگانیسمها از قبیل باکتریها، قارچها و تکیاختهها در سطوح سخت مانند سطوح وسایل و ابزار پزشکی و آزمایشگاهی، زیستلایه یا بیوفیلم گویند. بررسیها نشان میدهد که میکروارگانیسمهای موجود در بیوفیلمها در مقایسه با گونههای آزادزی، مقاومت بیشتری به ترکیبهای ضدمیکروبی دارند. پلاکهای دندانی نمونهای از بیوفیلمها هستند.
نکته 12: در خشک کردن به روش دستی، استفاده از دستمال و یا حوله نرم و فاقد پرز ضروری است.
3- بستهبندي (Packing)
پس از پاکسازی و خشک کردن وسایل و ابزار بایستی آنها را بر اساس اندازه، وزن، شکل و روش سترونسازی، بستهبندي نمود. بستهبندي وسايل قبل از فرایند سترونسازی ضروری است و از اهميت ویژهای برخوردار میباشد. دلایل لزوم بستهبندی وسایل و ابزار قبل از فرایند سترونسازی عبارتند از:
1– احتمال آلودگی حین حملونقل بسیار زیاد است.
2– زمان استفاده از ابزار و وسایل دقیقاً مشخص نیست.
3- مکانهای نگهداری (انبار) سترون نیستند.
4– هوای محیطهای استقرار دستگاههای سترونکننده و یا اتاق سترونسازی مرکزی (CSR) استریل نیست.
برای بستهبندی، بر حسب نوع وسيله و روش سترونسازی از كیسههای نایلونی، کاغذهای سلولزی یا کرپ Crepe)) و پارچههای نخی (پنبهای) و کتانی استفاده میشود (شکلهای 5 و 6). نفوذپذیری نسبت به عامل سترونکننده مانند بخار، مقاومت در برابر آسیبهای مکانیکی و گرما، نفوذناپذیری نسبت به ورود میکروارگانیسمها، نداشتن باقیمانده مانند رنگ و پرز، ماندگاری بالا، سهولت کاربرد، ارزانی و دسترسی آسان از ویژگیهای مواد استفاده شده برای بستهبندی وسایل قبل از فرایند سترونسازی است.
بررسیهای متعددی درباره تعیین مدت زمان نگهداری بستهها بهصورت سترون انجام شده است. نتایج حاصله نشان میدهد که مجموعهای از عوامل در تعیین این مدت زمان دخیل هستند. عوامل مؤثر در تعیین مدت زمانی که میتوان وسایل و ابزار را سترون نگهداری کرد عبارتند از:
1– کیفیت (جنس) مواد بستهبندی
2– چگونگی حملونقل
3– شرایط اقلیمی (دما، رطوبت و نور) مکان نگهداری
4– مکان (قفسه باز و یا دربدار) و نحوه (چیدمان) نگهداری
نکته 1: یکی از مصادیق بارز استفاده از روش FIFO، مدت زمان نگهداری وسایل و ابزار سترونشده در انبار است. بر این اساس، بستهای که ابتدا انبار شده است؛ بایستی زودتر مورد استفاده قرار گیرد.
نکته 2: با توجه به جذب رطوبت، نفوذپذیری نسبت به گردوغبار و میکروبها و عدم استحکام در برابر آسیبهای مکانیکی و گرما در کاغذهای کرافت (Kraft)، نبایستی از این نوع کاغذها در بستهبندی وسایل برای سترونسازی استفاده گردد.
شکل 5: استفاده از پارچههای نخی برای بستهبندی وسایل و ابزار پزشکی و آزمایشگاهی
شکل 6: بستهبندی وسایل و ابزار پزشکی و آزمایشگاهی با استفاده از کاغذهای کرپ (Crepe)
روشهاي کنترل ميکروارگانيسمها (Methods of Microorganisms Control)
الف- روشهاي فيزيكي (Physical Methods)
ب– روشهاي شيميايي (Chemical Methods)
ج- روشهای ترکیبی و یا فیزیکوشیمیایی (Physicochemical Methods)
روشهاي فیزیکی کنترل ميکروارگانيسمها
1- روشهاي گرمايي شامل حرارت مرطوب و حرارت خشك
2- روشهاي مكانيكي مانند تصفیه (فیلتراسیون)
3- تشعشع و پرتوها مانند اشعه X، اشعه ماورای بنفش و اشعه گاما
4- امواج صوتي و مافوق صوت
5- انجماد
روشهای گرمایی (Thermal Methods)
حرارت مرطوب (Moist Heat) و خشک (Dry Heat)، جزو بهترین روشهای سترونسازی و ضدعفونی وسایل پزشکی و آزمایشگاهی میباشند که نسبت به سایر روشهای کنترل میکروارگانیسمها از کارایی بالاتر و کاربرد بیشتری برخوردار هستند. در این روشها، سرعت مرگ میکروارگانیسمها رابطه مستقیمی با درجه حرارت دارد. بهطور کلی، حرارت سبب اکسیداسیون (Oxidation) ماکرومولکولهای ساختار سلولی، تغییر ماهیت یا دناتوراسیون (Denaturation) پروتئینها و اسیدهای نوکلئیک و انعقاد یا کواگولاسیون (Coagulation) پروتئینها میشود.
نکته 1: وجود مواد معدنی و آلی، pH محیط، تعداد و سن میکروارگانیسمها از عوامل مؤثر در مقاومت میکروبها نسبت به گرما است.
نکته 2: گسستگی ساختمان سوم پروتئینها را تغییر ماهیت یا دناتوراسیون میگویند.
1- حرارت مرطوب (Moist Heat)
حرارت مرطوب به اشکال مختلفی شامل بخار (دمای بالای 100 درجه سانتیگراد)، جوشاندن (دمای 100 درجه سانتیگراد) و یا پاستوریزاسیون (Pasteurization) و تَندلیسازی (Tyndallization) یا تیندالیزاسیون (دمای زیر 100 درجه سانتیگراد) برای عفونتزدایی وسایل و ابزار پزشکی و آزمایشگاهی مورد استفاده قرار میگیرد که به تفصیل به تشریح آنها میپردازیم.
الف- سترونسازی با بخار (Steam)
استفاده از بخار، مؤثرترين، متداولترين، كمهزينهترين، قدیمیترین و کارآمدترین روش سترونسازی وسايل و ابزار پزشكي و آزمایشگاهی است كه به رطوبت و گرما حساس نیستند و مجدداً مورد استفاده قرار ميگيرند.
اتوكلاو (Autoclave)، دستگاهي است كه با استفاده از عواملی شامل بخار، فشار و زمان فرایند استریلیزاسیون را انجام میدهد و براي سترونسازی وسایل فلزي و شيشهای، مايعات و برخی مواد پلاستيكي بهكار ميرود. در اين دستگاه، بايستي “هوا” با “بخار” جابجا شود. اين جابجايي يا با نيروي گرانش زمین (Gravity) و يا با مكش پمپ و ایجاد خلأ (Vacuum) انجام ميگيرد. اگر هواي داخل محفظه یا اتاقک (Chamber) دستگاه كاملاً تخليه نشود، به علت اختلاف وزن مخصوص هوا و بخار، درجه حرارت به حد مطلوب نخواهد رسيد.
دستگاههای اتوکلاو از نظر شکل ظاهری به انواع رومیزی، پایهدار، یک درب و دو درب و از نظر منبع سوخت به انواع برقی و گازی طبقهبندی میشوند. لازم به ذکر است که دستگاه اتوکلاو توسط چارلز چمبرلن (Charles Chamberland) میکروبشناس فرانسوی در سال 1879 اختراع گردید و واژه اتوکلاو از ترکیب دو کلمه Auto به معنای خودکار در زبان یونانی و Clavis به معنای کلید در زبان لاتین تشکیل شده است.
دستگاههای اتوکلاو از نظر ساختار و عملکرد تفــاوتهایی با هم دارند؛ بر این اساس، سه نوع اتوکلاو وجود دارد که عبارتند از:
1- اتوکلاو جابجایی گرانشی (Gravity Displacement Autoclave)
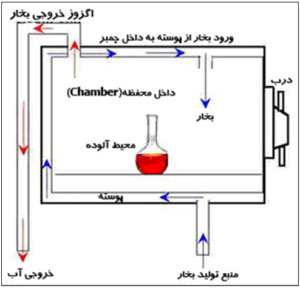
در این نوع اتوکلاوها بخار تحت فشار از قسمت فوقانی وارد محفظه دستگاه میشود و چون سبکتر از هوا است، هوای موجود در محفظه را بر اساس نیروی گرانش به سمت پایین میراند. در ادامه، هوای رانده شده به قسمتهای تحتانی محفظه، از طریق یک دریچه مجهز به فیلتر HEPA از اتاقک دستگاه خـارج میشود (شکل 7). محیطهای کشت میکروبی، مایعات، محصولات دارویی، زبالههای عفونی و وسایل فاقد خلل و فرج که سطوح آنها تماس مستقیم با بخار دارند، توسط این نوع اتوکلاوها سترون میشوند. به دلیل خروج ناقص هوای موجود در خلل و فرج وسایل که منجر به عدم نفوذ کامل بخار به آن نقاط میگردد، بهتر است فقط وسایل فاقد منفذ با این نوع اتوکلاوها استریل شوند. در این نوع اتوکلاوها، غالباً دمای بخار به علت مکانیسم عملکرد دستگاه از 127 درجه سانتیگراد بالاتر نمیرود.
شکل 7: نمایش شماتیک عملکرد دستگاه اتوکلاو جابجایی گرانشی
(Gravity Displacement Autoclave)
2- اتوکلاو پیشخلأ یا کمکخلأ (Pre-vacuum or Vacuum-assisted Autoclave)
در این دستگاهها پمپی وجود دارد که قبل از ورود بخار به محفظه، هوای موجود در اتاقک دستگاه را بهطور کامل تخلیه مینماید. در ادامه، هوای تخلیهشده از طریق دریچهای که مجهز به فیلتر HEPA است به خارج از دستگاه هدایت میشود. با توجه به تخلیه کامل هوای موجود در محفظه دستگاه، این نوع اتوکلاوها برای سترونسازی تمامی وسایل و ابزارها بهویژه وسایل دارای منفذ مناسب میباشند.
از این نوع اتوکلاوها به دلیل وجود خلأ نمیتوان برای سترونسازی مایعات استفاده کرد. این دستگاهها قادر هستند در دمای 134 درجه سانتیگراد یا سلسیوس (Celsius)، فشار 30 پوند بر اینچ مربع (psi) و مدت زمان سه دقیقـه عمل سترونسازی را که اصطلاحـاً استریلیزاسیون سریع (Flash Sterilization) نامیده میشود، انجام دهند. لازم به ذکر است که در سترونسازی سریع نیازی به بستهبندی وسایل نیست، به همین دلیل از این روش در اتاقهای عمل در موارد اضطراری یا اورژانس استفاده میشود.
3- اتوکلاو Fuel-heated Pressure Cooker
این نوع اتوکلاوها فقط زمانی که امکان دسترسی به اتوکلاوهای جابجایی گرانشی وجود نداشته باشد، مورد استفاده قرار میگیرند. درب فولادی این دستگاهها از بالا باز و بسته میشود و در کف اتاقک دستگاه، ظرف مخصوص آب تعبیه شده است. پس از قرار دادن وسایل در اتاقک دستگاه و بستن درب آن، آب موجود در ظرف در اثر حرارت تبخیر میشود و بخار حاصله هوای موجود در محفظه را از طریق یک دریچه به خارج میراند. با خروج کامل هوا و بستن دریچه، درجه حرارت و فشار داخل اتاقک تا رسیدن به دما و فشار تنظیمشده، بالا میرود.
دستگاههای اتوکلاو بر اساس توانایی سترونسازی وسایل و ابزارهای دارای پوشش (پارچه و یا کاغذ) و یا بدون پوشش و حفرهدار (A and/or B) و یا بدون حفره و همچنین مواد نساجی، به سه رده (Class) طبقهبندی میشوند که عبارتند از:
1- کلاس N : این نوع اتوکلاو، فاقد پمپ خلأ است و قادر است فقط وسایل بدون پوشش و بدون حفره را سترون نماید.
2- کلاس S: اتوکلاوهای کلاس S میتوانند وسایل پوششدار، بدون پوشش، فاقد حفره و حفرهدار نوع B را استریل کنند.
3- کلاس B: این نوع از اتوکلاوها، توانایی سترونسازی تمامی انواع وسایل پوششدار، بدون پوشش، فاقد حفره و حفرهدار نوع A و B و همچنین مواد نساجی را دارند (شکل 8).
شکل 8: توانایی سترونسازی دستگاههای اتوکلاو کلاس N، S و B به ترتیب از چپ به راست
بهطور کلی، دستگاه اتوکلاو داراي يك مخزن فولادي ضدزنگ، ضد اسيد و باز و ضدمغناطيس، درب فولادي با واشر نسوز، قفلهای ايمني، شيرهاي کنترل ورود و خروج آب و بخار، صافيهاي هوا و بخار، سوپاپ اطمينان، فشارسنج (Manometer)، حرارتسنج (Thermometer)، زمانسنج (Timer) و سيستم اِرت (Earth) است و حجمش از پنج ليتر تا بيش از 1000 ليتر متفاوت است. در اين دستگاه دما برحسب درجه سانتيگراد و زمان برحسب دقيقه قابل تنظيم است.
برای سنجش فشار از واحدهای مختلفی شامل اتمسفر (atm) یا جو، بار (bar)، کیلوپاسکال (kPa)، پوند بر اینـچ مربع (psi) و میـلیمتر جیوه (mmHg) استفاده میشود که فشار یک اتمسفر برابر با 1/01325 بار، 101/325 کیلوپاسکال، 14/69595پوند بر اینچ مربع و 760 میلیمتر جیوه است (بهطور تقریبی يك اتمسفر= يك بار= 100 كيلوپاسكال= 14/7 پوند بر اينچ مربع= 760 ميليمتر جیوه). درجه حرارت و فشار استاندارد رایج که در دستگاههای اتوکلاو مورد استفاده قرار میگیرد، دمای 121 درجه سانتیگراد و فشار 15 پوند بر اینچ مربع در مدت زمان 15 دقیقه است.
لازم به ذکر است که با افزایش دما و فشار میتوان مدت زمان لازم برای سترونسازی وسایل و مواد را کاهش و بالعکس افزایش داد. همانطور که گفته شد، در استریلیزاسیون سريع، وسايل در دماي 134 درجه سانتيگراد، فشار 30 پوند بر اینچ مربع و مدت زمان سه دقيقه سترون ميشـوند. در جدول 4 شرایـط عملی موردنیاز برای سترونسازی وسایل و مواد با دستگاه اتوکلاو برحسب دما، فشار و مدت زمان نشان داده شده است.
جدول 4: شرایط عملی سترونسازی با دستگاه اتوکلاو (Autoclave)
| دما (سانتیگراد) | فشار (psi1) | فشار (bar) | مدت زمان (دقیقه) |
| 134
126 121 115 |
30
20 15 10 |
2/1
1/4 1/05 0/7 |
3
10 15 20 و یا 25 |
1pound per square inch
پس از شروع به کار اتوکلاو، هرگز اقدام به بارگذاری و یا خروج وسایل و مواد ننمایید و از دستکاری پیچهای محکمکننده درب دستگاه بپرهیزید. در استفاده از اتوكلاو، مدت زمان سترونسازی كوتاه و نفوذپذيري بالا بوده و وسايل زيادي را ميتوان با آن سترون كرد، امّا كند شدن وسايل برنده، زمانبر بودن فرایند سرد شدن دستگاه اتوکلاو و باقي ماندن رطوبت در بستهها در پايان كار، از معايب اين روش هستند. استفاده نادرست از اتوكلاو، بارگذاری یا چیدمان نامناسب و بيش از ظرفیت دستگاه، تخلیه ناقص هوای درون محفظه، بستهبندی نادرست، استـفاده از مـواد نامناسب براي بستهبندي، عدم توجه به فشارسنج، حرارتسنج و زمان شروع و اتمام استریلیزاسیون، مهمترين دلايل شكست سترونسازی با بخار میباشند.
صحت فرایند سترونسازی و عملکرد دستگاه اتوكلاو بايستي با بررسي حرارتسنج و فشارسنج دستگاه بهوسیله ترمومتر و مانومتر شاهد، توازن بستهها قبل و بعد از سترونسازی جهت بررسي باقي ماندن رطوبت در بستــهها (پایش فیزیکی)، استفاده از نشانگرهای شيميايي (CIs) در هر روز کاری (پایش شیمیایی) و نشانگرهای بيولوژيكی(BIs) مانند اسپورهای ژئوباسيلوس استئاروترموفيلوس (Geobacillusstearothermophilus) هر هفته ارزيابي گردد (پایش بیولوژیکی).
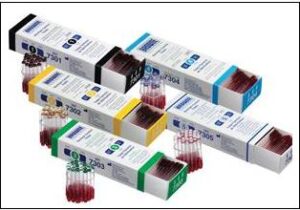
از نشانگرهای شیمیایی میتوان به لوله شیشهایBrowne شماره یک (Browne,s tube No.1) و شماره دو (Browne,s tube No.2)، اسید سوکسینیک (Succinic Acid) با نقطه ذوب (Melting Point) 121 درجه سانتیگراد و نوار TST اشاره کرد. لولههای شیشهای Browne شماره یک و دو به ترتیب در شرایط دمایی و زمانی 121 درجه سانتیگراد و 15 دقیقه و 134 درجه سانتیگراد و سه دقیقه مورد استفاده قرار میگیرند که در صورت صحت فرایند سترونسازی به ترتیب از رنگ قرمز به سیاه و زرد تغییر مینمایند (شکل 9). نوار TST سه عامل تأثیرگذار زمان، بخار و درجه حرارت را پایش مینماید و در صورت انجام کامل و موفق فرایند سترونسازی، تغییر رنگ میدهد.
شکل 9: انواع لوله شیشهایBrowne مورد استفاده در پایش شیمیایی فرایند سترونسازی
در پایش بیولوژیکی، لوله کشت پلاستیکی مقاوم به گرما (Thermoplastic Culture Tube) حاوی یک تکه نوار کاغذی محتوی اسپورهای ژئوباسيلوس استئاروترموفيلوس و ویال (Vial) شیشهای محتوی مایع کشت را بهصورت افقی در داخل بسته قرار میدهند. پس از اتمام فرایند سترونسازی، نشانگر را به همراه وسایل و مواد سترونشده از دستگاه خارج میکنند و در کمتر از 30 دقیقه به همراه یک نشانگر سترون نشده بهعنوان شاهد مثبت PC)) به آزمایشگاه انتقال میدهند. با شکستن ویال شیشهای توسط ابزاری خاص، نوار کاغذی را در محیط کشت مایع غوطهور مینمایند.
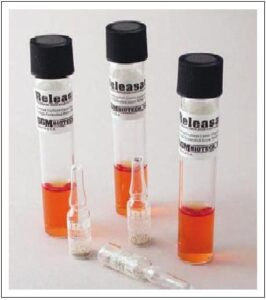
در ادامه، لوله کشت پلاستیکی را به مدت 24 ساعت در دمای 60-55 درجه سانتیگراد انکوبه میکنند. تغییر رنگ محیط کشت مایع از بنفش به زرد و یا زرد مایل به سبز، نشانه کشت مثبت و نقص عملکرد دستگاه و فرایند سترونسازی است. لازم به ذکر است که در صورت نابودی اسپورها، رنگ محیط کشت ثابت (بنفش) باقی خواهد ماند (شکل 10).
شکل 10: نتایج پایش بیولوژیکی دستگاه اتوکلاو (Autoclave Biological Monitoring)
در پايان فرایند سترونسازي، بخار دستگاه تخليه ميشود تا فشار اتاقك به صفر و دما به حدود 60 درجه سانتیگراد برسد. اين مرحله 15 تا 20 دقيقه طول ميكشد. پس از اتمام استریلیزاسیون، با استفاده از دستکش مقاوم به حرارت، درب دستگاه را باز نمایید تا باقیمانده بخار از محفظه اتوکلاو خارج شود. آنچه اهمیت دارد این است که نبایستی بستهها، وسایل و مواد استریلشده تا خشک شدن کامل از دستگاه اتوکلاو خارج گردد، چرا که بستهها، وسایل و مواد استریل شده مرطوب و نمدار، بهسرعت و خیلی آسان آلودگیهای محیطی را کسب کرده و آلوده میشوند.
با استفاده از یک وسیله استریل، بستهها، وسایل و مواد سترونشده را از دستگاه اتوکلاو خارج مینمایند و روی سطحی که با کاغذ و یا هر ماده استریلی پوشانده شده است، قرار میدهند تا دمای آنها کاهش یابد که این عمل ممکن است چند ساعت به طول انجامد. در ادامه، پس از رسیدن دمای بستهها، وسایل و مواد استریلشده به دمای محیط، جهت نگهداری به مکانهای خاص تعبیهشده و یا استفاده به بخشهای مربوطه انتقال داده میشوند. لازم به ذکر است که وسایل بستهبندیشده تا زمان باز شدن بستهبندی، سترون بوده و قابل استفاده هستند، امّا وسایل باز یا بستهبندینشده بایستی بلافاصله استفاده شوند و یا پس از قرار دادن در یک ظرف مخصوص دربدار و استریل حداکثر تا یک هفته قابل نگهداری میباشند.
روشي موسوم به سترونسازی با كميكلاو (Chemiclave) معايب روش سترونسازی با اتوكلاو را ندارد، امّا دستگاه کمیکلاو بايستي در مكانهایي كه از تهويه خوبي برخوردار است، مورد استفاده قرار گيرد (شکل 11). در اين روش علاوه بر آب، مخلوطي از الكل (Alcohol)، فرمالدئيد (Formaldehyde) و استون (Acetone) نيز بهکار برده میشود. در دستگاه كميكلاو، وسايل و مواد در دماي 131 درجه سانتيگراد، فشار20 پوند بر اينچ مربع و مدت زمان 30 دقيقه سترون ميشوند.
شکل 11: دستگاه کمیکلاو (Chemiclave)
بهطور کلی، مراحل چرخه کاری سترونسازی با بخار عبارتند از:
1- افزایش دما در محفظه اتوکلاو و یا کمیکلاو
2- انتشار (نفوذ) بخار به درون محتوای محفظه
3- تثبیت و تداوم دمای مقرر
4- کاهش دمای محفظه
نکته 1: نگهداری صحیح وسایل سترونشده بهاندازه فرایند استریلیزاسیون حائز اهمیت است.
نکته 2: ازآنجاییکه وجود بخار سبب تسریع فرایند سترونسازی میشود، استريليزاسيون با بخار نسبت به حرارت خشک دمای کمتری نیاز دارد.
نکته 3: استفاده از گرمای مرطوب در یک دمای مشخص، هفت برابر مؤثرتر از گرمای خشک در همان دما است.
نکته 4: رابطه مستقیمی بین تعداد و سن میکروارگانیسمها با مقاومت نسبت به گرما وجود دارد.
نکته 5: استريليزاسيون با بخار، روش سترونسازی استاندارد در بیمارستانها است.
نکته 6: فاصله وسایل و بستهها از یکدیگر و از دیوارههای محفظه دستگاههای اتوکلاو و کمیکلاو بایستی حداقل پنج سانتیمتر باشد تا بخار بهراحتی جریان یابد.
نکته 7: برای سترونسازی محیطهای کشت و محلولها، بهتر است از ارلن (Erlenmeyer) و لوله دربپیچدار استفاده شود. لازم به ذکر است که یکسوم بالای ارلنها و لولهها بایستی خالی و درب آنها کمی باز (شل) باشد.
نکته 8: به اتوکلاو پیشخلأ، اتوکلاو Dynamic-air-removal نیز اطلاق میشود.
نکته 9: شکل محفظه اتوکلاو بایستی طوری طراحی شده باشد که بخار بهصورت یکنواخت در داخل آن توزیع شود.
نکته 10: برای حذف و یا تخریب مقاومترین عوامل عفونی یعنی پریونها (Prions)، درجه حرارت بالاتر و مدت زمان بیشتر بهعنوان مثال دمای 121 و یا 134 درجه سانتیگراد برای حداقل یک ساعت توصیه میشود.
نکته 11: از آنجایی که در سترونسازی سریع، وسایل و ابزار نبایستی بستهبندی شوند؛ در پایش بیولوژیکی این روش، نشانگر داخل بسته قرار نمیگیرد.
ب- ضدعفونی با جوشاندن (Boiling)
با جوشاندن وسايل فلزی و شیشهای در ظرف دربدار و به مدت 10 تا 20 دقيقه ميتوان آنها را ضدعفوني کرد. اين روش سادهترين و آسانترين طريق از بين بردن بسياري از ميكروارگانيسمها از جمله ويروس HIV است، بهویژه اگر اتوكلاو و يا فور در دسترس نباشد (موارد اضطراری یا اورژانس). با اين روش، ويروس هپاتيتB (HBV) در مدت چند دقيقه غیرفعال ميشود و ويروس عامل بيماري ايدز (AIDS) كه به حرارت بسيار حساس است در همين مدت زمان كوتاه از بين ميرود. براي افزایش عملکرد و قدرت تخریبی این روش میتوان بیکربنات سدیم (Sodium Bicarbonate) دو درصد به آب اضافه کرد.
پس از اتمام مدت زمان جوشاندن، وسایل و ابزارها را به کمک پنسی که توسط مواد ضدعفونیکننده سطح بالا ضدعفونی شده است، برداشته و بلافاصله استفاده نمایید و یا در ظرفی خشک، دربدار و ضدعفونیشده با مواد ضدعفونیکننده سطح بالا قرار دهید و حداکثر تا یک هفته نگهداری کنید. با این روش میتوان لولههای آزمایش (Test Tubes)، پیپتها (Pipettes)، اسکالپل (Scalpel)، پنس، قیچی، سرنگهای شیشهای و یا فلزی (Glass or Metal Syringes) را ضدعفونی کرد.
از آنجایی که اشکال مقاوم باکتریها در حرارت بالای 120 درجه سانتیگراد از بین میروند، بنابراین عمل جوشاندن متداول، استریلکننده نیست. برای نابودی اسپور باکتریها بایستی عمل جوشاندن سه تا پنج ساعت به طول بیانجامد و یا روش جوشاندن متناوب (Intermittent Boiling) مورد استفاده قرار گیرد. در جوشاندن متناوب، عمل جوشاندن در سه مرحله 30 دقیقهای انجام میشود که پس از هر مرحله جوشاندن، یک مرحله تقلیل دما نیز وجود دارد.
نکته 1: باکتریهـای بدون اسپور در دمای 100 درجه سانتیگراد در مدت زمان 10-5 دقیقه از بین میروند، در حالی که حرارت 121 درجه سانتیگراد به مدت 15 دقیقه قادر است اشکال مقاوم (اسپورها) باکتریها را نابود نماید.
نکته 2: برای سالمسازی آب آشامیدنی، جوشاندن به مدت پنج دقیقه در مناطق کوهستانی روش استانداردی است، هرچند گزارشهایی وجود دارد که کیستهای (Cysts)یک نوع تکیاخته رودهای به نام ژیاردیا (Giardia) در چنین شرایطی نیز زنده باقی میمانند. این تکیاخته انگلی انتشار جهانی دارد و شاخص بسیار مناسبی برای تشخیص وضعیت بهداشتی یک منطقه است.
نکته 3: برای اطمینان از انجام فرایند ضدعفونی، بهتر است مدت زمان جوشاندن 20 تا 30 دقیقه باشد.
ج- پاستوریزاسیون (Pasteurization)
استفاده از دمای 63 درجه سانتیگراد یا 145 درجه فارنهایت (Fahrenheit) به مدت 30 دقیقه (روش LTLT و یا Batch Method) و یا دمای 72 درجه سانتیگراد یا 161 درجه فارنهایت به مدت 15 ثانیه (روش HTST و یا Flash Method) و سپس تقلیل سریع دما تا کمتر از 10 درجه سانتیگراد را پاستوریزاسیون گویند. در روشی موسوم به پاستوریزاسیون UHT یا اولتراپاستوریزاسیون (UP)، از دمای 138 درجه سانتیگراد یا 280 درجه فارنهایت به مدت دو ثانیه استفاده میکنند. لازم به ذکر است که روش پاستوریزاسیون قادر است اکثر میکروارگانیسمهای بیماریزا مانند سالمونلا (Salmonella)، مایکوباکتریوم (Mycobacterium)، استرپتوکوکوس (Streptococcus)، استافیلوکوکوس (Staphylococcus) و بروسلا (Brucella) را نابود نماید.
پاستوریزاسیون تجهیزات بیهوشی و وسایل و ابزار استفادهشده در درمان اختلالهــــــای تنفســـی (Respiratory Disorders Therapy)، روش جایگزین ضدعفونی سطح بالا با استفاده از مواد شیمیایی ضدعفونیکننده است.
نکته 1: روش پاستوریزاسیون، اولین بار توسط لویی پاستور (Louis Pasteur) دانشمند فرانسوی ابداع و مورد استفاده قرار گرفت.
نکته 2: امروزه روش پاستوریزاسیون در صنایع غذایی و لبنی مورد استفاده قرار میگیرد.
نکته 3: به روش LTLT و یا Batch Method، پاستوریزاسیون خمرهای (Vat Pasteurization) و همچنین Holding Method نیز اطلاق میشود.
د- تَندلیسازی یا تیندالیزاسیون (Tyndallization)
از این روش برای سترونسازی مواد حساس به حرارت بالای 100 درجه سانتیگراد مانند پروتئینها، سرمها، واکسنها و برخی محیطهای کشت میکروبی از قبیل Selenite Broth، TCBS و DCA استفاده میشود.
در روش تیندالیزاسیون، مواد موردنظر را به مدت 30-20 دقیقه در سه روز متوالی در معرض بخار 100 درجه سانتیگراد قرار میدهند و فواصل زمانی مراحل حرارتدهی را در دمای مطلوب رشد باکتریها یعنی 37 درجه سانتیگراد نگهداری مینمایند. اشکال رویشی باکتریها در اولین روز مواجهه با بخار از بین میروند، اما اسپورها پس از شوک گرمایی، در فواصل زمانی مراحل حرارتدهی به اشکال رویشی تبدیل و در روزهای بعدی مواجهه با بخار نابود میشوند. موفقیت این روش به رویش اسپورها یا اشکال مقاوم باکتریها وابسته است.
نکته 1: به روش تَندلیسازی یا تیندالیزاسیون که اولین بار توسط جان تیندال (John Tyndall) ابداع گردید، سترونسازی نوبهای (Intermittent Sterilization) و یا مرحلهای (Fractional) نیز میگویند. در این روش از دیگ بخارپز (Steamer) و یا اتوکلاو با شیر تخلیه باز برای ایجاد بخار استفاده میشود.
نکته 2: آخرین مرحله در روش تیندالیزاسیون، مواجهه با بخار 100 درجه سانتیگراد است تا تمامی اشکال رویشی میکروبی موجود نابود شوند.
نکته 3: حرارت مرطوب بهصورت بخار به دو علت نسبت به حرارت خشک و دیگر اشکال حرارت مرطوب از کارایی بالاتری برخوردار است که عبارتند از:
الف- داشتن دمای بیشتر از 100 درجه سانتیگراد که سریعتر عوامل عفونی را از بین میبرد.
ب- قدرت نفوذپذیری (انتشار) بالا
2- حرارت خشك (Dry Heat)
در مقایسه با حرارت مرطوب، قدرت عفونتزدایی حرارت خشک در دماهای یکسان کمتر است، با وجود این در مواردی که به دلایلی مانند حساسیت به رطوبت نمیتوان از حرارت مرطوب استفاده کرد، حرارت خشک بهترین گزینه انتخابی است. حرارت خشک به اشکال مختلفی مورد استفاده قرار میگیرد که عبارتند از:
الف- سترونسازی با آون (Hot Air Oven)
آون الكتريكي و يا گازي براي سترونسازی وسايلي كه نميتوان آنها را اتوكلاو كرد (حساس به رطوبت و یا غیرقابل نفوذ نسبت به بخار)؛ امّا توانایی تحمل حرارت خشك حدود 200 درجه سانتيگراد را دارند، بسيار مناسب است. در بيشتر آزمايشگاهها بجاي آون از اصطلاح فور (Four) که یک واژه فرانسوی است، استفاده ميشود. لازم به ذکر است که روش سترونسازی با آون نخستین بار توسط لویی پاستور ابداع و مورد استفاده قرار گرفت، به همین دلیل به آون، اجاق پاستور هم گفته میشود.
دستگاه آون يا فور، داراي يك اجاق و يك محفظه یا اتاقـك دوجداره عايقكاريشده است كه با جريان برق و يا گاز گرم ميشود. اين دستگاه داراي بدنه فولادي، فن (Fan)، زمانسنج، حرارتسنج، تنظيمكننده درجه حرارت یا ترموستات (Thermostat) و سيستم اِرت (Earth) است (شکل12). در اين دستگاه وسایل در 160 درجه سانتيگراد در مدت دو ساعت، در 170 درجه سانتيگراد در مدت یک ساعت، در 180 درجه سانتيگراد در مدت نیم ساعت و در 190 درجه سانتيگراد در مدت 10-6 دقيقه سترون ميشوند كه بـــــــــــــه مورد اخير Rapid Heat Transfer ميگويند (جدول 2-2). مدت زمان لازم برای سترونسازی وسایل، پس از رسیدن دمای اتاقک فور به دمای موردنظر منظور میگردد و نبایستی مدت زمان پس از قرار دادن وسایل در داخل فور لحاظ شود.
شکل 12: دستگاه آون (Oven) يا فور (Four)
پس از شروع فرایند سترونسازی با آون، به هیچ عنوان درب دستگاه را باز و بسته و یا ابزاری را کم و زیاد ننمایید. بهخاطر داشته باشید که مدت زمان کلی فرایند سترونسازی به دلیل صرف زمان تا رسیدن به دمای موردنظر و همچنین پس از اتمام استریلیزاسیون برای سرد شدن وسایل، از مدت زمان درجشده در جدول 5 بیشتر خواهد شد.
جدول 5: درجه حرارت و مدت زمان لازم برای سترونسازی با آون (Oven)
| درجه حرارت (سانتیگراد) | مدت زمان (دقیقه) |
| 160 | 120 |
| 170 | 60 |
| 180 | 30 |
| 190 | 6-10 |
با فور ميتوان روغنها، گازهاي آغشته به وازلين، پودرها، سوزنها، تيغها، قيچيها، متهها، فرزها، لوازم شيشهاي و آينهها را سترون نمود، به عبارت دیگر، تمامی مواد، وسایل و ابزار فاقد آب، قابل سترونسازی با فور هستند. از دیگر کاربردهای فور علاوه بر سترونسازی، خشک کردن وسایل و ابزار پزشکی و آزمایشگاهی است که برای این منظور معمولاً از دمای کمتر از 100 درجه سـانتیگراد استفاده میشود. توجه داشته باشید که سترونسازی روغن و پودر با دستگاه آون، در اندازههای کمتر از 10 گرم و در ظروف شیشهای و یا فلزی مقاوم به حرارت انجامپذیر است. لازم به ذکر است که تنها روش سترونسازی روغنها و پودرها، استفاده از آون میباشد.
عليرغم نفوذپذيري ضعيف و نياز به زمان طولاني و دمای بالا جهت سترونسازي در مقایسه با حرارت مرطوب و اتوکلاو، فور وسيله ارزاني است و سترونسازی با حرارت خشک سبب خوردگي، زنگزدگي و كنـدی لبههاي برنده وسايل فلزي نميشود. سهولت و سادگی استفاده و نداشتن باقیمانده و سمیت (Toxicity) پس از فرایند سترونسازی، از دیگر مزایای استریلیزاسیون با حرارت خشک هستند. لازم به ذکر است که کدورت ظروف شیشهای پس از تـکرار سترونسازی و سوختن درپوشهـای پنبهای و لفافهای کاغذی استفادهشده برای بستهبندی ظروف شیشهای، از معایب سترونسازی با فور میباشند.
براي پایش صحت فرایند سترونسازی و عملکرد دستگاه آون، بايستي در هر روز کاری درب و واشر نسوز آن بررسي شود و با دماسنج شاهد، صحت عملکرد حرارتسنج دستگاه کنترل گردد (پایش فیزیکی). در هر نوبت کاری برای اطمینان از صحت عملکرد دستگاه فور و فرایند سترونسازی، از نشانگرهای شیمیایی استفاده نمایید (پایش شیمیایی). همچنين، بايستي هر هفته با استفاده از نشانگرهای بيولوژيكی مانند اسپورهای باسيلوس آتروفئوس (Bacillus atrophaeus) و یا کلستریدیوم تتانی (Clostridium tetani) كه به حرارت خشك بسيار مقاوم هستند، صحت فرایند سترونسازی و عملکرد آون مورد ارزيابي قرار گيرد (پایش بیولوژیکی).
در پایش بیولوژیکی دستگاه فور، ویال شیشهای یک میلیلیتری حاوی یک میلیون (106) اسپور باسيلوس آتروفئوس را در مکانی با تراکم بیش از حد وسایل و نقاط کور دستگاه قرار میدهند. پس از طی فرایند سترونسازی، ویال شیشهای را به همراه لوله کشت پلاستیکی حاوی مایع کشت و یک ویال شیشهای ستروننشده بهعنوان شاهد مثبت (PC) به آزمایشگاه ارسال مینمایند. در آزمایشگاه، محتوای ویال شیشهای را بهآرامی به لوله کشت همراه انتقال میدهند و به مدت 72 ساعت در دمای 38-36 درجه سانتیگراد انکوبه میکنند. تغییر رنگ مایع از نارنجی به زرد نشانه کشت مثبت و نقص عملکرد دستگاه و فرایند سترونسازی است.
لازم به ذکر است که در صورت نابودی اسپورها، رنگ مایع ثابت (نارنجی) باقی خواهد ماند (شکل 13). از نشانگرهای شیمیایی میتوان به لوله شیشهای Browne شماره سه (Browne,s tube No.3) و شماره پنج (Browne,s tube No.5) اشاره کرد که در صورت انجام کامل و صحیح فرایند سترونسازی به ترتیب از رنگ قرمز به سبز و سفید تغییر رنگ میدهند (شکل 13).
شکل 13: نشانگر پایش بیولوژیکی دستگاه آون (Oven) بعد از انجام موفق فرایند سترونسازی
در پايان كار با فور تا زمانی که درجه حرارت آن به زير 50 درجه سانتيگراد نرسيده باشد، نبايستي درب دستگاه را باز كرد، زيرا به علت اختلاف دما، آلودگي هواي بيرون به وسايل داخل دستگاه سرايت ميكند. از طرفی، اگر هوای سرد بهطور ناگهانی وارد اتاقک فور شود، ممکن است سبب ترک خوردن و شکستن ظروف و وسایل شیشهای گردد. پس از اتمام سترونسازی و سرد شدن وسایل، با استفاده از گیرههای استریل وسایل را از محفظه دستگاه خارج نمایید و در ظروف و یا مکانهای سترونشده نگهداری کنید. لازم به ذکر است که محل نگهداری وسایل و ابزارهای استریلشده از فرایند سترونسازی مهمتر است.
بهطورکلی، مراحل چرخه کاری سترونسازی با فور عبارتند از:
1- افزایش دما در اتاقک
2- انتشار (نفوذ) گرما به درون محتوای اتاقک
3- تثبیت و تداوم دمای مقرر
4- کاهش دمای اتاقک
نکته 1: در استریلیزاسیون با آون، افزایش درجه حرارت تا 10 درجه سانتیگراد سبب کاهش مدت زمان سترونسازی تا 50 درصد میشود.
نکته 2: از آنجایی که سوزنها و ابزارهای تیز و برنده در صورت تکرار و تداوم سترونسازی با گرمای خشک کند میشوند، نبایستی این قبیل ابزارها را در دماهای بالای 160 درجه سانتیگراد استریل کرد.
نکته 3: برای سترونسازی، وسایل و ابزارهای تمیز و خشکشده را میتوان به سه شکل در قفسههای فور قرار داد که عبارتند از:
الف- بدون بستهبندی (باز)
ب- بستهبندیشده با ورقـههای آلومینیومی (Aluminium Foils)، پارچههای کتان دو لایه و یا پارچههای نسوز
ج- قرار دادهشده در ظروف فلزی دربدار
نکته 4: وزارت بهداشت، درمان و آموزش پزشکی از سال 1385 برای پیشگیری از انتقال ویروسهای HIV و هپاتیت، استفاده از فور در دندانپزشکی را ممنوع کرده است و بهجای آن بایستی از اتوکلاوهای کلاس B برای عفونتزدایی وسایل و ابزار استفاده گردد.
نکته 5: از آنجایی که فرایند سترونسازی در آون با اعمال دمای بالا انجام میگیرد، نیازی به باز کردن وسایلی مانند قیچی و درب ظروف فلزی محتوی ابزار و وسایل نیست.
نکته 6: وسایل و ابزار را بهگونهای در دستگاه آون قرار دهید که هوای گرم بهراحتی در اطراف و مابین آنها در جریان باشد.
نکته 7: دهانه لولههای آزمایش (Test Tubes) و دو انتهای پیپتها (Pipettes) را قبل از انتقال به آون با پنبه ببندید و یا پس از چیدمان در ظروف فلزی دربدار به فور منتقل کنید. از پارچه نسوز و یا ورقه آلومینیومی برای بستهبندی ظروف شیشهای خاص استفاده نمایید.
نکته 8: در هنگام کار با دستگاههای حرارتی مانند اتوکلاو و فور از دستکش مقاوم به حرارت و محافظ چشم استفاده نمایید.
نکته 9: حرارت خشک علاوه بر تغییر ماهیت پروتئینها و اسیدهای نوکلئیک، سبب اکسیداسیون ماکرومولکولهای ساختار سلولی نیز میشود.
نکته 10: از آنجایی که هوای خشک رسانای خوبی برای گرما نیست، انتشار (نفوذپذیری) حرارت در محفظه یا اتاقک فور توسط فن (Fan) انجام میگیرد. حرارت خشک در مقایسه با حرارت مرطوب از نفوذپذیری ضعیفی برخوردار است.
نکته 11: بهطورکلی، حرارت از طریق تشعشع (Radiation)، رسانایی (Conduction) و همرفت (Convection) به وسایل و ابزار انتقال مییابد.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7158362/
برای دانلود فایل pdf بر روی لینک زیر کلیک کنید
ورود / ثبت نام