نکتههای کلیدی آزمایشگاهی در اندازهگیری کراتینین، اوره، الکترولیتها و گازهای خون
دکتر حبیباله گلافشان
محمد اسماعیل خدمتی
دانشگاه علوم پزشکی شیراز – دانشکده پیراپزشکی
کراتینین (Creatinine):
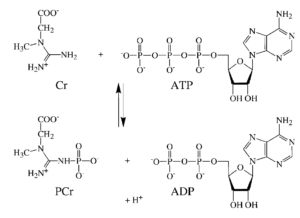
کراتینین مولکولی ریز است که از کاتابولیسم کراتین فسفات تولید میشود. کراتین فسفات منبع ذخیره تولید انرژی بهویژه در ماهیچهها و مغز است. کراتین فسفات در فرآیند غیر آنزیمی با سرعت یکنواخت ۲ درصد در روز به کراتینین تبدیل میشود. کراتین فسفات با انتقال گروه فسفات از طریق آنزیم کراتین کیناز، ADP را به ATP تبدیل میکند.
مسیر تبدیل کراتین فسفات به کراتینین
بافتهای ماهیچهای و عصبی بیشترین نیاز و بیشترین غلظت کراتین را دارا میباشند و ماهیچهها منبع تولید ۹۴ درصد از تولید کراتینین هستند. در افراد سالم سطح آنزیم کراتین فسفوکیناز (CPK) و کراتینین سرمی با جرم ماهیچه نسبت مستقیم دارد. علاوه بر فیلتراسیون کراتینین توسط گلومرولها، حدود 7 تا ۱۰ درصد کراتینین از طریق لولههای ادراری از ادرار دفع میگردد. این مقدار در نارسایی کلیه افزایش مییابد. داروهایی از قبیل سایمتیدین، تریمتوپریم، پریمتامین، داپسون، سالیسیلات و مشتقات ویتامین D دفع ادراری کراتینین را از لولههای ادراری مسدود ساخته و موجب افزایش جزئی در کراتینین سرم میگردند. از سرعت پاکسازی کراتینین خون برای محاسبهی سرعت فیلتراسیون گلومرول استفاده میشود. گرچه در این رابطه فرمولهای زیادی برای محاسبه وجود دارد، بهنظر میرسد که فرمول Cockcroft-Gault که سن و وزن را مدنظر قرار میدهد عمومیت بهتری پیدا کرده است.
GFR = [(140-age) × weight in kg × (0.85 if female)] ÷ (72 × pCr in mg/dL)
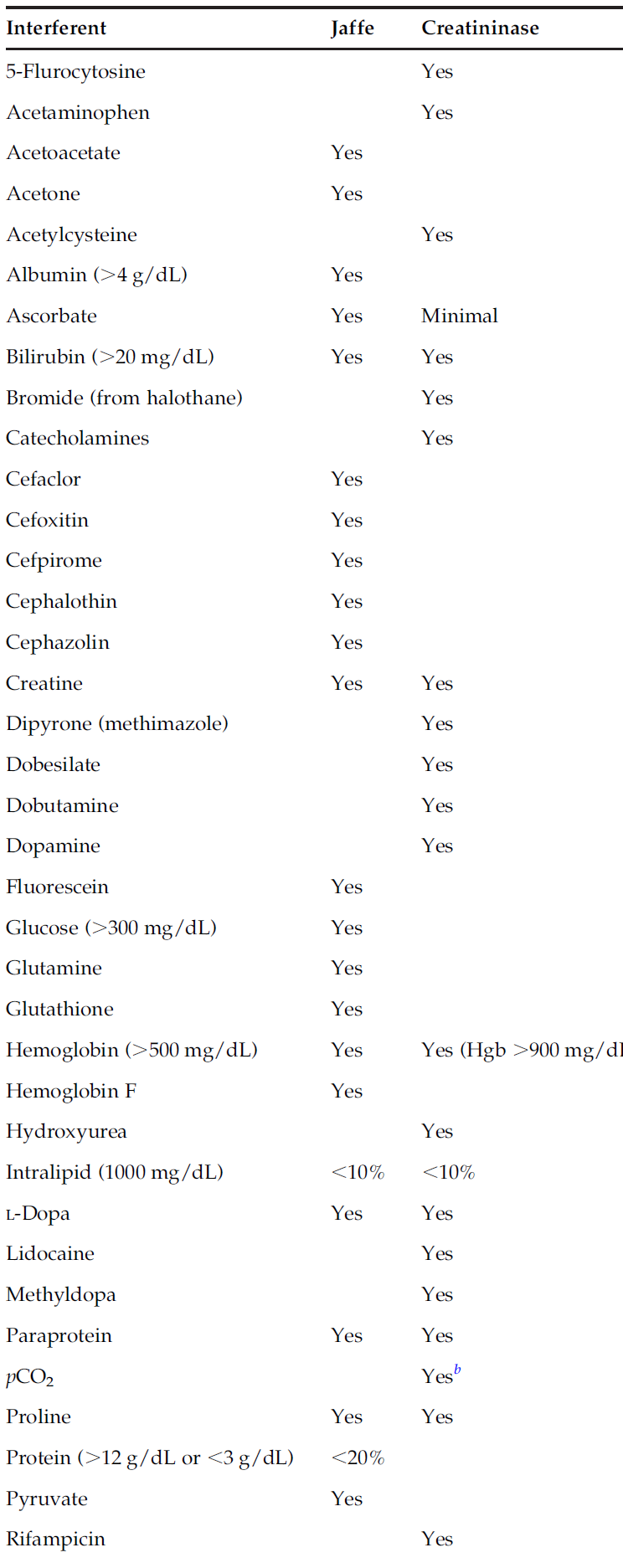
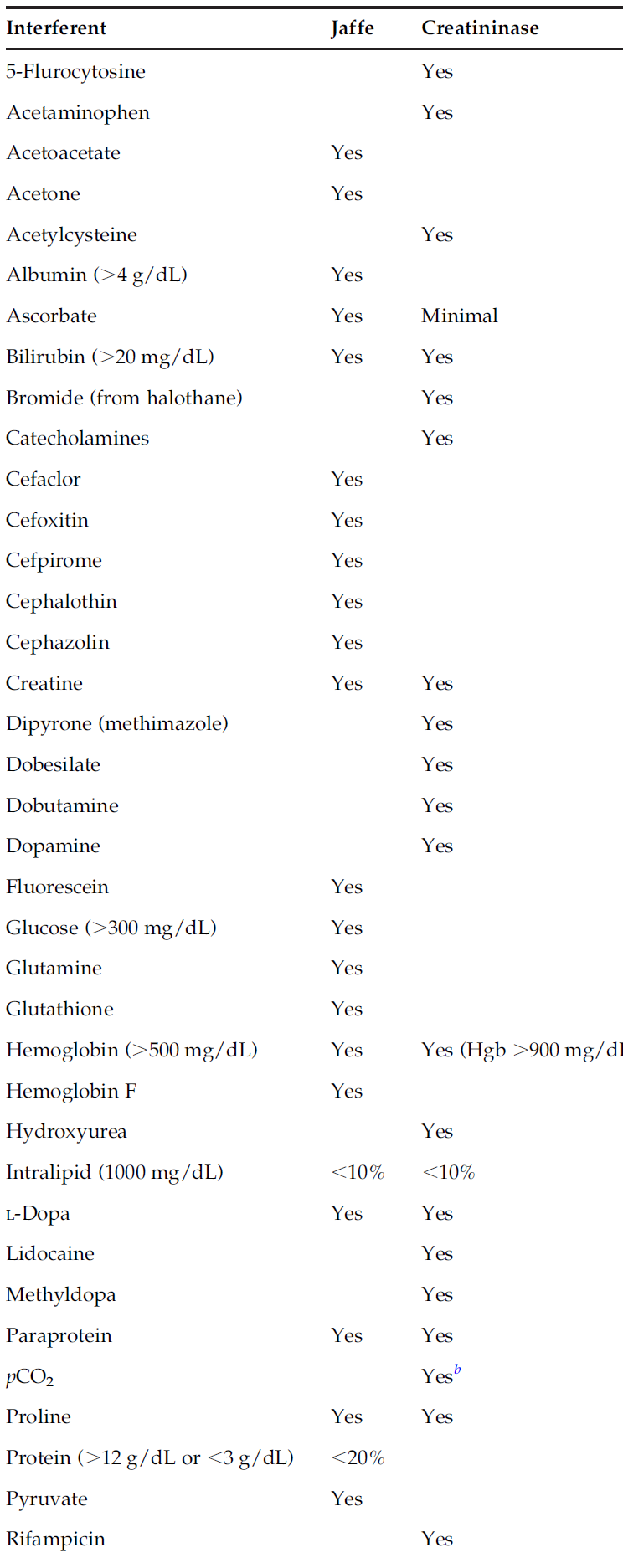
برای مثال سرعت فیلتر کردن کلیه برای مردی 40 ساله با وزن ۷۲ کیلوگرم و کراتینین پلاسما یک میلیگرم به ازای هر دسی لیتر برابر ۱۰۰ سیسی در هر دقیقه است. چنانچه حاصل فرمول فوق در ۸۵ درصد ضرب شود میتوان GFR یک خانم را با همین سن محاسبه کرد. واکنش ژافه برای اندازهگیری کراتینین قدمت صد ساله دارد. یونهای پیکریک اسید در محیط قلیایی با کراتینین رنگ نارنجی- قرمز میدهد که در طولموج ۴۴۰ تا 520 نانومتر جذب ماکزیمم دارد. تداخل بیشتر از ۵۰ کروماژن غیرکراتینینی در این روش اندازهگیری شناخته شده است که تا ۲۰ درصد غلظت کراتینین سرم را شامل میشود. با توجه به جدول، مواد گوناگونی از قبیل پروتئینها، کتو اسیدها، استواستیک، قند بالا، بیلیروبین و داروها در اندازهگیری دخالت دارند.
تداخلات دارویی و مواد اندوژن در اندازهگیری کراتینین به روش ژافه و کراتیناز
امروزه برای کاهش تداخل کروماژنهای غیرکراتینینی از روشهای کینتیک (kinetic)استفاده میشود؛ برای مثال اکثر کروماژنها در ۲۰ ثانیه اول و برخی مانند استواستاتها در بیماران دیابتی کتواسیدوز با سرعت کندتری در ۶۰ تا ۱۰۰ ثانیه با یون پیکریک اسید واکنش میدهند و از این رو رنگسنجی در ۲۰ تا ۶۰ ثانیه از شروع واکنش ارتباط بیشتری با کراتینین واقعی سرم دارد. بیلیروبین مستقیم و غیرمستقیم در واکنش ژافه دخالت کرده و موجب کاهش کاذب کراتینین میگردد و با استفاده از سورفاکتانت، فروسیانید و بیلیروبین اکسیداز میتوان تداخل بیلیروبین را تا حدی کاهش داد.
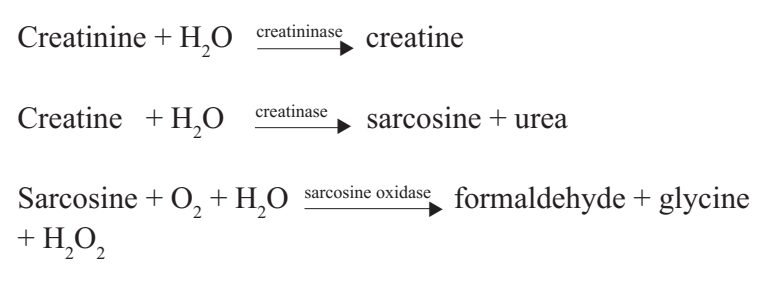
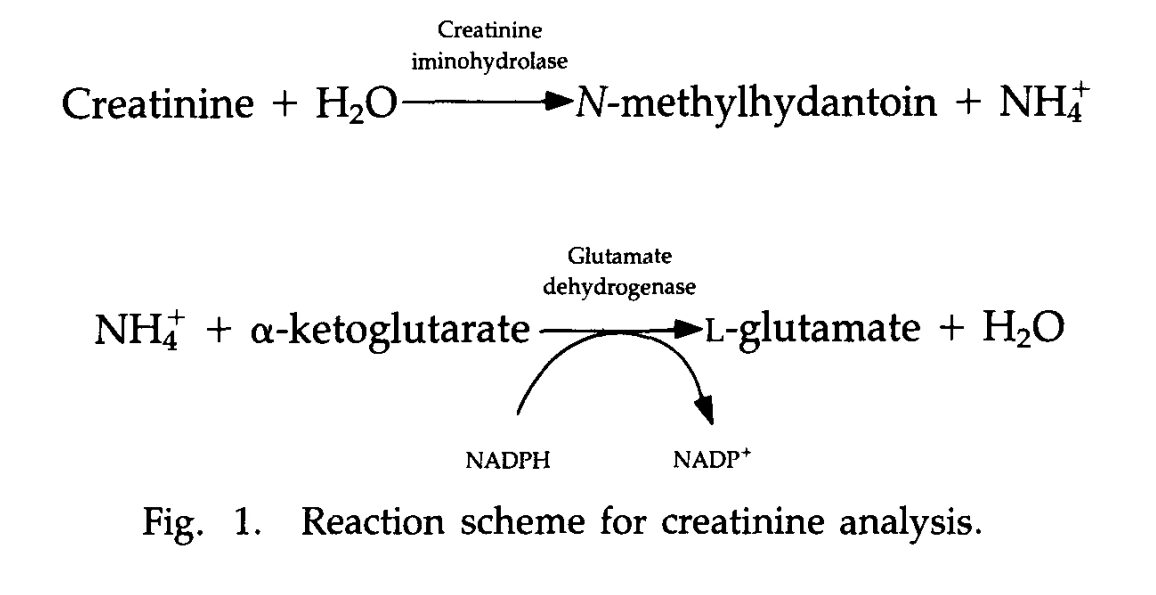
سرم نمونه همولیزه بهویژه همولیز هموگلوبین F منبع تداخل در اندازهگیری کراتینین در مواردی از قبیل تالاسمی ماژور و نوزادان است. منبع دیگر کراتینین مصرف گوشت است که کراتین آن با پختن تبدیل به کراتینین میشود و حرارت بالا و اسیدیته این تبدیل را تسریع میکند. سنجش آنزیمی کراتینین با استفاده از آنزیمهای Cr.amidohydrolase و Cr.iminohydrolase صورت میگیرد که در یک واکنش زنجیرهای رنگسنجی با تبدیل NAD به NADH شرکت میکند. چرخه واکنشهای زنجیرهای به شرح زیر است.
Cr.amidohydrolase/Creatine/Sarcosine oxidase/Peroxidase
Cr.iminohydrolase/NH3/Glutamate dehydrogenase/NAD+
بیشتر مواد مداخلهگر که در واکنش ژافه شرکت دارند در روش آنزیمی دخالت کمتر داشته یا دخالتی ندارند ولی بههرحال کتوکالآمینها، لوودوپا، متیل دوپا، ریفامپین و داروهای تنگکننده عروق که در رتینوپاتی دیابت استفاده میشوند، تداخل دارند.
اوره (BUN)
اوره از موادی است که ۹۰ درصد آن از طریق کلیهها دفع میشود و چون برای اولین بار بهصورت نیتروژن اوره مورد اندازهگیری قرار گرفت بهصورت BUN گزارش گردید، گرچه سنجشهای مدرن غلظت اوره را اندازهگیری میکند و برای تبدیل BUN به اوره برحسب دسیلیتر در عدد 2/14 ضرب میشود. کاتابولیسم نهایی پروتئینها چرخه اوره است. برخلاف کراتینین جذب غیرفعال اوره از طریق لولههای ادراری چشمگیر است.
اندازهگیری اوره در موارد زیر سودمند است:
* در مواردی که اندازهگیری کراتینین به علت مداخلهکنندهها و افزایش شدید جرم ماهیچهای برای تشخیص بیماریهای کلیوی گمراهکننده است.
* علتیابی نارسایی کلیه با محاسبه نسبت اوره به کراتینین
نارساییهای پرهرنال کلیوی از قبیل خونریزی که موجب کاهش حجم خون و کاهش خونرسانی به کلیه گردد با افزایش جذب اوره همراه است و در این حالت نسبت BUN به کراتینین در غالب موارد بیشتر از ۲۰ میگردد که به آن ازوتمی پرهرنال میگویند. ازوتمی پرهرنال (Pre renal) در مواردی از قبیل خونریزی، سوختگی شدید، شوک، سیروز، نارسایی احتقانی قلب، دهیدراسیون و تنگی عروق کلیه رخ میدهد.
افزایش تولید اوره در مواردی از قبیل مصرف غذای سرشار از پروتئین، تب، عفونت، پرکاری تیروئید، سکته قلبی و بعد از جراحی بهویژه جراحی گوارش وجود دارد که سبب افزایش نسبت اوره به کراتینین نیز میگردد. در بیماریهای انسدادی کلیوی ناشی از سنگ یا رفلاکس ادراری، افزایش اوره و کراتینین مشاهده میگردد که در غالب موارد نسبت BUN به کراتینین بیشتر از ۱۵ است.
شرایطی که موجب کاهش بازگشت اوره از کلیه گردد با نسبت BUN به کراتینین کمتر از ۱۰ همراه است. مواردی از قبیل حاملگی به علت افزایش حجم خون و افزایش GFR، داروهای مدر، نکروز حاد توبولی، نفریت بین بافتی کلیه و آنمی داسی شکل با نسبت کمتر از 10 همراهی دارند. کاهش سنتز اوره در مواردی از قبیل بیماری شدید کبد، سوءتغذیه، سوءجذب مانند بیماری سیلیاک و از دست دادن پروتئینها در سندرم نفروتیک مشاهده میشود. تولید زیاد کراتینین در موارد له شدن ماهیچه و ورزش بدنسازی سنگین نیز با کاهش این نسبت همراهی دارد. در افراد سالم نسبت BUN به کراتینین بین ۱۰ تا ۲۰ است. اندازهگیری اوره بر اساس استفاده از آنزیم اورهآز و تولید آمونیوم است. یون فلوراید از فعالیت آنزیم اورهآز جلوگیری میکند.
الکترولیتها
الکترولیتها دارای نقش فیزیولوژیک مهمی هستند و غلظت آنها تحت کنترل شدید است و در این میان سدیم، پتاسیم، کلسیم، کلر و بیکربنات مورد سنجش روزمره میباشند. بهاستثنای یونهای کلسیم و منیزیم که هم به آلبومین پیوند دارند و هم بهصورت آزاد در پلاسما حضور دارند، دیگر الکترولیتها بهصورت یونهای آزاد در پلاسما و در مایعات بدن شناورند. برای محاسبه اسمولالیتی پلاسما که به تعداد یونها وابسته است از فرمول زیر استفاده میشود:
Osmolality (mosm/kg) = (2×Na+) + (glucose / 18) + (BUN/ 2.8)
اسمولالیته توسط آنالیزور اسمومتر بر اساس سرکوب نقطه انجماد بهدست میآید و تفاوت بین محاسبه دستی و دستگاهی را شکاف اسمولال (osmolale gap) میگویند. چنانچه این تفاوت بیشتر از ۱۰ میلی اسمول در لیتر باشد به حضور موادی که از نظر اسموزی فعال بوده ولی اندازهگیری به روش آزمایشگاهی نشدهاند از قبیل الکل، اتیلن گلایکول، استون، مانیتول و هایپر گاماگلوبولین یا خطای آنالیزور پی برده میشود.
کلیه نقش مهمی در تنظیم سدیم و آب بدن دارد که از طریق محور رنین- آنژیوتانسین- آلدوسترون و هورمون ضد ادراری (ADH) و هورمون ناتریورتیک (BNP) انجام میگیرد. گلوکز در فقدان انسولین به حالت تعادل فوری در فضای سلولی و خارج سلولی درنمیآید و از این رو افزایش قند خون موجب افزایش فشار اسمزی پلاسما و خروج آب از سلولهای بدن و رقیق کردن پلاسما و مواد محلول در آن از جمله سدیم میشود و فرمول زیر برای تصحیح سدیم در این موارد کمککننده است:
Na+ (correct) = Na+ (measured) + 0.016 glucose
بهطورکلی الکترولیتها بهجز کلسیم و منیزیم تحت اثر تغییرات پروتئینهای پلاسما و حجم خون قرار نمیگیرند؛ برای مثال وقتی که از حالت خوابیده به حالت ایستاده قرار میگیریم فشار هیدرواستاتیک موجب ورود مایعات درون رگ به فضای بافتی میشود و ذراتی که قطر آنها بیشتر از ۴ نانومتر است توانایی خروج نداشته و درون فضای عروقی متراکم میگردند، مانند آلبومین که دارای قطر ۷ نانومتر است. گرچه بیشتر الکترولیتها تحت اثر قرار نمیگیرند ولی کلسیم به علت پیوند ۴۰ درصدی با آلبومین حدود ۵ تا ۱۰ درصد افزایش مییابد (0/2 تا 0/8 میلیگرم در دسیلیتر) و این افزایش برای منیزیم حدود ۴ درصد است. همین حالت، زمانی که تورنیکت بیشتر از یک دقیقه روی بازو بسته شده باشد رخ میدهد، بهویژه زمانی که با باز و بسته کردن دست همراه باشد. در مقابل هر 0/1 واحد در کاهش PH خون غلظت کلسیم آزاد 0/2 میلیگرم در دسیلیتر افزایش مییابد و عکس آن در افزایش PH صادق است.
PH طبیعی خون 7/4 است. در بیماران بدحال و مواردی از قبیل افزایش اسیدهای چرب، تجویز هپارین، افزایش بیلیروبین، داروها، افزایش لاکتیک اسید و کتو اسیدها با پیوند کلسیم به آلبومین رقابت دارند و از این رو بایستی کلسیم یونیزه را محاسبه کرد. تغییرات ریتمی به علت ترشح هورمونها میتواند سطح پتاسیم را حتی بیشتر از 0/6 میلی مول در روز تغییر دهد. اوج افزایش بین ۸ صبح تا ۴ بعدازظهر و حداقل در 8 شب تا یک بامداد مشاهده شده است. افزایش فسفات در عصر و غروب و حداقل تغییر آن در صبح ناشتا است. ورزش موجب رها شدن پتاسیم از ماهیچه و افزایش سریع سطح پتاسیم وریدی بین 0/8 تا 1/2 میلیمول میگردد و تغییرات بیشتر در خون شریانی رخ میدهد ولی در ورزشکاران حرفهای به علت افزایش پمپ سدیم- پتاسیم روی سلولهای ماهیچهای تغییرات چشمگیر مشاهده نمیشود. استرس با تحریک پمپ سدیم- پتاسیم از طریق گیرنده بتا- 2 آدرنرژیک و ترشح کاتکول آمینها موجب کاهش پتاسیم میگردد.
انسولین با فعال کردن پمپ سدیم- پتاسیم موجب کاهش پتاسیم میشود. با ورود گلوکز به سلول، یون پتاسیم هم وارد سلول میگردد و از این رو برای درمان هایپرکالمی از انسولین و محرکهای بتا ۲ استفاده میشود. کاهش فسفات خون بعد از جراحی به علل گوناگون از قبیل آلکالوز تنفسی، انسولین و دیورتیکها شایع است. تعادل بین چهار الکترولیت مهم بدن در فرمول شکاف آنیون به شرح زیر است:
Na+ + K+ = Cl- + Hco3 – + anion gap
Or
Anion gap = (Na+ + K+) – (Cl– + Hco3 –)
بدن در حالت بالانس الکتروشیمی است و مجموع بارهای مثبت با منفی برابر است و شکاف آنیونی به علت اندازه نگرفتن شارژهای منفی مانند فسفات و اسیدهای آلی و پروتئینها است. میزان شکاف آنیون در حالت نرمال ۱۲ تا ۱۵ میل اکی والان در لیتر است و افزایش آن بیانگر افزایش آنیونها از قبیل لاکتیک اسید و کاهش آن حتی به کمتر از ۹ در مالتیپل مایلوما به علت افزایش گاماگلوبولین رخ میدهد.
به ازای هر 0/1 واحد در کاهش PH خون، پتاسیم 0/6 میلیمول (0/2الی 0/7) افزایش مییابد و عکس آن در آلکالوز صادق است. اندازهگیری الکترولیت در خون، سرم و مایعات بدن انجام میگیرد؛ برای مثال از اندازهگیری سطح کلر در عرق بدن برای تشخیص سیستیک فیبروز استفاده میشود. متد اندازهگیری باید قادر به اندازهگیری کمتر از ۱۰ میلی مول کلر در عرق باشد.
پروسه لخته شدن خون در تهیه سرم با ورود الکترولیتهای داخل سلولی به سرم از جمله پتاسیم (0/3 تا 0/4 میلیمول) و یا افزایش ۵ تا ۱۵ درصدی و با افزایش فسفات ۲ تا ۸ درصدی همراه است. ارتباط خطی بین تفاوت پتاسیم پلاسما و سرم و شمارش پلاکت وجود دارد بهطوریکه به ازای هر ۱۰۰ هزار پلاکت تفاوت 0/15 میلیمول مشاهده میشود. رشتههای فیبرین در هنگام لخته شدن نمونه خون، پلاکتها و گلبولهای سفید را چلانیده و موجب خروج پتاسیم به داخل سرم میگردد. افزایش گلبولهای سفید خون بهویژه در لوسمیهایی که با سلولهای شکننده مثل CLL و AML همراه است موجب افزایش پتاسیم میگردد. در بیماران با لکوسیتوز شدید یا ترومبوسیتوز شدید سفارش به اندازهگیری پتاسیم در نمونه پلاسما با ضد انعقاد لیتیوم هپارین است که با پلاسمای آن میتوان آزمایشهای ضروری شیمی را نیز انجام داد. سانتریفیوژ نمونه با سرعت بالا و سانتریفیوژ با زاویه ثابت موجب تحریک غشای گلبول و افزایش پتاسیم میگردد. از دوباره سانتریفیوژ کردن لولههای ژلدار خودداری کنید زیرا اندک پلاسمایی که روی سطح گلبول قرمز است بالای ژل آمده و افزایش کاذب پتاسیم میدهد.
گفتنی است که تراکم پتاسیم درون گلبول قرمز ۱۰۵ میلیمول است و اندک همولیز سطح پتاسیم را بالا میبرد. به ازای هر یکدهم گرم در دسیلیتر از هموگلوبین آزاد پلاسما حدود 0/2 تا 0/5 میلیمول پتاسیم افزایش مییابد. گفتنی است که در نبود نارسایی کلیه افزایش پتاسیم نادر است و باید علتیابی فوری کرد. در برخی از موارد استوماتوسیتوز ارثی (سندرمهای حد واسط) موجب نشت پتاسیم از گلبول قرمز در دمای زیر ۳۷ درجه شده که افزایش کاذب پتاسیم را به دنبال دارد. خون اشعهدیده چنانچه فوری مصرف نشود موجب افزایش پتاسیم کیسه خون به علت نشت از گلبولهای قرمز اشعهدیده میشود.
مهمترین علل کاهش سدیم عبارت است از: پرنوشی با آب یا مایعات هایپوتونیک، داروهای مدر که با کاهش سدیم و پتاسیم همراه هستند، سندرم ترشح نابجای هورمون آنتیدیورتیک که به دنبال ضربه مغزی، تشنج، بیماریهای سیستم عصبی و بدخیمیهای ریه، پستان و تخمدان مشاهده میشود. در این بدخیمیها هورمون پارانئوپلاستیک شبیه ADH ترشح میشود. کاهش سدیم خون، افزایش سدیم در ادرار بیشتر از ۴۰ میلی اکیوالان در لیتر و افزایش اسمولالیته ادرار بیشتر از ۳۰۰ میلی اسمول و کاهش اسمولالیته پلاسما به کمتر از ۲۸۰ از ویژگیهای SIADH یا سندرم ترشح نابجای ADH است.
کاهش سدیم در حضور سرم لیپیدی رخ میدهد چون سدیم در فاز لیپیدی پلاسما حل نمیشود و مولکول چربی جای سدیم محلول در آب را میگیرد. در این حالت چنانچه از آنالیزور با الکترودهای اختصاصی سدیم استفاده شود خطایی ایجاد نمیشود مگر اینکه بر اساس حجم نمونه رقیقشده، سدیم را محاسبه کند.
دهیدراسیون، دیابت بیمزه و افزایش آلدوسترون با افزایش سدیم همراهی دارند. کاهش پتاسیم همپوشی با کاهش سدیم در مواردی از قبیل پرنوشی، دیورتیک مؤثر بر لوپ هنله و سندرم ترشح نابجای هورمون ADH دارد. تزریق انسولین، آلکالوز و استفراغ از موارد هایپوکالمی هستند. گفتنی است که در اسیدوز یون +H وارد گلبول قرمز شده و پتاسیم وارد پلاسما میشود و در آلکالوز عکس حالت فوق رخ میدهد؛ در واقع گلبولهای قرمز بهعنوان بافر عمل میکنند. هرگونه آسیب بافتی، همولیز، سندرم لایز تومور و نمونه سرم بیماری که افزایش لوکوسیت یا پلاکت داشته است موجب افزایش پتاسیم میشود.
 |
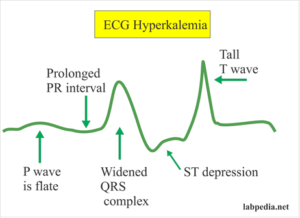 |
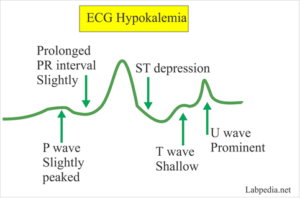
کاهش یا افزایش پتاسیم دارای عوارض قلبی است و نتیجه آزمایش را میتوان با نوار قلب مطابقت داد. در افزایش یا کاهش پتاسیم الگوی نوار قلب دارای ویژگیهای مخصوص بهخود است. از مهمترین علل افزایش کاذب پتاسیم؛ همولیز، افزایش پلاکت و افزایش گلبولهای سفید است. استفاده از پلاسما با ضد انعقاد هپارین لیتیمدار جواب صحیحتری از پتاسیم نسبت به سرم میدهد. دقت داشته باشید که در حین پروسه لخته شدن خون در لوله آزمایش، نشت پتاسیم از درون سلولها به سرم موجب افزایش پتاسیم بهویژه در لوسمیها و ترومبوسیتوز میگردد
اثرات تورنیکت
فشار تورنیکت بیشتر از ۶۰ میلیمتر جیوه بر بازو موجب متابولیسم غیرهوازی و افزایش سطح لاکتات، آمونیوم و کاهش PH میگردد. رکود خون در وریدها به علت بسته شدن طولانی تورنیکت بیشتر از ۳ دقیقه موجب غلظت خون و افزایش ۸ تا ۱۰ درصدی برخی آنزیمها، پروتئینها و آنالیتهای چسبیده به پروتئین و اجزای سلولی میگردد. نگهداری تورنیکت بین ۱ تا ۳ دقیقه پروتئین تام را 4/9 آهن 6/7، لیپیدها 4/7، کلسترول 5/1 و AST تا 9/3 و بیلیروبین را 8/4 درصد افزایش میدهد، از این رو انسداد وریدی ناشی از تورنیکت بایستی کمتر از یک دقیقه باشد. بستن تورنیکت چنانچه موجب آسیب بافتی شود با افزایش پتاسیم همراه است.
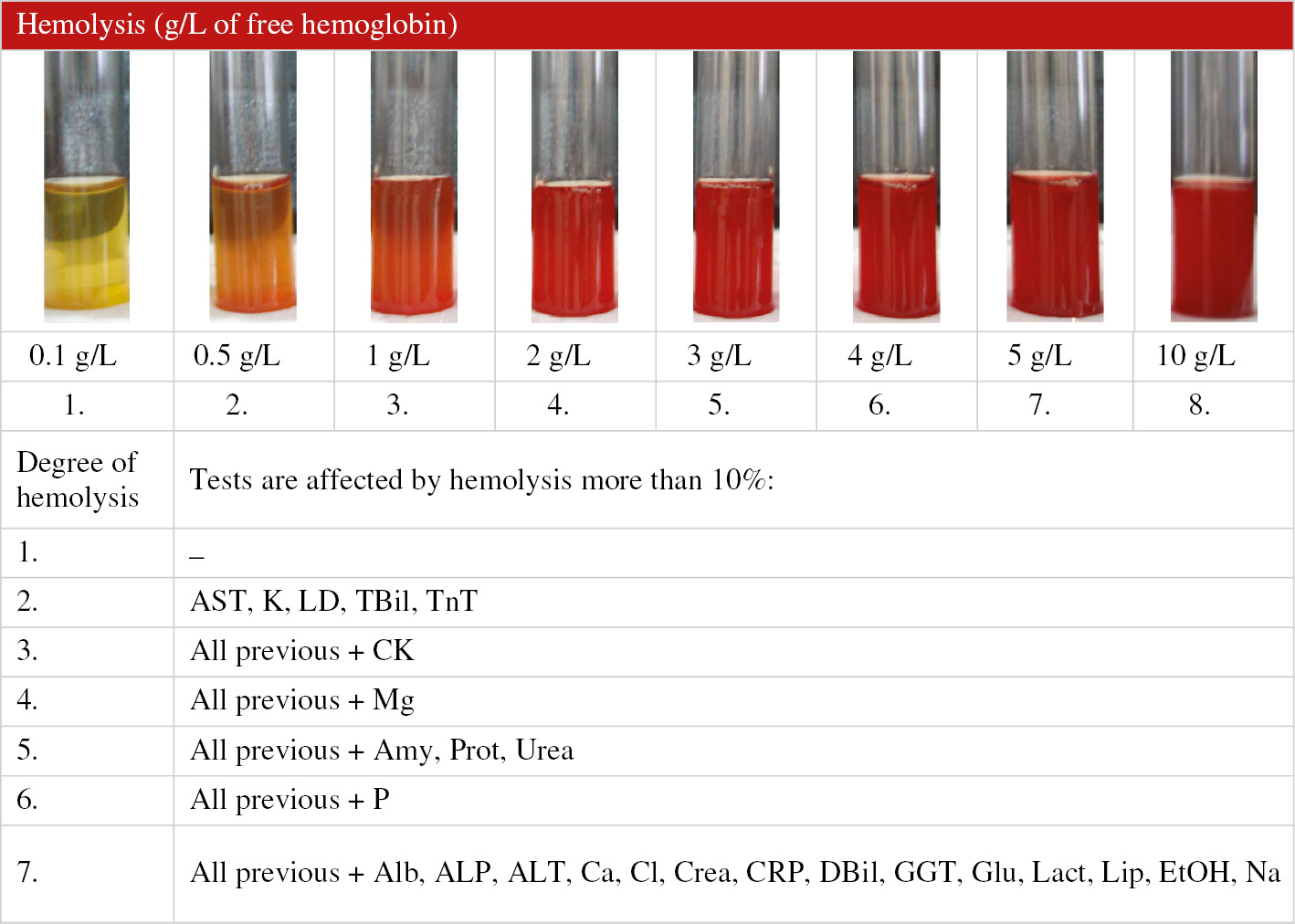
مشاهده درجات مختلف همولیز با مشاهدهی سرم و تداخل آزمایشگاهی آن با آزمایشهای بیوشیمی
آنالیز گازهای خون
نمونه خون برای انجام گازهای خون و کلسیم یونیزه تحت تأثیر زمان، درجه حرارت و شرایط نگهداری قرار میگیرد.PH خون با نگهداری خون کامل با سرعت 0/04 تا 0/08 در ساعت در ۳۷ درجه، 0/02 تا 0/03 در ساعت در ۲۲ درجه و کمتر از 0/01 واحد در ساعت در ۴ درجه کاهش مییابد. افت PH همگام با کاهش گلوکز و افزایش اسید لاکتیک است. میزان PCo2 حدود ۵ میلیمتر جیوه در ساعت در ۳۷ درجه، یک میلیمتر جیوه در ساعت در ۲۲ درجه و نیم میلیمتر جیوه در ۴ درجه تغییرات دارد. در حرارت ۳۷ درجه میزان PO2 حدود ۵ تا ۱۰ میلیمتر جیوه در ساعت کاهش دارد، درحالیکه میزان کاهش در حرارت ۲۲ درجه تنها ۲ میلیمتر جیوه است.
نمونه بیماران مبتلا به لکوسیتوز و ترومبوسیتوز به علت مصرف اکسیژن توسط گلبولهای سفید و پلاکتها، هایپوکسمی کاذب را نشان میدهد. آنالیزورهای گازهای خونی برای سنجش پارامترهای PH، PCo2 و PO2 نمونه را به ۳۷ درجه رسانیده تا سنجش در دمای فیزیولوژیک انجام شود، ولی چنانچه بدن بیمار سرد باشد مانند آنچه در جراحی قلب باز مشاهده میشود یا تب داشته باشد، آنالیزورها با استفاده از فرمولهایی عمل تصحیح حرارتی را انجام میدهند. نمونهگیری بایستی در شرایط غیرهوازی انجام و از ورود هوا به لوله نمونه جلوگیری شود زیرا گازهای خون بهسرعت با هوای بیرون به حالت تعادل درمیآیند.
کلسیم یونیزه اغلب توسط الکترودهای حساس به کلسیم مورد سنجش قرار میگیرد. مقدار کلسیم یونیزه با PH نسبت عکس دارد زیرا افت PH موجب جدا شدن کلسیم از آلبومین میگردد و از اینرو مانند آزمایش گازهای خون بایستی در ارسال نمونه نکات مهم را رعایت کرد. انجام آزمایش گازهای خون بایستی سریع باشد و از نگهداری نمونه خودداری شود. چنانچه آزمایش در کمتر از ۳۰ دقیقه انجام پذیرد، تهیه نمونه خون در سرنگ شیشهای و پلاستیک بلامانع است ولی چنانچه تأخیر بیش از ۳۰ دقیقه باشد بایستی نمونه را در سرنگ شیشهای تهیه کرده و بلافاصله در آب یخ یا تکههای یخ خردشده قرار داد. قرار گرفتن پلاستیک در سرما موجب تولید منفذهایی میگردد که اکسیژن اتمسفر وارد نمونه میشوند، درحالیکه دیاکسید کربن نفوذ نمیکند، ولی لولههای شیشهای اجازه نفوذ اکسیژن و دیاکسید کربن را به نمونه نمیدهند.

نمونه مربوط به سنجش آنالیتهای گازهای خونی بایستی در زنجیرهی سرد به آزمایشگاه منتقل گردد. در جدول فوق اثرات افزایش گلبولهای سفید و پلاکت و تغییرات دما در آنالیز گازهای خون مشاهده میشود
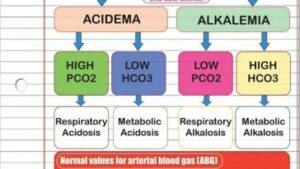
پارامترهای گازهای خون در اسیدوز و آلکالوز تنفسی و متابولیک
سيستاتين C، جايگزيني براي كراتينين
نکات مهم در دستورالعمل نمونه گیری و حمل نمونه گازهای خونی (بلاد گاز) ABG
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام