دکتر میرنژاد
ویژگیهای بتالاکتامازهای وسیعالطیف (ESBL) :
ESBL هاي کلاسيک از خانواده آنزيمهاي کد شونده توسط پلاسميد، TEM ، SHV و OXA میباشند که در سراسر جهان گسترش یافتهاند. در کنار اين خانوادههای مهم آنزيمهاي بتالاکتامازها در سالهاي اخير، انتشار انفجاري در ESBL هاي غير TEM، غير SHV، غير OXA، براي مثال خانوادههاي آنزيمي چون NDM و KPC در سرتاسر دنيا رخ داده است.
حساسيت ESBL ها در مقابل آنتيبيوتيکها :
ESBL ها از آنزيمهاي والد خود، با جانشيني 1 تا 7 آمينو اسيد تفاوت دارند که اين جانشيني شکل خاص ناحيه فعال اين آنزيمها را تغيير ميدهد. موتاسيون حاصله با وسيعتر نمودن ناحيه فعال، فضاي کافي براي واکنش متقابل آنزيم با بتالاکتامهاي حاوي توده زنجيري جانبي اکسي ايمينو را ايجاد ميکند، در نتيجه ESBL ها برخلاف آنزيمهاي والد خودشان که تنها بطور ضعيفي، بتالاکتامهاي طيف گسترده را به عنوان سوبستراي خود تشخيص ميدهند، توانايي هيدروليز آنتيبيوتيکهاي بتالاکتام حاوي گروه اکسي ايمينو (سفتازيديم، سفوتاکسيم، سفترياکسون، سفوروکسيم و آزترئونام) را در حدي حداقل بيش از 10% از آنچه که براي بنزيل پنيسيلينها مشاهده شده را دارند. با وجود اين، جانشيني در موقعيت مختلف آمينواسيدي به ESBL ها اجازه نميدهد که ضرورتا سوبستراهاي يکسان را هيدروليز نمايند. اگرچه اغلب موتاسيونهاي تيپ ESBL در مقايسه با آنزيمهاي والد فعاليت بتالاکتامازي کلي را کاهش ميدهد؛ سويههايي با آنزيم ESBL به طور پايداري به آمينو پنيسيلينها (آمپيسيلينها يا آموکسيسيلينها)، کربوکسي پنيسيلينها (کاربنيسيلين و تيکارسيلينها) و يوريدو پنيسيلينها (پيپراسيلين و مزلوسيلين ها) مقاوم هستند و در مقابل پنيسيلينها اين سويهها تنها در آزمايشگاه در برابر Temocillin حساس هستند. خوشبختانه به جزء چند استثناء در مقابل سفامايسينها (براي مثال سفوکسيتين و سفوتتان) وکارباپنمها (ايميپنم، مروپنم و ارتاپنم ) ESBL ها فعال نيستند. در حالي که گزارش شده است که ارگانيسمهاي توليد کنندهي ESBL ها ميتوانند به سبب تغييرات در غشاء خارجي ( براي مثال،کاهش تعداد پروتئينهاي پورين ) نسبت به سفامايسينها مقاوم گردند.
فاکتورهايي که بر بيان بتالاکتامازها اثر ميگذارند:
کافی نبودن تنوع آنزيمها در باکتریها، پيچيدگي زیادی را بوجود آورده، چرا که بيان مقاومت توسط فاکتورهاي بيشتري تاثير ميپذيرد و همان آنزيمها ممکن است فنوتيپهاي مقاومتي مختلفي را بيان نمایند که به ميزبان باکتريايي و شرايط آزمايش بستگي دارد.
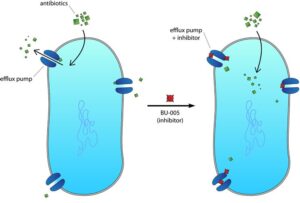
در تعدادي از ارگانيسمها مخصوصا سودوموناس آئروژينوزا يک سيستم فعال efflux ميتواند انباشتگي آنتيبيوتيکي درون سلولي خود را کاهش دهد و به آنزيمها اجازه دهد که ظرفيت هيدروليتکي محدودي داشته باشند تا بتوانند دارو را قبل از اينکه به هدف خود برسد غير فعال کنند (شکل1).
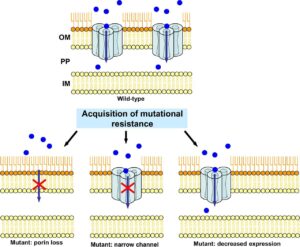
در بقيه ارگانيسمها اين اثر با کاهش بيان پورينهاي غشايي خارجي به دست ميآيد که محتاج جذب بتالاکتامها است (شکل 2). در کلبسيلا پنومونيه کاهش بيان پورينهاي غشاي خارجي اغلب همراه با توليد ESBL ها است که ممکن است به ESBL ها اجازه دهد که مقاومت به سفيپيم را بيان کنند يا به بتالاکتامازهاي AmpC اجازه دهد که مقاومت به ايميپنم را بيان نمایند.
شکل1: نمائی از چگونگی عملکرد مکانیسم افلوکس پمپ( Efflux pump ) در ایجاد مقاومت داروئی
شکل 2: مقاومت به آنتیبیوتیک در اثر تغییر در پورینها
ريسک فاکتورهاي کسب آنزيمهاي بتالاکتاماز وسيعالطيف :
فاکتورهاي خطر براي عفونتهاي القايي توسط ارگانيسمهاي مولدESBL با فاکتورهاي خطر دخيل در عفونتهاي بيمارستاني کمي متفاوت ميباشد. چندين مطالعه Case-control در مورد فاکتورهاي خطر کلونيزه شدن ارگانيسمهاي توليد کننده ESBL دخيل در عفونت در بيماران بستري در بيمارستان انجام شده است و دخالت چندين فاکتور مختلف در انتخاب و پخش سويههاي مولد ESBL روشن شده است. ريسک فاکتورهاي گزارش شده شامل استفاده از کاتترهاي داخلي عروقي، جراحي داخل شکمي اورژانسی، گاستروکتومي و يا ژژونوستومي، کلونيزه شدن در دستگاه معدهاي – رودهاي، همودياليز، طول دوره اقامت در بيمارستان و يا در بخش مراقبت هاي ويژه، سابقه مصرف آنتيبيوتيک (از جمله سفالوسپورينهاي نسل سوم)، سابقه اقامت در مراکز نگهداري افراد، وخامت بيماري، وجود کاتترهاي ادراري و استفاده از ونتيلاتور ميباشند. در کل، اين مساله مورد توافق همه واقع شده است که برخي از سفالوسپورينها القاء کنندگان قوي براي شيوع ESBL در بيمارستانها و مراکز درماني خاص مراقبتهاي طولاني مدت ميباشند. از ميان اين آنتيبيوتيکها، سفتازيديم جزو قويترين القاء کنندهها گزارش شده است، لذا براي محدود کردن توسعه سويههاي بيمارستاني توليد کننده ESBL مصرف اين آنتي بيوتيک بايد محدود گردد.
فاکتورهاي ديگري نيز در توسعه مقاومت شرکت دارند عبارتند از:
- a) انتقال ژنهاي مقاومت ميان باکتريها که سويههاي حساس را به شکل مقاوم تبديل ميکنند.
- b) دوز و نوع آنتيبيوتيک که سبب فشار انتخابي در سويههاي خاصي از باکتريها ميگردد.
- c) مديريت و بکارگیری روش اجباري بهداشت و دستورات ضد اپيدمي در بدو ورود بيمار به بيمارستان جهت کنترل و آناليز بيماریهای حاد ناشی از باکتريهاي مقاوم (ارگانيسم هاي مولدESBL) ضروري ميباشد. اين پاتوژنها طبيعت مقاومت به چند را دارند، لذا پيشگيري و مراقبت از اهمیت خاصي برخوردار هستند.
ريسک فاکتورهاي کسب عفونت با ارگانيسم هاي مولدESBL در بيماران غير بستري شامل ابتلا به ديابت، سابقه بستري در بيمارستان، سابقه استفاده از سفالوسپورينها، پنيسيلينها، فلوروکينولونها، عفونت عودکننده دستگاه ادراري، سن بالاي 60 سال و جنسيت مذکر ميباشند.
درمان عفونتهاي ايجاد شده توسط سويههاي مولد ESBL :
ارگانيسمهاي مولد ESBL مدام در حساسيت خود به انواع اکسي ايمينو بتالاکتامها متغير ميباشند و عليرغم مقاومت به بعضي آنتیبیوتیکها ممکن است به بقيه حساس باشند. در آزمايشگاه ارگانيسمهاي مولد ESBLهاي تيپ TEM و SHV به سفيپيم و پيپراسيلين – تازوباکتام حساس هستند، اما با تلقيح هر دو دارو ميزان حساسيت بدانها کاهش مييابد. به عنوان مثال ميزان تلقيح از 105 به 107 ارگانيسم افزايش مييابد.
ارگانيسم هاي مولد ESBL هاي تيپ CTX-M و OXA در آزمايشگاه با وجود مصرف مقدار استانداردي از تلقيح به سفيپيم مقاومند.
ارگانيسمهايي هم که فقط مولد ESBL هستند در آزمايشگاه به سفامايسينها و کارباپنمها حساس هستند و در صورت تلقيح به اينها اثرات کمي را نشان ميدهند.
سويههاي مولد ESBL تيپ AmpC به اکسي ايمينو بتالاکتامها و سفامايسينها مقاوم هستند و به کارباپنمها حساس هستند.
سويههاي مولد ESBL هاي کارباپنمازي تيپ KPC به آزترونام حساسند.
ارگانیسمهای مولد متالوبتالاکتاماز تیپ NDM به کلستین و به میزان کمتر به تایگلیسین حساس هستند.
از طرفي هم مقاومت به آنتيبيوتيکهاي غير بتالاکتامي در سويههايي که مولد آنزيمهاي بتالاکتامازي هستند نيز شايع ميباشد پس بايد تست حساسيت مستقيم براي درمان صورت بگيرد. مقاومت نسبت به فلوروکينولونها و آمينوگليکوزيدها نيز بالا ميباشد.
اغلب گزارشات حاکي از آن است که آنتيبيوتيکهاي مخصوصي که به صورت ترکيبي با هم تجويز ميگردند در درمان موثر ميباشند. به عنوان مثال به منظور درمان عفونتهايي که مسبب آن، گونههاي اشریشيا کلي و کلبسيلاي مولدESBL ميباشند ايميپنم و مروپنم بيشترين کاربرد را دارند و سفيپيم و پيپراسيلين – تازوباکتام کمتر موفقيت آميز ميباشند. سفترياکسون، سفتازيديم و سفوتاکسيم نيز ديگر کاربرد ندارد با اينکه در آزمايشگاه هنوز باکتريها بدانها حساس ميباشند.
گزارشاتي هم حاکي از آن است که استفاده از سفامايسين در نتيجهي فقدان پورين با شکست روبرو شده است. بعضي از بيماران به درمان با آمينوگليکوزيدها يا کينولونها جواب ميدهند، اما در مقايسه اي که اخيرا صورت گرفته است در کلبسيلا پنومونيههاي مولد ESBL که مسبب باکتريمي ميشوند ايميپنم نسبت به سيپروفلوکساسين بهتر اثر ميگذارد.
مطالعات اندکي پيرامون يافتن طرح درماني مناسب براي عفونتهاي ايجاد شده توسط سويههاي سودوموناس آئروژینوزا مولد ESBL انجام شده است که نتيجهي آنها تجويز ترکيبي بتالاکتامها همراه کينولونها يا آمينوگليکوزيدها ميباشد.
اطلاعاتي که در دسترس است نشان دهندهي نگرانيهاي بالا مرتبط با درمان عفونتهايي است که مسبب آن کلبسيلا پنومونيهي مولد ESBL هاي تيپ AmpC ميباشد و نشان دهندهي آن است که کارباپنمها نسبت به سفالوسپورينها بهتر اثر ميگذارند.
اطلاعات پيرامون درمان عفونتهاي ايجادي توسط سويههاي مولد کارباپنمايي نيز محدود ميباشد، اگر چه اين آنزيمها در هيدروليز آزترونام با شکست روبرو شوند، اما تعدادي از ايزولههاي کلينيکي به آزترئونام، احتمالا به علت فقدان پورين مقاوم ميباشند، پس استفادهي خودسرانه و افراطي آنتيبيوتيکها بايستي محدود گردد.
مکانیسم مقاومت داروئی در باکتریها
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام