مروری کوتاه بر روشهای تشخیص آزمایشگاهی عفونت مالاریا
شهرام غایبزاده میرک- کارشناس علوم آزمایشگاهی
خلاصه
مالاریا یکی از مهمترین بیماریهای عفونی گرمسیری است. میزان بروز مالاریا در جهان در هر سال حدود 300 تا 500 میلیون موارد بالینی را شامل شده و سالیانه با مرگومیر 1 تا 3 میلیون نفراز مبتلایان همراه میباشد. تشخیص صحیح و بموقع مالاریا ضروری است تا از طریق درمان اختصاصی ضدمالاریا عوارض شدید و مرگومیر ناشی از این بیماری کاهش یابد. این مرور روشهای تشخیص آزمایشگاهی عفونت مالاریا را شرح میدهد.
کلمات کلیدی: مالاریا، تشخیص، میکروسکوپی، سریع
مقدمه
مالاریا مهمترین عفونت انگلی انسان بوده و باعث مرگومیر زیاد در بسیاری از مناطق گرمسیری جهان میشود. در کودکان مراجعهکننده به بیمارستان با مالاریای شدید، میزان مرگومیر 30-10 درصد گزارش شده است، اگرچه این میزان در مناطق روستایی و دورافتاده که در آن تشخیص و درمان بهآسانی در دسترس نیست بالاتر نیز هست. تشخیص دقیق عفونت مالاریا بهمنظور کاهش عوارض شدید و مرگومیر بسیار مهم است. عفونت مالاریا را نمیتوان با استفاده از علائم بالینی شناسایی کرد، بهویژه اینکه علائم آن با سایر بیماریهای عفونی گرمسیری مشابه است، بنابراین بایستی از طریق آزمایشگاهی آن را تشخیص داده و تأیید کرد. این بررسی به روشهای موجود در آزمایشگاههای مختلف در دسترس برای تأیید عفونت مالاریا تمرکز دارد. لازم به ذکر است اگرچه در افراد غیرایمن حضور انگل مالاریا در خون به تشخیص عفونت مالاریا ازلحاظ بالینی کمک میکند ولی در افراد ایمن که در مناطقی با میزان انتقال بالای انگل بدون علامت زندگی میکنند ممکن است پارازیتمی بدون علامت وجود داشته باشد و در این مورد علل دیگری ممکن است باعث بیماری فرد باشند که تصادفاً با پارازیتمی تصادفی همزمان میباشند.
- مشاهده مستقیم میکروسکوپی نمونه خون
سادهترین راه تشخیص انگل، مشاهده مستقیم میکروسکوپی نمونه خون برای دیدن انگل مالاریا بوده که هنوز استاندارد طلایی برای تشخیص مالاریا است. تشخیص میکروسکوپی مالاریا توسط رنگآمیزی گسترش خون ضخیم و نازک روی اسلاید شیشهای به دیدن انگل مالاریا منجر میشود. بهطور خلاصه، انگشت بیمار با الکل تمیز، بعد خشک میشود و سپس در سمت نوک انگشتان با یک لانست استریل نوکتیز و یا سوزن، دو قطره خون بر روی یک لام شیشهای قرار داده میشود. برای آمادهسازی یک لام خون غلیظ، یک قطره خون در یک حرکت دایرهای با گوشهای از لام هم زده میشود. باید مراقب بود تا هنگام آمادهسازی، نمونه بیشازحد ضخیم نباشد و نیز باید اجازه دهیم تا بدون افزودن مواد ثابتکننده خشک گردد. ازآنجاکه گلبولهای قرمز فیکس نشدهاند با استفاده از قطره آب لیز میشوند. برای گسترش لام خونی نازک بلافاصله با لبه صاف از یک لام دیگر قطره خون را با زاویه 45 درجه بین لام و سطح قطره بهم میزنیم و سپس لکه خون را با حرکات رفتوبرگشت سریع و یکنواخت در امتداد سطح لام تهیه میکنیم. بعد ازآن این لام باید در مقابل هوا خشک شده و با متانول فیکس گردد. از آنجا که حجم زیادی از خون روی گسترش ضخیم قرار میگیرد بنابراین گسترش ضخیم خیلی حساستر از گسترش نازک است (حداقل حدود 40 انگل در μL یا یک انگل بر 200 گلبول سفید وجود دارد)، با این وجود نیاز به تخصص بیشتری برای مطالعه دارد.
- اسمیر داخل جلدی
یکی دیگر از روشهای تشخیص عفونت با مالاریا اسمیر داخل جلدی است که بهوسیله سرسوزن اندازه 25 سوراخهای باریکی در روی ساعد دست ایجاد میکنند. نباید از سوراخ خون تراوش کند ولی خونابه سرمی تحتتاثیر فشار روی یک لام شیشهای قرار داده شده و اجازه میدهند تا در معرض هوا خشک شده و سپس با متانول فیکس مینمایند. این اسمیر ممکن است لکوسیتهای حاوی رنگدانه را نشان داده و نیز اشکال بالغتری از پلاسمودیوم فالسیپاروم را مشخص میکند.
از روشهای رنگآمیزی برای اسلاید خون شرح دادهشده برای تشـخیص مالاریا، رنگآمیزی گیمسا به مدت 30-20 دقیقه، رنگآمیزی لیشمن به مدت 45 دقیقه و روش سریع صحرایی به مدت 10 ثانیه طول میکشد. با استفاده از میکروسکوپهای نوری تعداد باندهای خونی، گونهها و مراحل مرفولوژیکی از انگل گزارش شده است. (شکل 1). گاهی اوقات انگلها در گستره خون محیطی بیماران مبتلا به مالاریا یافت نمیشوند، اما رنگدانه مالاریا ممکن است در چرخه فاگوسیتوز در لکوسیتها دیده شود، این یک نشانه شاخص از عفونت جدید مالاریا است و در مورد عفونتی که درمان کامل یا نسبی شده در غیاب انگل مشاهده میگردد. حضور رنگدانه در لکوسیت از نظر کمی و کیفی با بار انگل در ارتباط است و بنابراین نشاندهنده یک عفونت بالینی قابلتوجه بهویژه در مناطقی است که انتقال بیماری کم است. نیز زمانی که در اسمیر نازک از خون محیطی انگل وجود ندارد ممکن است در آسپیراسیون مغز استخوان یافت شود. اسمیر خون علاوه بر تشخیص مالاریا میتواند به لحاظ پیش آگهی بیماری هم اطلاعات مفیدی را ارائه دهد؛ تعداد انگل، تعداد فاگوسیتهای حاوی رنگدانه و وجود اواخر مرحله غیرجنسی انگل همگی با پیش آگهی مرگبار رابطه مستقیم دارند.
- روشهای مولکولی
واکنش زنجیرهای پلیمراز (PCR) اجازه میدهد تا قسمت خاصی از یک منطقه انتخابشده از ژنوم مالاریا تکثیر یابد. این روش بسیار اختصاصی و حساس است (5-1 انگل بر یک میلیلیتر خون) و قادر به تعیین ژنوتایپ میباشد. علاوه بر این آنالیز استفاده از PCR(SNP) تشخیص انگلهایی مقاوم به دارو و نیز عفونتهای مخلوط را ممکن میسازد، بااینحال PCR گران بوده و نیازمند یک آزمایشگاه پیشرفته همراه با کارکنان مجرب و دورهدیده است.
- روشهای سریع
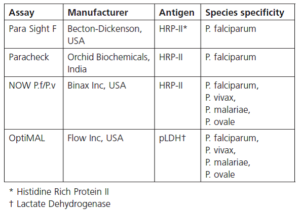
تشخیص آنتیژنهای انگل مالاریا در نمونههای انسانی مالاریا، نظیر هیستیدین غنی از پروتئین 2 (HRP-II) یا لاکتات دهیدروژناز پلاسمودیوم (pLDH) را میتوان با آزمایش سریع point-of-care که بر اساس روش ایمونوکروماتوگراف میباشد انجام داد. بسیاری از آزمایشهای سریع بهصورت تجاری در دسترس میباشند که در جدول 1 بهصورت خلاصه دیده میشود که ازآن جمله Para Sight F Paracheck ,Binax ,NOW و OptiMAL میباشند. بررسی بهتری از عملکرد تشخیصی روشهای سریع برای تشخیص مالاریا در جای دیگر ارائه شده است. مزایای استفاده از این تستها سریع بودن و حساسیت بالای آنها است. معایب آنها نیز هزینه نسبتاً بالا، ناتوانی در تشخیص بعضی از گونههای مالاریا و تنوع زیاد محصولات آنها میباشد. تستهای بر پایه تشخیصی HRP II ممکن است نتایج مثبت در فاز نقاهت بیماری به دلیل باقی ماندن HRP II در خون بعد از پاک شدن انگل را بدهد.
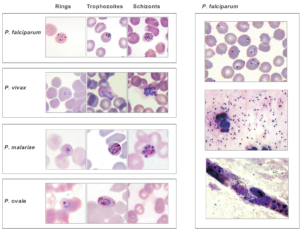
شکل 1: چپ: فوتومیکروگرافهای مراحل تکاملی (رینگ، تروفوزوئیت، شیزونت) مربوط به انگلهای مالاریا شامل falciparum ,P. vivax ,P. malariae و P. ovale تهیهشده از اسمیرهای خونی
راست: فوتومیکروگرافهای P. falciparum از این اسمیر خونی (بالا)، اسمیر خونی ضخیم (وسط)، اسمیر مغزی (پایین)
روش بافیکوت کمی
یک روش برای شناسایی انگل مالاریا در خون محیطی است. این روش شامل رنگآمیزی لایه سلولهای قرمز سانتریفوژشده و فشرده کردن با آکریدین نارنجی تحت یک منبع نور ماوراءبنفش میباشد. بهطور خلاصه خون از طریق سوراخ کردن انگشت در یک لوله هماتوکریت حاوی آکریدین نارنجی و ضدانعقاد جمعآوری میگردد. لوله هماتوکریت را 12000 دور در 5 دقیقه سانتریفیوژ میکنند و بلافاصله با استفاده از میکروسکوپ مجهز به یک منبع نور UV مورد بررسی قرار میدهند. هسته انگل به رنگ فلورسانس سبز روشن و سیتوپلاسم آن به رنگ زرد نارنجی مشاهده میشود. این آزمایش از لحاظ حساسیت شبیه به روش میکروسکوپی اسلاید خون ضخیم معمولی است و باید همراه با گسترش ضخیم خون برای غربالگری استفاده شود، بااینحال QBC نیازمند ابزار دقیق تخصصی بوده و دارای هزینه بسیار بالاتری از روشهای میکروسکوپی و ضعیف در تعیین گونه و تعداد انگل میباشد.
- روشهای سرولوژی
تستهای سرولوژیکی برای تشخیص عفونت مالاریا بر اساس شناسایی آنتیبادیهای تولیدشده علیه مراحل غیرجنسی خونی از انگل مالاریا استوار میباشند. اولین آزمون سرولوژیکی مورد استفاده برای تشخیص آنتیبادی مالاریا روش ایمونوفلورسانس (IFA) میباشد؛ در این روش از آنتیژن ویژه و یا آنتیژن خام آماده چسبانده شده درروی یک اسلاید که در 30- درجه سانتیگراد تا زمان استفاده نگه داشته شده است استفاده میشود و به روش کمی هر دو آنتیبادیIgG و IgM در نمونههای سرم بیمار را بررسی میکنند. تیتر بالاتر از 1:20 مثبت و آنهائیکه کمتر از 1:20 هستند مشکوک و یا با اهمیت کم طبقهبندی میشوند. تیترهای بالاتر از 1:200 دلیل محکمی بر عفونت جدید میباشد. تستهای سرولوژی عفونت مالاریای سابق یا سابقه عفونت را تأیید میکند و در بررسیهای اپیدمیولوژی و غربالگری نمونههای خون جمعآوریشده برای بانکهای خون مفید هستند، با این وجود، ابزارهای لازم برای روشهای سرولوژیکی جهت تشخیص عفونت حاد مالاریا محدود بوده و با توجه به تأخیر در تولید آنتیبادیها، عدم تأیید گونه و نیاز به میکروسکوپ فلورسنس (UV) مشکل است.
- کشت انگل مالاریا
از روشهای دیگر تشخیصی بیماری مالاریا میتوان به کشت انگل مالاریا به صورت زنده و تشخیص پس از مرگ از طریق تشخیص انگلهای مالاریا و یا مشاهده رنگدانه در لوکوسیتها در کالبدشکافی از طریق بیوپسی بافتها از نمونه مغز، طحال و اسمیر نازک استخوان اشاره کرد.
نتیجهگیری
تشخیص مالاریا توسط میکروسکوپ معمولی روش استاندارد طلایی برای تشخیص مالاریا باقی مانده است. اگرچه این روش نیازمند پرسنل بسیار ماهر بوده و ممکن است حساسیت پایینتر از تکنیکهای مولکولی جدید را داشته باشد با این حال ارزان و قابلاعتماد میباشد. تستهای تشخیصی سریع، گرانقیمت بوده ولی سریع و راحت میباشند. تکنیکهای مولکولی بهتر است در آزمایشگاههای تحقیقاتی مناسب، گسترش مقاومت به دارو و عود را بررسی نمایند و میتوانند برای شناسایی گونهها در زمانی که تعداد انگل بسیار کم است و یا در برخی از نمونهها که در معرض از بین رفتن قرار گرفتهاند مفید باشند. روش سرولوژی بهترین روشی است که بهعنوان یک ابزار اپیدمیولوژیک استفاده میشود و مناسب برای تشخیص مالاریای حاد نیست. انتخاب یک تست تشخیصی مناسب برای تشخیص مالاریا باید با سطح بومی بودن مالاریا (از جمله گونهها)، ضرورت تشخیص و در دسترس بودن پرسنل و منابع مالی مشخص در نظر گرفته شود.
جدول 1: تشریح روش سریع برای تشخیص عفونت مالاریا
منبع:
Chotivanich Kesinee, Silamut Kamolrat, Day Nicholas: Laboratory diagnosis of malaria infection- A short review of methods. N Z J Med Lab Sci 61 (1)2007.
ابتلا به مالاریا به دنبال عزیمت به مناطق مالاریاخیز
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام