استفاده از نسبت پلاکت به لنفوسیت بهعنوان فاکتور التهابی در بیماریهای رماتیسمی
دکتر حمیدرضا هجرانی، دکترای علوم آزمایشگاهی
نسبت پلاکت به لنفوسیت (PLR) یک مارکر جدید است که تغییر در تعداد پلاکتها و لنفوسیتها را در التهابهای حاد و حالات پروترومبیک نشان میدهد. PLR در بیماریهای نئوپلاستیک که همراه با تضعیف سیستم ایمنی و ترمبوز هستند بهطور وسیعی مطالعه شده است. مطالعات مشاهدهای متعددی ارزش تغییرات در PLR را در ارزیابی شدت التهاب سیستمیک و پیشبینی عفونت و سایر عواقب ناخوشایند در بیماریهای رماتیسمی التهابی نشان دادهاند. ارزش PLR بهعنوان یک مارکر التهابی چنانچه همزمان با استفاده از سایر اندیسهای خونی بهویژه نسبت نوتروفیل به لنفوسیت (NLR)باشد افزایش مییابد و بر مبنای آنها میتوان اطلاعات بیشتری در خصوص فعالیت بیماری، وجود التهاب نوتروفیلی، عوارض عفونت و انهدام شدید ارگان در بیماری لوپوس اریتماتوس به دست آورد. PLR و NLR در بیماریهای رماتیسمی که التهاب نوتروفیلی وجود دارد (مثل بیماری بهجت و تب مدیترانهای فامیلی) ارزش پیشگویی بالایی دارند. افزایش PLR بهعلت افزایش پلاکت بهطور بالقوه در تشخیص برخی واسکولیتهای سیستمیک بهویژه آرتریت سلول جاینت giant-cell arteritisمفید است. مطالعات طولی معدودی در خصوص بیماریهای رماتیسمی وجود دارند که نشان میدهند میزان PLR پس از درمان با داروهای ضدالتهابی کاهش مییابد. مهمترین محدودیتهای مطالعات مرتبط با PLR، خطاهای پرهآنالیتیک، ناکافی بودن استانداردسازی سنجشهای آزمایشگاهی و انتخاب نامناسب بیماران است. معالوصف شواهد رو به رشد حاکی از آن است که PLR میتواند اطلاعات ارزشمندی در خصوص بیماریهای رماتیسمی که تظاهرات مولتیسیستم دارند به پزشک معالج ارائه دهد که این اطلاعات بیانگر تغییرات در پلاکتها، لنفوسیتها، نوتروفیلها و منوسیتها میباشند. برای تشخیص دقیقتر بیماریهای التهاب رماتیسمی توصیه میشود که تغییر PLR همزمان با سایر اندیسهای خون انجام شود.
مقدمه
تعامل سلولهای خونی در پاتوفیزیولوژی التهاب، پاسخهای ایمنی، هموستاز و انکوژنز ضرورت دارد. این برهمکنشها چندوجهی بوده و اغلب تشخیص شروع سیگنال اولیه و نقش ویژه هر گونه سلولی در ایجاد و پیشرفت بیماری دشوار است.
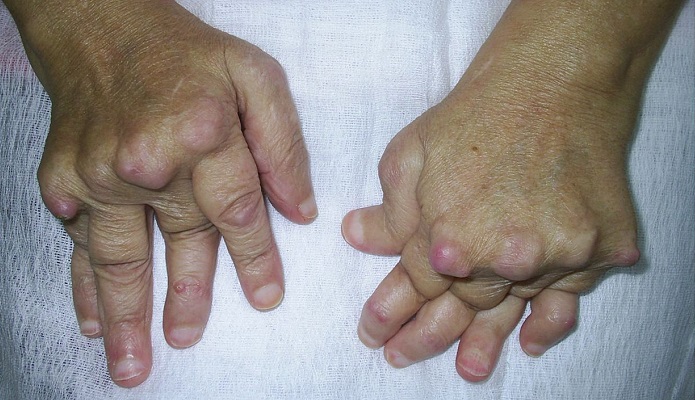
پلاکتها سرشار از عوامل پیشالتهابی هستند و میتوانند میکروپارتیکلهای بسیار فعالی را آزاد کنند. آنها در روند بیمارهای مختلف التهابی رماتیسمی دخیل هستند. بیماریهایی که اغلب بهصورت آرتریت تظاهر میکنند و میتوانند با بیماریهای قلبی عروقی، متابولیک، عفونی و لنفوپرولیفراتیو کمپلیکه شوند (3-1).
ترمبوز غیراختصاصی التهابی، آزاد شدن سلولهای واکنشی از مغز استخوان بهسوی جریان خون، مهاجرت پلاکتها به سمت محلهای التهاب و از بین رفتن آنها در آنجا و نیز تخریب پلاکتها بهوسیله آنتیبادیهای ضدپلاکتی از عوامل نوسان پلاکتها در بیماریهای رماتیسمی است. تعداد پلاکتها با حجم و فعالیت آنها تناسب دارد و میتواند نشاندهنده فعالیت بیماری اتوایمیون، پاسخ به درمانهای ضدالتهابی و همبود عوامل بیماریزای دیگر باشد (6-4).
مطالعات مشاهدهای حاکی از آن هستند که در آرتریت رماتیسمی (RA) تعداد پلاکتها با پیشرفت رادیولوژیک بیماری بهتدریج افزایش مییابد ولی نوسانات لکوسیتها و اریتروسیتها در این خصوص قابلتوجه نیست (8 و 7). در مبتلایان بهRA که تعداد پلاکت بالاتر از L/109 ×400 میباشند در مقایسه با کسانی که کمتر از این مقدار پلاکت دارند در پاسخ به عوامل بیولوژیک همچون tocilizumb، بر اساس مقیاس فعالیت بیماری در مفاصل (DAS28) و واکنشگرهای فاز حاد بهبود بیشتری دارند.
در لوپوس اریتماتوس سیستمیک (SLE) شیوع ترومبوسیتوپنی (27-15%) از لکوپنی (14%) و اریتروسیتوپنی (5%) بیشتر است (5 و 10). شمارش پلاکت با فعالیت لوپوس ارتباط معکوس دارد. در آرتریت، اختلالات نرولوژیک و نفریت لوپوسی ترمبوسیتوپنی اغلب ملایم (لیتر/109× 70-150) مشاهده میشود. ترمبوسیتوپنی ملایم یا شدید در SLEممکن است منجر به خونریزی شدید شده و مرگ در اثر عفونت یا کاهش حجم خون رخ دهد (11). اگرچه شواهد مستقیمی مبنی بر ارتباط مارکرهای اتوایمیون و پارامترهای هماتولوژیک وجود ندارد، اما کاهش پلاکت در SLE احتمالاً به خاطر تولید آنتیبادیهای ضدپلاکت و تشدید تخریب پلاکت در طحال است (10).
در بیماران مسن که التهاب شریان تمپورال دارند افزایش پلاکت ارزش تشخیصی دارد و احتمال (GCA) Giant-Cell Arteritis را مطرح میکند (13).
در کودکانی که واسکولیتهای سیستمیک بهویژه بیماری کاواساکی (KD) دارند، شمارش پلاکت میتواند سرانجام بیماری را در مراحل مختلف پیشبینی نماید. چنانچه بعد از درمان با ایمونوگلوبین داخل وریدی و آسپرین در بیماران بستری KD، میزان پلاکت و لنفوسیت افزایش و تعداد نوتروفیل کاهش یابد و ایمونوگلوبینهای G، M و A بهبود یابند، بیانگر پاسخ مثبت به درمان است (14).
اما اگر شمارش پلاکت بهطور مستمر بالا باشد میتواند از مورد کمپلیکه و آنوریسم کرونر در KD حکایت کند (15).
در پورپورای Henoch- Schonlein که آن نیز یک واسکولیت سیستمیک در کودکان است بالا بودن شمارش پلاکت با درگیری کلیه مرتبط است (16).
مطالعات درونتنی invivo و برونتنی invitro منشأ پلاکتهای فعال جریان خون را مشخص کرده است. این پلاکتها دارای رسپتورهای غشایی متعدد بوده و مواد بیولوژیک متعددی را از گرانولهای خود آزاد میکنند که این مواد برهمکنش سلولی را تنظیم نموده و به بهبود بیماریهای ایمنی، التهابی و ترومبوتیک کمک میکنند (19 – 17). پلاکتهای گردش خون با اریتروسیتها، نوتروفیلها و لنفوسیتها در محلهای تخریب عروق وارد تعامل میشوند (20 و 21). تعامل پلاکتها با لنفوسیتهای T که با میانجیگری
P-Selectin انجام میشود سبب کاهش تکثیر لنفوسیتها و در نتیجه کاهش سایتوکاینهای پیشالتهابی نظیر انترفرون آلفا (INF-α)، فاکتور نکروز توموری آلفا (TNF-α) و اینترلوکین 17 و نیز افزایش سایتوکاینهای ضدالتهاب همچون اینترلوکین 10 میگردد (22). تنظیم این واکنشهای داخل سلولی بهوسیله دارو، التهاب فضای سینوویال را در بیماران مبتلا به RA کاهش میدهد و این کاهش را میتوان با پارامترهای هموگرام همچون PLR پایش نمود.
در افراد سالم پلاکتها در واکنش به گیرندههای TLR نوتروفیلها و منوسیتها فعالیت آنها را تنظیم میکنند. دوز پایین آگونیستهای TLR مانند لیپوپلیساکاریدها، بیان CD66b را بر روی نوتروفیلها کاهش میدهند (23). پلاکتهایی که توسط Fibroblast Stimulating Lipopeptide-1 در کشف همزمان نوتروفیل- پلاکت فعال میشوند باعث افزایش IL-6 و IL-10 و کاهش TNF- α میگردند.
پلاکتهای فعالشده میکروپارتیکلهایی را آزاد میکنند که این ذرات با بیان Platelet-type lipoxygenase و فعال کردن مسیر eicosanoid با نوتروفیلها تعامل میکنند (24). نوتروفیلهای سینوویال در افراد مبتلا به RA، میکروپارتیکلهای پلاکتی را میبلعند و لذا التهاب مفصلی را تشدید مینمایند. داروهای موجود ضد سایتوکاینها نظیر Anti-TNFα توانایی پلاکت را در اتصال به نوتروفیل و فعال کردن آن را در بیماری RA کاهش میدهند (25) و به این ترتیب احتمال وقایع ترومبوتیک را کم میکنند (26).
مطالعات برونتنی (in-vitro) متعددی نشان دادهاند که پلاکتها با بیان CD62P(P-Selectin) بر سطح خود و به دنبال آن تشکیل کونژوگه پلاکت- نوتروفیل فعالیت کموتاکتیک و سیتوتوکسیک نوتروفیلها را تنظیم میکنند (28،27). بیان P-Selectin موجب فعال شدن برهمکنشهای داخل سلولی در پاسخ به Anti-Citrullinated Protein Antibodies (ACPA) شده و ایجاد پلیآرتریت التهابی میکند (29). Vimentin نوترکیب انسانی میتواند به P-Selectin متصل شده و با ایجاد اختلال در اتصال نوتروفیلها به سلولهای اندوتلیال و پلاکتها، موجب مهار فعالیت نوتروفیل گردد (30)؛ اما مطالعات اولیه حاکی از آن است که مسیرP-Selectin برهمکنش پلاکت- نوتروفیل نقشی در انهدام بافتی در SLE ندارد و درواقع Vascular Cell Adhesion Molecule 1 (VCAM-1) موجب اتصال نوتروفیلها به لنفوسیتها شده و موجب نفریت لوپوسی میگردد (31).
بر اساس شواهد موجود در خصوص نقش برهمکنش پلاکت با سایر سلولهای خون تلاش میکنیم ارزش PLR را بهعنوان مارکر بالقوه التهاب در بیماریهای رماتیسمی تبیین نماییم. همچنین با توجه به اهمیت بیماریهای نئوبلاستیک، پروترومبیک و متابولیک که ممکن است بهطور همزمان با بیماریهای رماتیسمی وجود داشته باشند به بررسی PLR در این بیماریها میپردازیم.
بررسی مقالات منتشرشده
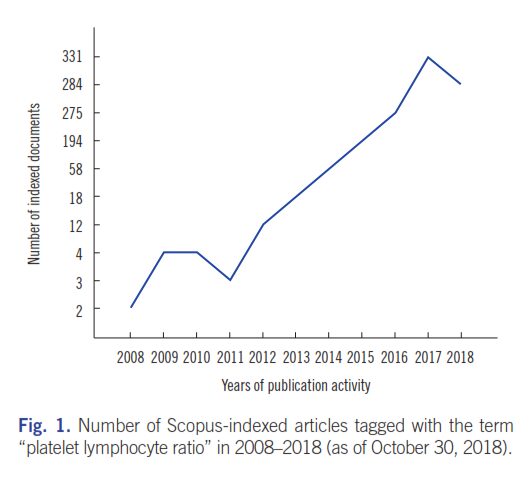
میزان اقبال جهانی به ارزش PLR در تشخیص آزمایشگاهی بیماریهای مختلف را میتوان در بررسی Scopus مشاهده نمود. از 3 اکتبر 2018، هزار و یکصد و هشــــــــتاد و شش مقـــــــــــاله با عبارت “Platelet lymphocyte ratio” تگ شدند که تاریخ انتشار آنها از 1972 تا 2018 بود. این بررسی کلیدواژههای مرتبط که تگ شده بودند را نشان داد. شمار نسبتاً کمی از مقالات، مرتبط با بیماریهای رماتیسمی بودند. سیزده مقاله با عبارات “rheumatoid arithritis” و “platelet lymphocyte ratio”، شش مقاله با “systemic lupus erythematosus”، دو مقاله با “systemic sclerosis”، دو مقاله با “spondyloarthritis”، دو مقاله با “psoriatic arthritis”، ده مقاله با “Behcet disease”، سه مقاله با “Familial Mediterranean fever”، چهار مقاله با “vasculitis”، یک مقاله با “giant cell arteritis” و دو مقاله با “Takayasu arteritis” تگ شده بودند. تعداد مقالات تگشــــــــده با “Platelet lymphocyte ratio” در سال 2008 فقط دو مقاله بود که در سال 2017 به 331 مقاله رسید (شکل 1).
پنج ژورنال اول که PLR را پوشش داده بودند عبارتند از:
Oncotarget (50 مقاله)،medicine (35 مقاله)، Angiology (29 مقاله)، Anals of surgical oncology (21 مقاله)، Oncotargets and therapy( 20 مقاله). در بین ژورنالهای روماتولوژی تنها Archives of Rheumatology (5 مقاله)، Clinical Rheumatology (4 مقاله)، Egyptain Rheumatology (2 مقاله)، International journal of Rheumatic Disease (2 مقاله) و Modern Rheumatology (2 مقاله)، مقالات تگشده منتشر کرده بودند.
کشور ترکیه با 382 مقاله و پس از آن چین با 373، ایالت متحده آمریکا با 76 مقاله، ژاپن 69 مقاله و کره 65 مقاله تگشده داشتند.
تعداد قابلتوجهی از مقالات از نوع مروری سیستمیک همراه با متاآنالیز بودند که با عبارتی همچون “overal survival”، “cancer prognosis”، “cancer survival”،”cancer staging” و “colorectal cancer” کراسلینک داشتند.
از ده مقاله در این زمینه 450-141 بار نقلقول شده بود که ارزشPLR و NLR و سایر مارکرهای التهابی در پیشبینی بقا در سرطان کولورکتال و سایر انواع سرطان در صدر این نقلقولها بودند (31). درنهایت 45 مقاله با کلیدواژه Platelet lymphocyte ratio”” تگ شده و حداقل 45 بار به آنها استناد شده بود.
نقش PLR در بیماریهای نئوپلاستیک، پروترومبیک و متابولیک
در طی دهه اخیر، PLR به یک مارکر آزمایشگاهی جهانی در پیشبینی بیماریهای مختلف نئوپلاستیک، پروترومبیک و متابولیک تبدیل شده است (37-33). نوسان PLR را باید در بستر واکنشهای ایمنی التهابی مولد آن تفسیر نمود. تغییرات این پارامتر ارتباط مستقیم با سایر مارکرهای التهاب سیستمیک بهویژه NLR دارد.
PLR سرانجام بیماری را در التهاب سیستمیک بهتر از شمارش منفرد پلاکت یا لنفوسیت پیشبینی میکند.
اساساً میزان هیپرکورتیزولمی ناشی از استرس و در پی آن آزاد شدن پلاکت به جریان خون و لنفوپنی گذرا، درجه افزایش PLR را در بیماریهای مختلف پیشالتهابی و پروترومبیک تحت تأثیر قرار میدهد (38). این مکانیسم غیراختصاصی افزایش PLR در تقابل با تشدید تخریب یا مصرف پلاکت در محلهای التهاب ایمنی و ترمبوز بوده و لذا ضرورت بررسی همزمان تمام سلولهای خونی و سایر مارکرهای التهابی و ایمنی را محرز میسازد (39).
در سرطان کولورکتال، PLR اغلب همزمان با NLR و حجم پلاکت افزایش یافته و پس از جراحی تومور کاهش مییابد (40). بالا بودن PLR نشانگر بقای پایین بیماران سرطانی است (41).
اهمیت PLR بهعنوان یک مارکر التهابی در سرطان بهطور وسیعی مورد مطالعه قرار گرفته است. بر اساس یکی از این مطالعات که در 200 بیمار مبتلا به سرطان کولورکتال انجام شده، PLR و NLR هردو پیشگوی نتایج بعد از جراحی هستند و PLR بهتنهایی نشانگر بقای کلی بیمار است (42).
بر اساس بزرگترین مطالعهای که در زمینه آنالیز پرونده پزشکی مبتلایان به سرطان کولورکتال انجام شده (1868= N)، بالا بودن PLRو NLR تنها در مراحل پیشرفته بیماری ارزش پروگنوستیک دارد (43). ارزش پیشگویی PLR در خصوص بقای کلی بیمار در مبتلایان به سرطان کولورکتال که عوامل خطرساز دیگری هم دارند بیشتر است، بهویژه در آنهایی که مبتلا به سندرم متابولیک هستند ریسک مرگ ناشی از سرطان دو برابر میشود (44).
در یک مطالعه همگروه که شامل 1646 بیمار میشد که بیماری عروق کرونر باثبات داشتند و تحت آنژیوگرافی قرار گرفتند، PLRبا شاخص Gensini (که شدت آترواسکلروز عروق کرونر را نشان میدهد) و CRP تناسب داشت (45). همچنین بهطور مستقل با شدت آترواسکلروز کرونر متناسب بود (45). همچنین در یک مطالعه دیگر که مشتمل بر 1146 بیمار قلبی سرپایی بود (539 نفر با سندرم متابولیک و 607 نفر بدون سندرم متابولیک) شمارش پلاکت، CRP و PLR همگی بهطور قابلتوجهی در گروه مبتلا به سندرم متابولیک بالاتر بودند (46). بالاترین مقدار PLR در بیمارانی دیده میشد که سندرم متابولیک در آنها شدیدتر بود و PLR (اما نه شمارش پلاکت یا لنفوسیت) بهطور مستقل میتوانست وجود سندرم متابولیک را پیشگویی کند (46).
در یک مطالعه جدید که مشتمل بر هشت مطالعه همگروه و در مجموع شامل 6627 بیمار مبتلا به سندرم کرونر حاد میشد، مشخص گردید که بالا بودن PLR (بزرگتر از 150) خطر مرگ به هر علت و نیز مرگ ناشی از بیماری قلبی را در بیماران بستری دو برابر میکند (47).
برخی شواهد حاکی از آن است که بالا بودن PLR با ترومبوز وریدی ارتباط دارد. مطالعات همگروه وسیع بهویژه به ارتباط بین بالا بودن PLR و ترومبوز ورید مغز دلالت دارند (48، 49). این ارتباط در همگروههای بیماران سرطانی شدید است بهطوری که بالا بودن PLR میتواند پیشگوییکننده ترومبوآمبولی وریدی باشد (50، 51).
درنهایت در یک مطالعه همگروه از زنان یائسه (211= N)، PLR (و نه شمارش پلاکت یا NLR) در آنهایی که تراکم استخوانی پایینی دارند افزایش مییابد و نیز مقدار آن ارتباط معکوس با تراکم استخوان فمور دارد (52). مکانیسم احتمالی درخصوص ارتباط PLR با کاهش تراکم استخوان میتواند به وجود التهاب سیستمیک پایدار و اختلال در انتقال کلسیم و متابولیسم ویتامین D مرتبط باشد که منجر به پوکی استخوان و شکستگی آن میشود (52). برای روشن شدن اهمیت بالینی چنین مکانیسمی در زنان یائسه (با یا بدون بیماری مزمن التهابی ) باید مطالعات آیندهنگر خاصی طراحی گردد.
نقش PLR در بیماریهای التهابی رماتیسمی
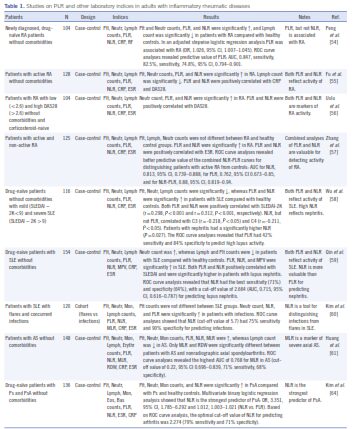
ما بهطور کامل گزارشهای مربوط به نقش PLR در بیماریهای رماتیسمی را با استفاده از پایگاه داده Scoups بررسی نمودیم (53). مطالعات بزرگ همگروه درخصوص بیماران رماتیسمی که تازه تشخیص داده شدهاند و هنوز دارو مصرف نکردهاند بدون محدودیت زمانی در نشریات انگلیسیزبان بررسی شد. نتایج حاصله در جدول یک آمده است.
تغییرات PLR در چهار همگروه مبتلایان به RA بهطور گذشتهنگر آزموده شد (57-54). در هر چهار گروه آزمایشها در مراکز واحدی انجام شده بود. تمامی بیماران قلبیعروقی، اندوکرین، هماتولوژیک، نئوپلاستیک، گوارشی و اتوایمون و نیز آنهایی که کورتیکواستروئید مصرف میکردند از مطالعه کنار گذاشته شدند تا تمرکز بررسیها صرفاً بر روی بیماران رماتیسمی باشد. تنها در یکی از مطالعات صرفاً به ارتباط PLR با RA اشاره شده بود (54) ولی در بقیه مطالعات (57-55) PLR به همراه NLR بهعنوان شاخص ارزشمند در بررسی فعالیت التهابی ارزیابی شده بود. بررسی همزمان تغییرات در PLR و NLR حاکی از افزایش شمارش پلاکت و نوتروفیل و کاهش لنفوسیتها در مرحله فعال RA است. تغییرات در سلولهای خونی بهطور منفرد در حد متوسط بوده و در تمام مطالعات در محدوده نرمال بودند. مقادیر PLR و NLR در بیماران RA با گروه کنترل تفاوت داشت و ارتباط مثبتی با علائم آزمایشگاهی (ESR ,CRP) و علائم بالینی آرتریت روماتوئید داشتند. بررسی منحنی ROC نشان میدهد که مجموع منحنی PLR- NLR با دقت میتواند گروه بیماران RA را از گروه کنترل متمایز نماید. همین وضعیت در مقایسه بیمارانی که RA غیرفعال دارند با گروه کنترل مشاهده میشود (57).
در همگروههای بزرگسالان مبتلا به SLE به علت تمایل به پانسیتوپنی و ترومبوسیتوپنی نسبت سلولهای خونی در مقایسه با صرف شمارش سلولی اطلاعات مفیدتری عرضه میکنند (60-58). در یک همگروه مشتمل بر 1160 بیمار، اندکس فعال بودن بیماری SLE ارتباط مثبت و قابلتوجهی با NLR و PLR داشت و NLR با C3 و C4 تناسب داشت (58). در همان مطالعه بیمارانی که نفریت داشتند در مقایسه با آنهایی که عاری از این عارضه بودند NLR بالاتری نشان دادند. در یک مطالعه دیگر که شامل 154 بیمار بود هم مقدار PLR و هم NLR در کسانی که دچار نفریت شده بودند بهطور قابلتوجهی بالاتر بود (59). درنهایت در یک مطالعه همگروه دیگر که شامل 120 بیمار لوپوسی میشد، NLR حساسیت و ویژگی بالاتری در مقایسه با شمارش سلولهای خونی جهت پیشبینی عفونت داشت و PLR اطلاعات کمتری بروز میداد (60). در مجموع افزایش PLR و NLR هردو بیانگر افزایش فعالیت لوپوس هستند اما فقط افزایش NLR خبر از نفریت لوپوسی و عفونت همزمان میدهد (60-58).
یک مطالعه جدید بهطور گسترده به بررسی سلولهای خونی و نسبت آنها در 148 بیمار مبتلا به اسپوندیلیت انکیلوزان (AS) پرداخته است (61).
گرچه نسبتهای سلولی مختلف بهطور قابلتوجهی در بیماران و گروه کنترل تفاوت دارند و رابطه مثبتی با مارکرهای التهابی نشان میدهند، اما تنها نسبت منوسیت به لنفوسیت MLR بهطور قابلتوجهی در بیمارانی که ساکرولیت رادیوگرافیک دارند با بقیه بیماران فرق میکند، این عارضه نشاندهنده وخامت بیماری تلقی میشود.
شواهد غیرمستقیم از دو مطالعه همگروه در بیماران AS که کاهش شنوایی حسیعصبی و بیماریهای قلبی عروقی دارند تأکید میکند که PLR و NLR در این بیماران نشاندهنده فعالیت التهابی و شدت بیماری نیستند (63 و 62).
آنالیز هموگرام در بیماران مبتلا به پسوریازیس (111= N) و آرتریت پسوریاتیک (25= N) نیز نشان میدهد که شمارش نوتروفیل، منوسیت و پلاکت در این بیماران افزایش مییابد و NLR (و نه PLR) پیشگوییکننده قوی برای حضور اسپوندیلوآرتریت است (64).
تعدادی از مطالعات همگروه بزرگسالان بهطور خاص جهت بررسی ارزش نسبتهای سلولهای خونی در واسکولیتهای سیستمیک طراحی شدند و به برسی رابطه این نسبتها با تظاهرات بالینی پرداختند.
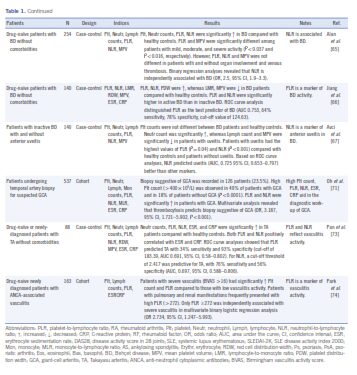
سه مطالعه تحقیقی درخصوص تغییرات در بیماری بهجت بود (67-65). این بیماری یک بیماری خودالتهابی است که در آن التهاب نوتروفیلی، ترومبوز وریدی و سایر تظاهراتی که شبیه اسپوندیلوآرتریت و واسکولیتهای سیستمیک هستند، دیده میشود (69 و 68).
ارتباطی بین PLR و درگیری مفاصل، چشم، سیستم اعصاب مرکزی، عروق بزرگ و دستگاه گوارش در بیماری بهجت دیده نمیشود (65)، همچنین ارتباطی بین PLR و NLR با ترومبوز وریدی وجود ندارد؛ اما با آنالیز منحنی ROC، NLR در مقایسه با PLR پیشبینیکننده بهتری جهت یوولیت قدامی محسوب میگردد (67). این نتایج تا حدودی با نتایج مطالعه دیگری همراه است که نشان میداد NLR بهعنوان یک مارکر فعالیت التهابی بیماری بهجت ارزشمند است اما در ترومبوز ارزشی ندارد (70).
بالا بودن پلاکت و PLR میتواند در تأیید تشخیص واسکولیتهای عروق بزرگ بهویژه در GCA کمک کند. آنالیز تعداد کثیری از هموگرامها و بیوپسی شریان در 537 بیمار مشکوک به GCA بین سالهای 1992 و 2015 نشان میدهد که در بیمارانی که ترومبوسیتوز دارند احتمال مثبت شدن بیوپسی دو برابر بیشتر است و بالا بودن شمارش پلاکت و PLR در مقایسه با NLR و سایر مارکرهای التهابی در پیشبینی نتیجه مثبت بیوپسی شریان تمپورال پیشگوی بهتری است (71). بر اساس یک گزارش 49% از بیمارانی که مبتلا به GCA هستند ترومبوسیتوز دارند، درحالیکه این عدد در غیرمبتلایان به GCA فقط 18% است (71). همچنین افزایش PLR در مبتلایان به GCA 44% و در غیرمبتلایان تنها 19/4% است (71).
این نتایج با نتایج یک مطالعه مبتنی بر جمعیت همخوانی دارد که نشان میداد ترومبوسیتوز در تشخیص افتراقی GCA ارزشمند است (72).
در مبتلایان به آرتریت تاکایاسو Takayasu arteritis (TA)، PLR و NLR با حساسیت و ویژگی پایین پیشگوی واسکولیت هستند (73).
در یک مطالعه که PLR را در واسکولیت وابسته به ANCA بررسی کرده است تظاهرات ریوی و کلیوی با نسبت بالای PLR ارتباط دارند و مقادیر بالاتر از کاتآف PLR بهطور مستقل پیشگوی واسکولیت شدید به هنگام تشخیص است (74).
در مطالعات همگروه واسکولیت اطفال اطلاعات بیشتری در خصوص ارزش تشخیصی و پیشگویی نسبتهای سلولهای خونی میتوان بدست آورد. در مبتلایان به بیماری کاواساکی KD آرتریتهای کوچک و متوسط به همراه نوسان شمارش پلاکت یک ویژگی مهم فعال بودن بیماری و اتساع سرخرگ کرونر است (75، 76).
PLR و NLR در مجموع پیشگوی دوره سخت بیماری، مقاومت به تزریق ایمونوگلوبولین وریدی و آنوریسم شریان کرونر در KD هستند (80-77). بررسی گذشتهنگر هموگرامهای 217 بیمار مبتلا به KD در بین سالهای 2004 تا 2014 حاکی از آن است که هم بالا بودن و هم پایین بودن پلاکت با شدت بیماری، مقاومت به درمان و آنوریسم شریان کرونر مرتبط هستند (80).
در پایان به دو مطالعه همگروه میرسیم که PLR، NLR و سایر مارکرهای التهابی را در همگروههای بیماران اطفال مبتلا به تب فامیلی مدیترانهای (FMF) بررسی کردهاند. این بیماری اتوایمیون بهصورت حملههای پریودیک پلیسروزیت تظاهر میکند که این امر ناشی از التهاب نوتروفیلی و تظاهرات رماتیسمی متنوع و اختلالات همزمان عروقی است (83). علیرغم برخی اختلافات، هردو مطالعه با بررسی هموگرامهای کودکان نشان میدهند که PLR نمیتواند درخصوص التهابات دوره حمله بیماری و دوره ساکت آن نقش پیشگو داشته باشد (81، 82). NLR در دورههای حمله نقش بهتری میتواند ایفا کند.
محدودیتهای مطالعه بر روی PLR
اعتبار ویژگی تغییرات نسبت سلولهای خونی و بهویژه PLR در مطالعات آزمایشگاهی به عوامل متعددی بستگی دارد (باکس 1). گاهی این عوامل نادیده گرفته میشود و یا گزارش نمیگردند. احتمالاً مهمترین عامل این است که بیمارانی را در مطالعه لحاظ میکنند که دارو مصرف کردهاند و این امر سبب میگردد که بلوغ سلولهای خونی در مغز استخوان و آزادسازی آنها به جریان خون تحت تأثیر دارو تغییر کند، لذا اطلاعات مربوط به مصرف کورتیکواستروئیدها و تظاهرات هیپرکورتیزولمی که همراه کاهش لنفوسیت و افزایش نوتروفیل است باید از پرونده بیماران استخراج شده و این اثرات حاد اصلاح گردد (84). عامل دیگر نوسان شمارش سلولهای خونی در طی روز است. کسانی که بیماریهای التهابی وابسته به سیستم ایمنی دارند و بهطور مستمر متیل پردنیزولون خوراکی مصرف میکنند، هشت ساعت پس از مصرف دارو دچار لنفوپنی حاد گذرا میشوند و متعاقب آن در صبح روز بعد دچار لنفوسیتوز میگردند (85).
تعداد لنفوسیتها و پلاکتها در پاسخ به درمان با متوتراکسات تغییر میکند. دوز واحد متوتراکسات بندرت ایجاد ترومبوسیتوپنی میکند (86)، اما استفاده مزمن از این دارو منجر به نوسان در تعداد لنفوسیتها شده و ممکن است در مواردی باعث بیماریهای لنفوپرولیفراتیو گردد (87). کاهش لنفوسیتهایی که بر اثر درمان با متو تراکسات بالا رفتهاند ممکن است 76-2 هفته پس از توقف درمان هم طول بکشد (88 و 89).
در بسیاری از مطالعات مربوط به PLR طراحی مقطعی و تک مرکزی مطالعه و اندازهگیری پارامترهای آزمایشگاهی تنها در یک نوبت، باعث محدودیت ارزش بالینی آنها میشود. باید پرسید که از چه طریقی و با چه وسعتی ارتباط مشاهدهشده در مطالعه میتواند در کار روتین مفید باشد. آیا کاتآفهایی که تنها از یک مطالعه حاصل میشوند قابل تعمیم نیستند.
بهطور ایدهآل ارزش PLR باید در جوار ارزش NLR و سایر مارکرهای التهابی گزارش گردد تا یک تصویر کامل از بیماری التهابی و عوارض عفونی، ترومبوتیک یا نئوپلاستیک آن بدست آید. ارتباط بین PLR و دوره بیماری التهابی را در مطالعات آیندهنگر بهتر میتوان بدست آورد که این کار با تکرار سنجشهای آزمایشگاهی و پایش گزارشهای مرگومیر اتفاق میافتد. در حال حاضر تنها دو کارآزمایی کوچک درخصوص PLR در بیماران رماتیسمی که با داروهای ضدالتهاب درمان شدهاند وجود دارد. یک مطالعه جدید بر روی 38 بیمار مبتلا به RA نشان میدهد که شش ماه پس از درمان با rituximab کاهش قابلتوجه در PLR توأم با بهبود تظاهرات بالینی و مارکرهای التهابی مشاهده شد (90).
همچنین سنجش NLR، PLR و CRP در بیماران مبتلا به آرتریت پسوریاتیک (50= N) به فاصله 12 ماه پس از درمان نشان داد که همه این عوامل التهابی کاهش یافتهاند (91)؛ اما باید توجه داشت که تکرار سنجش پلاکتها و سایر سلولهای خون در فواصل بیش از سه تا شش ماه مستلزم کنترل نوسانات فصلی و همبود سایر عوامل همچون بیماریهای پیشرونده قلبیعروقی، متابولیک، اتوایمون، هماتولوژیک و نئوپلاستیک است. هر دو مطالعه فوق (91 و 90) فاقد این کنترلها بودند.
گرچه منحصر کردن یک مطالعه به یک مرکز منفرد مانع تعمیم نتایج میشود، اما مطالعات چندمرکزی هم محدودیتهای خاص خود را دارد که یکی از آنها متغیر بودن استانداردسازی فرآیندهای آزمایشگاهی است (92).
موضوع نوسان غیراختصاصی پلاکتها که موسوم به سودوترومبوسیتوپنی است تا حدودی بخاطر ضدانعقاد EDTA و آگلوتیناسیــــون برون بدن invitro است (93). اگرچه وقوع ترومبوسیتوپنی کاذب عموماً پایین است (2-0/07 درصد) و گاهی به دلیل خطاهای تکنیکی است، اما احتمال آن در مبتلایان به سرطان افزایش مییابد (94).
در پایان باید گفت که مطالعات مشاهدهای متعددی منحنی ROC را آنالیز کرده و آستانه کاتآف PLR و سایر نسبتهای سلولهای خونی را ارائه کردهاند، اما استفاده از این کاتآفها با محدودیت خاص خود مواجه است چراکه باید برحسب نژاد، سن و جنس اصلاح شود (97-95).
نتیجهگیری
شواهد رو به رشدی حاکی از ارزش تشخیصی و پیشآگهی اجزای سلولهای خونی و بهویژه نسبت شمارش آنها است. مطالعات مشاهدهای متعددی PLR را بهعنوان یک مارک التهابی در بیماریهای ایمنی، متابولیک، پروترومبیک و نئوپلاستیک پیشنهاد میکنند. تحقیقات کتابخانهای نشان میدهند که عمده مقالات در این زمینه مرتبط با ارزش PLR در سرطان هستند. ارزش PLR در پیشگویی شدت بیماری و ایجاد عفونت و آنوریسم شریان کرونر نیز در مطالعات همگروه زیادی در زمینه بیماریهای رماتیسمی برجسته شده است (80-77، 60)، گرچه تعداد مقالات در این زمینه نسبتاً کم است. تا به امروز اکثر نشریات روماتولوژی بندرت به PLR و سایر اندیسهای هماتولوژیک پرداختهاند.
علیرغم اینکه مطالعات فعلی در زمینه PLR به لحاظ زمینه بیماری، نژاد، جنس، سن و نحوه ثبت بیمار ناهمگن هستند، اما ما توانستیم برخی مطالب کلی را از آنها استنتاج نماییم. بیشتر این مطالعات بر ارتباط PLR با سایر مارکرهای التهابی تمرکز کردهاند. یافته اصلی در این مطالعات این بود که ارزیابی توأمان تغییرات PLR و NLR در پیشبینی شدت التهاب، عوارض عفونی و سایر بیماریهای همزمان توصیه میگردد. ثبت نسبت سایر سلولهای خونی نیز ضروری است چرا که التهاب ایمنی وجوه مختلف دارد و ممکن است گاهی یک سلول خاص نمود بارزتر داشته باشد (مثلاً منوسیت در اسپوندیلوآرتریت و نوتروفیل در بیماری بهجت). شواهد غیرمستقیم حاصل از این مطالعات حاکی از آن هستند که پایش PLR و نسبتهای سایر سلولهای خونی میتواند در تشخیص بیماریهای توأمان با بیماریهای رماتیسمی که در طی درمانهای ضدالتهابی و ایمونوساپرسیو بهوجود میآیند، مفید باشد، بخصوص هموگرامها میتوانند اختلالات لنفوپرولیفراتیو و سایر نئوپلازیها را نشان دهند.
گرچه ارزش PLR در تشخیص زودهنگام این بیماریها نامشخص است و نیاز به مطالعات طولی و سنجشهای پیدرپی آزمایشگاهی دارد، چنین مطالعاتی شاید بتوانند به روشن شدن اهمیت بالینی آستانه کاتآفهای PLR، NLR و سایر مارکرها کمک کنند.
اگر در آینده PLR در کنار MPV و RDW سنجیده شود شاید بتوان اطلاعات بیشتری بهدست آورد. این پارامترها را بهراحتی میتوان از روی هموگرام محاسبه نمود. برخی مطالعات مشاهدهای که در این مقاله به آنها رجوع کردهایم بهطور غیرمستقیم به نوسانات MPV و RDW در التهابات و ترومبوز پرداختهاند بیآنکه درخصوص اهمیت پیشگویی آنها به نتیجهگیری بپردازند (73، 67-65، 61، 59).
موضوع اصلی این است که MPV و RDW در مقایسه با شمارش پلاکت و سایر سلولهای خونی نوسانات بیشتری دارند و همین امر از جذابیت آنها برای مطالعات آیندهنگر میکاهد. معالوصف تفسیر اندیسهای هماتولوژیک بهطور توأمان میتواند بیمارانی را که در معرض خطر عوارض عروقی و ترومبوتیک هستند مشخص نماید (20). مطالعات اولیه اندکی پارامترهای مذکور را بهطور همزمان بررسی کردهاند. در یک مطالعه جدید افزایش نسبت MPV به لنفوسیت، بیماران نفروپاتیک دیابتی را از گروه کنترل متمایز ساخته است (100).
یک مطالعه مشاهدهای در زنان حامله با پرهاکلامپسی و بدون پرهاکلامپسی نشان داد که افزایش PLR، NLR، MPV و RDW، افزایش فشار آرتریال و حاملگی پرخطر را پیشبینی میکند (101).
و در پایان یک مطالعه اولیه در بیماران RA (57= N) که در این مقاله فعلی ما به آن استناد نشد، نشان میدهد که NLR، MPV و PDW و نه PLR در بیماری فعال رماتیسمی افزایش مییابند. MPV و PDW نسبت عکس با ESR دارند (102). این نتایج تاحدودی با نتایج مطالعه قبلی درخصوص RA و SLE همخوانی دارد که بر اساس آن مطالعه ارتباطی بین فعالیت بالای بیماری و پایین بودن MPV وجود داشت (104 و 103)؛ اما مهمترین محدودیت مطالعه اولیه اخیر این است که بیماران تحت درمان دارویی هستند و این امر نتیجهگیری را مشکل میکند.
بهطور خلاصه PLR یک مارکر التهابی جدید است که به همراه NLR و سایر اندیسهای هماتولوژیک میتواند در تشخیص و ارزیابی شدت بیماریهای رماتیسمی مختلف، در شناسایی زودهنگام بیماریهای همزمان دیگر و در پایش پاسخ به داروهای ضدالتهابی مؤثر باشد.
جهت تعیین ارزش سنجش سریال PLR در تشخیص و پایش بیماریهای پیشالتهابی و پروترومبیک تحقیقات بیشتری لازم است. در طراحی مطالعات آینده باید به نقش عوامل مؤثر مختلف بالینی، دارویی و پرهآنالیتیکال که موجب نوسان PLR و سایر مارکرها میشوند، توجه کافی مبذول داشت.
ثبتنام آیندهنگر سوژهها و استانداردسازی سنجش پارامترهای آزمایشگاهی توصیه میگردد. نژاد، سن و جنس سوژهها نیز باید در میان عوامل متعدد دیگر در تفسیر نتایج مدنظر قرار گیرد.
این مقاله ترجمهای است از:
The Platelet-to-Lymphocyte Ratio as an Inflammatory
Marker in Rheumatic Diseases
https://doi.org/10.3343/alm.2019.39.4.345
مروری بر ارزش پیشگویانه آزمایشهای آزمایشگاهی
یافتههای آسپیراسیون و بیوپسی سوزنی در ضایعات التهابی و گرانولوماتوز ریه
مروری مختصر بر پروتئینهای فاز حاد
گایدلاینهای موقت IFCC در مورد پایش بیوشیمیایی و هماتولوژیکال بیماران COVID-19
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام