رابطه کمکاری تیروئید با ناباروری
دکتر سیدکاظم بیدکی1 – مرتضی داودی2
1– متخصص ژنتیک، استاد دانشگاه پیام نور واحد تهران شرق
2– دانشجوی دکتری بیوشیمی
خلاصه موضوع:
اغلب هورمونهای مترشحه در بدن در قالب یک مسیر بیوشیمیایی عمل میکنند که از دریافت سیگنالهای محیطی که توسط حواس پنجگانه دریافت میشوند شروع شده و پس از تحریک نورونهای مغز، عوامل محرک و یا بازدارندۀ ترشح هورمونی خاص را به دنبال دارد و متعاقباً هورمون ترشحشده در گردش خون محیطی پس از رسیدن به بافت و سلولهای هدف عمل فیزیولوژیک خاص خود را اعمال میکند. هرچند که ارزیابی هر یک از این مسیرها در درک چگونگی فعالیت هورمونها بسیار مفید است، اما تصویر شبکهای که این مسیرها در ارتباط با یکدیگر میسازند و اثرات متقاطع آنها نیز بسیار حائز اهمیت است چرا که آنچه وضعیت جسمی و روانی یک فرد را معین میسازد برآیند تمام واکنشهایی است که در قالب یک شبکه انجام میشود نه یک مسیر منفرد. در این تحقیق نخست سعی بر این است که رابطۀ میان کمکاری تیروئید و ناباروری با استفاده از منابع گوناگون مورد ارزیابی قرار گیرد و سپس بحث روش تشخیص و نشان دادن این ارتباط در بیماران و درمان صحیح مدنظر قرار خواهد گرفت.
کلیدواژهها: کمکاری تیروئید، هورمون آزادکنندۀ TSH، پرولاکتین، FSH، LH
مقدمه:
بهواسطه مشابهت ساختار شیمیایی، هورمونها در گروههایی دستهبندی میشوند و گاهی اوقات منشأ یکسان دارند، بنابراین اثرات تداخلی هورمونها بر یکدیگر دور از انتظار نیست و این موضوع زمانی که اقدام به درمان جایگزینی میشود بحرانیتر است و باید با آگاهی از تداخلات احتمالی در سیستم هورمونی بدن صورت گیرد؛ بهعنوان مثال هورمونهای استروئیدی که از منشأ کلسترول و از راه سنتز پرگننولون در میتوکندریهای سلولهای بخش قشری غدد فوق کلیه ساخته میشوند همه دارای هستۀ سیکلوپنتانوپرهیدروفنانترن هستند که دارای چهار حلقه و 17 کربن است و قرار گرفتن کربنهای اضافه و ریشههای استخلافی در موقعیتهای خاص منجر به ساخت هورمونهای استروئیدی مختلف میشود که با وجود تفاوتهای ساختاری بسیار اندک دارای اثرات بیولوژیک بسیار متفاوتی هستند (1 و 2).
در رابطه با اثر کمکاری تیروئید با ناباروری ابتدا توضیح مختصری در رابطه با هورمونهایی که در این شبکه دخیل هستند ارائه میشود و سپس برهمکنشهای هورمونی میان هورمونهای تیروئید و هورمونهایی که در سیکل تولیدمثل دخالت دارند بررسی میشوند و بدنبال آن روش تأیید با کمک تکنیکهای آزمایشگاهی مورد بحث قرار میگیرد.
الف– مروری بر هورمونهای مشارکتکننده در سیکل تخمکگذاری:
1: هورمونهای تخمدان:
هورمونهای اصلی که توسط تخمدانها ساخته و ترشح میشوند شامل استروژن[1] و پروژسترون[2] است.
استروژن: هورمونهای استروژن بطور کلی موجب رشد و تکامل کلیه بافتهایی میگردند که در دستگاه تولیدمثل زن نقشی به عهده دارند (از این رو به هورمونهای زنساز معروفند) و این عمل از طریق افزایش حجم و تعداد سلولهای بافت مذکور انجام میشود. 17– بتا استرادیول (E2)[3] استروژن اصلی است که توسط سلولهای گرانولوزا[4] که فولیکول اولیه را احاطه کردهاند در تخمدانها تولید میشود. استروژنها در برخی بافتهای خارج از تخمدانها نیز ساخته میشوند، مثلاً در دوران بارداری مقادیر بیشتری استریول (E3)[5] توسط جفت و جنین ساخته میشود (1 و 2).
پروژسترون: پس از تخمکگذاری سلولهای گرانولوزا حجیم شده و نوعی پیگمان زردرنگ و مقداری چربی در آنها متراکم میشود و جسم زرد[6] ایجاد میشود. پروژسترون توسط سلولهای جسم زرد ساخته میشود و سلولهای جسم زرد قادر به ساختن مقادیری استرادیول نیز میباشند. پروژسترون بافت اپیتلیوم رحمی را از حالت فعالیت در جهت رشد و تکثیر سلولی خارج کرده و بهصورت فعال در جهت ترشحات آن درمیآورد؛ یعنی باعث حجیم شدن و افزایش ترشحات و افزایش مقدار گلیکوژن موجود در این بافت میشود و بافت اپیتلیال رحم را برای جایگزینی سلول تخم بارور و تغذیه اولیۀ آن آماده میسازد. از این رو پروژسترون بهعنوان هورمون باروری شناخته میشود (1 و 2).
غلظت هورمونهای تخمدانی در سنین کودکی بسیار کم است اما همین مقادیر کم تا قبل از بلوغ از طریق تنظیم منفی از ترشح گنادوتروپینهای هیپوفیزی جلوگیری مینماید. در دوران بلوغ سیستم هیپوتالاموس– هیپوفیز در برابر اثر تنظیم منفی هورمونهای تخمدان حساسیت کمتری از خود نشان میدهند و هنگام بلوغ ترشح هورمون GnRH[7] بهصورت یک جریان ضربانی از هیپوتالاموس آغاز میشود و سپس هورمون LH[8] هیپوفیزی تولید هورمونهای تخمدانی را بشدت تحریک مینماید و یک فولیکول تحت اثر محرک FSH[9] رشد کامل یافته و هورمونهای استروژن ترشح شده و تخمکگذاری رخ میدهد (1 و 2).
2: پرولاکتین:
پرولاکتین (PRL)[10] هورمونی پروتئینی است که توسط لب قدامی هیپوفیز ساخته میشود. این هورمون از آن جهت که آزادکنندۀ هیپوتالامیک مانند سایر هورمونهای هیپوفیزی برای آن شناسایی نشده، منحصربهفرد است. این هورمون تنها تحت اثر یک عامل مهارکننده قوی هیپوتالامیک به نام PRIH[11] قرار میگیرد، بطوریکه هرگاه رابطه هیپوتالاموس– هیپوفیز قطع شود موجب افزایش ترشح پرولاکتین میشود. این عامل مهارکننده از نظر ساختمانی همان دوپامین است که پروتئینهای پذیرنده آن در سلولهای لب قدامی هیپوفیز وجود دارند (1 و 2).
نشان داده شده است که در موش پرولاکتین باعث طولانی شدن فعالیت جسم زرد میشود و به همین دلیل نام دیگر پرولاکتین، هورمون محرک جسم زرد (LTH[12]) است (1 و 2).
معمولترین علت مختل شدن سیکل ماهانه[13] در بانوان افزایش غلظت پرولاکتین در پلاسما است. در حدود 30% زنانی که دارای غلظتهای پلاسمایی بالایی از پرولاکتین هستند، دارای ترشح بیش از حد شیر[14] میباشند و میزان LH و FSH پلاسمای آنها در پایینترین حد طبیعی خود قرار دارد که احتمالاً به دلیل مهار آزاد شدن GnRH هیپوتالاموس توسط PRL است که هردوی هورمونهای هیپوفیزی (LH,FSH) را تحت تأثیر قرار میدهد (1 و 2).
همانند چندین هورمون دیگر هیپوفیزی، پرولاکتین نیز به شکلی متغیر ترشح میشود که در خلال خواب به بالاترین سطح خود میرسد و کمترین مقدار آن بین ساعت 10 صبح تا ظهر است. پرولاکتین بهصورت نوسانی ترشح میشود که دامنه و فرکانس آن نهتنها در طول روز متغیر است بلکه تحت تأثیر تحریکات فیزیولوژیک گوناگون قرار میگیرد (3).
عواملی که موجب افزایش پرولاکتین میشوند را میتوان بهصورت زیر بیان نمود:
– عوامل هورمونی شامل استروژن و TRH
– عوامل داروئی مانند مورفین و داروهای اعصاب مانند کلرپرومازین و هالوپیریدول
– عوامل فیزیولوژیک مانند ورزش، خواب، استرس و سن
– عوامل پاتولوژیک مانند آکرومگالی، اختلال در هیپوتالاموس، کمکاری تیروئید و تومورهای ترشحکننده پرولاکتین در هیپوفیز (4)
هرچقدر غلظت پرولاکتین پلاسما بیشتر باشد، امکان اینکه تومور عامل اصلی باشد بیشتر است (5). در تحقیقی که در سال 1977 توسط Kleinberg انجام شده، 57 درصد از بیمارانی که پرولاکتــین بالای 100 ng/ml داشتهاند و تمامی بیمارانی که پرولاکتین بالای 300 ng/ml داشتهاند دارای تومور در هیپوفیز بودهاند (4).
مقـــدار طبیـــعی پرولاکتیــــــــن 25-1 ng/ml، (1 – 25 µg/L) برای زنان و 20 – 1 ng/ml، (1 – 20 µg/L) برای مردان است. در زنان پس از بلوغ میزان بالاتر پرولاکتین دیده میشود که احتمالاً بخاطر اثر تحریکی استروژن است. در طی بارداری یک افزایش پیشرونده پرولاکتین در سرم دیده میشود که تا 500 ng/ml در سه ماهه سوم گزارش شده است. این افزایش عمدتاً بهواسطه افزایش تعداد سلولهای ترشحکننده پرولاکتین است که میتواند موجب دو برابر شدن و حتی بیشتر اندازه غده هیپوفیز شود. در زنانی که پس از زایمان شیردهی انجام نمیشود، میزان پرولاکتین پس از سه هفته به میزان پایه برمیگردد. در مادرانی که شیردهی انجام میدهند سطح پایه پرولاکتین در پاسخ به مکیدن نوزاد نسبتاً بالا باقی میماند (3).
3: هورمونهای تیروئید:
هورمونهای اصلی تیروئید شامل T4[15] و T3[16] هستند و مهمترین اثر متابولیسمی هورمونهای تیروئیدی افزایش مصرف اکسیژن در بدن است و این اثر در کلیۀ اندامهای بدن بهاستثنای مغز، غدد جنسی و سیستم رتیکولواندوتلیال[17] بروز مینماید. بیشتر انرژی سلول در بکار انداختن پمپهای Na+/K+ -ATPase به مصرف میرسد و این پمپها در کلیۀ سلولهای بدن وجود دارند و کلیه سلولها بهسرعت تحت تأثیر هورمونهای تیروئیدی پمپ خود را بکار میاندازند، از این رو نقش اصلی هورمونهای تیروئیدی افزایش فعالیت این پمپها در سلول است و مصرف زیاد ATP جهت فعالیت پمپها منجر به افزایش واکنشهای فسفریلاسیون اکسیداتیو و مصرف بیشتر اکسیژن میگردد (1 و 2).
اثر دیگر هورمونهای تیروئیدی در افزایش پروتئینسازی است که از طریق رونویسی ژنهای خاص انجام میشود. هورمونهای تیروئیدی و گلیکوکورتیکوئیدها در مرحلۀ رونویسی ژن GH[18] مؤثر بوده و فعالیت آن را افزایش میدهند تا هورمون رشد بیشتری تولید گردد (1 و 2).
هورمونهای تیروئیدی تحت اثر TSH[19] که در لب قدامی هیپوفیز ساخته میشود تنظیم میشوند و TSH خود نیز تحت کنترل ترشح هورمون آزادکننده (TRH[20]) از هیپوتالاموس است.
ب– نقاط تداخل هورمونهایی که در بالا به آنها اشاره شده است
واضحترین تداخل که بین هورمونهای تیروئید و پرولاکتین مشاهده میشود در رابطه با هورمون TRH است. این هورمون بهعنوان محرک آزادسازی TSH از هیپوفیز نقش دارد اما همچنین موجب افزایش سرعت ژن رونویسی PRL نیز میشود. زمانی که TRH بهصورت وریدی به انسان تزریق میشود ترشح PRL افزایش مییابد بنابراین TRH یک فاکتور افزایشدهندۀ PRL است، اما از آنجا که عصارۀ هیپوتالاموسی که در آن TRH غیرفعال و یا حذف شده باشد نیز موجب افزایش پرولاکتین میشود، TRH تنها فاکتور افزایندۀ پرولاکتین نیست (6). با افزایش غلظت PRL در پلاسما ترشح GnRH هیپوتالاموس سرکوب میشود و بدنبال آن با کاهش هورمونهای LH و FSH سیکل ماهانه مختل شده که میتواند موجب ناباروری گردد. بدیهی است که در این مورد خاص که برهم خوردن تعادل هورمونی به دلیل افزایش TRH است، با درمان کمکاری تیروئید و بازگشت سطح پلاسمایی پرولاکتین به میزان طبیعی و تعادل هورمونهای LH و FSH عدم باروری نیز بطور ضمنی درمان خواهد شد. با مصرف داروهای هورمونی جهت جبران کمبود هورمونهای تیروئیدی و اثر مهاری این هورمونها بر روی هیپوتالاموس در ترشح TRH، میزان پرولاکتین به حد نرمال خواهد رسید (5 و 6).
ج– نتایجی که از توضیحات فوق بدست میآیند
با توجه به توضیحات ارائهشده، آنچه قطعی است این است که در مواردی که کمکاری تیروئید منجر به افزایش پرولاکتین گردد میتواند عامل ناباروری باشد، بنابراین جهت تفسیر صحیح وضعیت بیمار باید نکاتی را در نظر داشت که در زیر به آنها اشاره میشود:
1– کمکاری تیروئید در صورتی میتواند موجب ناباروری گردد که بتواند تعادل هورمونهای استروژن و پروژسترون را که خود متأثر از FSH و LH هستند، برهم زده باشد. چنانچه اشاره شد این عدم تعادل بهواسطۀ افزایش پرولاکتین انجام میگیرد.
2– از آنجا که میزان ترشح پرولاکتین با افزایش میزان ترشح TRH از هیپوتالاموس افزایش مییابد، کمکاری تیروئید در مواردی که منجر به افزایش ترشح TRH شده باشد میتواند موجب ناباروری گردد، به بیان دیگر اینکه هر بیمار مبتلا به کمکاری تیروئید نابارور است، مردود است.
البته باید توجه داشت که در هر صورت درمان کمکاری تیروئید به هر دلیلی که باشد در زمان بارداری بسیار مهم است چرا که میتواند موجب عوارضی همچون سقطجنین، زایمان زودرس، وزن پائین نوزاد استفراغهای غیرطبیعی در هنگام بارداری و … گردد (6).
3– اگر با درمان کمکاری تیروئید با روشهای جایگزینی هورمون (تجویز داروهای تیروئیدی خوراکی مانند لووتیروکسین و یا لیوتیرونین و یا داروهای مشابه دیگر) میزان پرولاکتین به حالت طبیعی برسد و اثر بازدارندۀ آن از تخمدانها برداشته شود، در صورت مهیا بودن سایر شرایط فیزیولوژیک، بارداری اتفاق خواهد افتاد اما ازآنجاکه میزان پرولاکتین دچار نوساناتی است که در بالا اشاره شده، تعریف میزان طبیعی برای افراد میتواند گمراهکننده باشد. برای مثال میزان طبیعی پرولاکتین در بانوان بسته به روشهای مختلف سنجشهای آزمایشگاهی تا حدود 25 ng/ml تعریف میشود، این میزان طبیعی به این مفهوم است که ممکن است فردی دارای پرولاکتین 5 ng/ml باشد درصورتیکه در فرد دیگری در شرایط مشابه میزان پرولاکتین 25 ng/ml طبیعی باشد. این مقادیر متفاوت میتواند به دلایل ژنتیک متفاوت افراد و یا شرایط تغذیه متفاوت و میزان استراحت و یا استرس باشد. مهم این است که اگر در فردی که در حالت طبیعی دارای میزان پرولاکتین در محدودۀ زیر 10 ng/ml است، میزان پرولاکتین به بالای 20 ng/ml برسد، این میزان پرولاکتین برای این فرد دیگر طبیعی محسوب نمیگردد و ممکن است علائم هایپرپرولاکتینمی مشاهده گردد، هرچند که میزان PRL اندازهگیری شده در محدودۀ طبیعی تعریف شده برای روش آزمایش باشد. اگر مکانیسمهای متعادلسازی بالانس هورمونی در این فرد خاص پاسخگو نباشد میتواند منجر به عدم تعادل هورمونی تخمدانها نیز شود.
| TSH µu/ml | PRL ng/ml | |
|
1 |
0.1 | 15.1 |
| 2 | 0.1 |
21 |
|
3 |
0.2 | 20.6 |
| 4 | 0.2 |
17.5 |
|
5 |
0.3 | 19.7 |
| 6 | 0.7 |
41.9 |
|
7 |
0.7 | 35.7 |
| 8 |
0.8 |
15.2 |
|
9 |
1.3 | 12.8 |
| 10 | 1.4 |
32.5 |
|
11 |
1.4 | 21.4 |
| 12 | 1.4 |
19.2 |
|
13 |
1.5 | 45 |
| 14 | 2.1 |
21.6 |
|
15 |
2.2 | 2.6 |
| 16 | 2.2 |
14.5 |
|
17 |
2.9 | 31.6 |
| 18 | 3.1 |
13.3 |
|
19 |
3.5 | 32.8 |
| 20 | 3.5 |
32.3 |
|
21 |
4.1 | 24.1 |
| 22 | 4.2 |
37.4 |
|
23 |
5.2 | 11.2 |
| 24 | 6.1 |
31.2 |
|
25 |
6.5 | 10.2 |
| 26 | 6.7 |
47.2 |
|
27 |
6.8 | 22.4 |
| 28 | 6.9 |
24.9 |
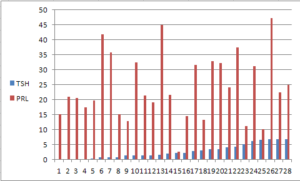
4– تعدادی از بانوان که مبتلا به کمکاری تیروئید بوده و تحت درمان با داروی لووتیروکسن هستند در زیر آورده میشود. توضیح اینکه این بیماران افرادی هستند که هم از نظر میزان TSH و هم از نظر میزان پرولاکتین مورد ارزیابی قرار گرفتهاند و منحنی ستونی به ترتیب افزایش TSH رسم شده است. (رنج نرمال TSH برای متد بکار رفته 0.3 – 6.3 µu/ml ا
این بیماران همه تحت درمان با لووتیروکسین هستند که بهصورت قرصهای خوراکی 0.1 mg و بسته به تشخیص پزشک معالج از 1/4 تا 1.5 قرص در روز مصرف مینمایند
گراف رسم شده نشان میدهد که با وجود تحت درمان بودن بیماران جهت بهبود وضعیت کمکاری تیروئید، تعداد بیمارانی که دارای پرولاکتین بالاتر از 25 ng/ml هستند به نسبت کل بیماران قابل توجه است.
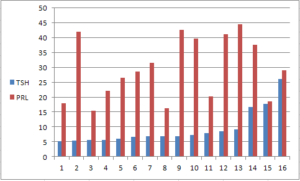
برای مقایسه میان افرادی که مبتلا به کمکاری تیروئید هستند (مبتلا به کمکاری بارز و یا بدون علائم کلینیکی) و هنوز درمان داروئی شروع نشده است با افراد فوق، نتایج آزمایشهای تعدادی از بانوان در جدول و گراف زیر ثبت شدهاند:
| TSH µu/ml | PRL ng/ml |
age |
|
|
1 |
5.2 | 17.9 | 52 |
| 2 | 5.4 | 42 |
15 |
|
3 |
5.6 | 15.4 | 11 |
| 4 | 5.6 | 22.1 |
48 |
|
5 |
6.1 | 26.5 |
29 |
|
6 |
6.7 | 28.5 | 33 |
| 7 | 6.8 | 31.5 |
32 |
|
8 |
6.9 | 16.2 | 23 |
| 9 | 6.9 | 42.6 |
40 |
|
10 |
7.3 | 39.7 |
45 |
|
11 |
8 | 20.3 | 51 |
| 12 | 8.6 | 41 |
48 |
|
13 |
9.2 | 44.5 | 24 |
| 14 | 16.7 | 37.5 |
28 |
|
15 |
17.8 | 18.5 | 37 |
| 16 | 26.1 | 29 |
27 |
چنانچه ملاحظه میشود شکل منحنی توأم TSH و PRL در این مورد نیز مشابه قبل است. نتیجه اینکه با اندازهگیری همزمان TSH و PRL در مورد بیماران مبتلا به کمکاری تیروئید که تحت درمان جایگزینی هورمون برای تیروئید باشند و یا نباشند، نمیتوان ارتباط منطقی برقرار نمود و در هر صورت نیاز به بررسی بیشتر است.
د– استفاده از روشهای آزمایشگاهی جهت تأیید ناباروری در اثر کمکاری تیروئید
با توجه به اینکه درمان قطعی و دقیق هر بیماری در وهلۀ اول وابسته به تشخیص صحیح علت بهوجود آورنده آن بیماری است، در مورد درمان ناباروری که بهواسطۀ کمکاری تیروئید بوجود آمده باشد نیز در ابتدا باید ارتباط این دو مورد اثبات شود که این امر با اتکا به سنجشهای آزمایشگاهی میسر میگردد. با فرض اینکه کمکاری تیروئید در یک فرد اثبات شده باشد و به دنبال این هستیم که آیا کمکاری تیروئید باروری را تحت تأثیر قرار میدهد یا نه، باید میزان پرولاکتین اندازهگیری شود.
چنانچه در بالا بیان شده، پرولاکتین بهصورت نوسانی ترشح میشود که دامنه و فرکانس آن نهتنها در طول روز متغیر است بلکه تحت تأثیر تحریکات فیزیولوژیک گوناگون قرار میگیرد (استرس، پس از غذا، ورزش). به دلیل این فاکتورها و نیمهعمر 26 تا 47 دقیقه پرولاکتین، توصیه میشود زمانی که بیماری مورد ارزیابی هایپرپرولاکتینمی قرار میگیرد باید سه نمونه با فواصل 20 تا 30 دقیقه گرفته شود. این نمونهها میتوانند بطور جداگانه بررسی شده و نتیجه بهصورت میانگین بیان شود و یا اینکه نمونههای سرم بطور مساوی با یکدیگر مخلوط شده و نمونه نهایی مورد سنجش ایمونومتریک قرار گیرد (3).
پس از تأیید بالا بودن پرولاکتین، این میزان پرولاکتین باید بهعنوان مبنای درمان ثبت گردد و توجه به اینکه بیمار تحت درمان دارویی جهت جبران کمکاری تیروئید است یا خیر نیز مهم است. در صورتی که بیمار مصرف داروی تیروئید ندارد با شروع مصرف دارو و درصورتیکه دارو مصرف میکند با افزایش میزان دارو (درصورتیکه با سنجشهای آزمایشگاهی ازدیاد مصرف دارو کنترل شده باشد تا منجر به تیروتوکسیکوز نگردد) و سنجش متعاقب PRL، اگر میزان اندازهگیری شده نسبت به میزان پرولاکتینی که بهعنوان مبنا ثبت گردیده کاهش محسوس داشته باشد، ارتباط کمکاری تیروئید با هایپرپرولاکتینمی محرز خواهد بود.
بحث:
1– کمکاری تیروئید در برخی موارد منجر به ناباروری میشود که جهت تأیید این مطلب میتوان از بررسی میزان پرولاکتین استفاده نمود.
2– به دلیل اینکه افزایش پرولاکتین که در اثر کمکاری تیروئید حاصل میشود مقدار زیادی نیست و با توجه به اینکه این افزایش ممکن است در محدودۀ رنج نرمالی که برای سنجش آن تعریف میشود رخ داده باشد، اندازهگیری میزان آن باید منحصر به فرد مورد آزمایش باشد؛ بهعنوان مثال چنانچه توضیح داده شد، اگر افزایش از 5 ng/ml به 25 ng/ml رخ داده باشد نمیتوان گفت که چون در محدودۀ نرمال است، افزایش پرولاکتین وجود ندارد. در اینجا یادآور میشود که با توجه به اینکه بیمار زمانی که دچار مشکل شده باشد به پزشک مراجعه مینماید، در این حالت نمیتوان اطمینان داشت که پرولاکتین اندازهگیری شده در این محدودۀ طبیعی افزایش داشته و یا اینکه اساساً میزان پرولاکتین این فرد خاص همین مقدار اندازهگیری شده میباشد.
3– برای بررسی موضوعی که در بند 2 اشاره شد، میتوان از شروع به مصرف و یا افزایش مصرف داروی تیروئید برای کمکاری تیروئید استفاده نمود. با توجه به اینکه نیمهعمر لووتیروکسین که برای کمکاری تیروئید مصرف میشود حدود 5/6 روز است، اندازهگیری PRL پس از حدود یک هفته که میزان T4 پلاسما به میزان ثابت و طبیعی میرسد میتواند در مقایسه با میزان PRL که قبلاً اندازهگیری شده، مفید باشد. اگر این مقدار PRL از میزان PRL که قبل از شروع مصرف و یا افزایش مقدار داروی تیروئید، به میزان معنیدار کمتر باشد نشانگر این است که افزایش PRL بهواسطه کمکاری تیروئید وجود داشته است.
4– با توجه به اینکه بالانس هورمونی بدن در خلال یک دورۀ ماهانه بسیار متغیر است و افزایش PRL با اثر بازدارنده بر روی تولید و ترشح FSH و LH و متعاقباً استروژن و پروژسترون عمل مینماید، موجب اختلال در تنظیم دورۀ زمانی سیکل قاعدگی میشود و این موضوع قضاوت در مورد سنجشهای آزمایشگاهی هورمونهای ذکرشده را مشکل میسازد چرا که مقادیر اندازهگیری شده از الگوی شناختهشده برای هر یک از این هورمونها در خلال یک سیکل ماهانه پیروی نخواهد نمود.
نتایج:
1– برای بررسی ناباروری در بیماران مبتلا به کمکاری تیروئید میتوان از اندازهگیریPRL استفاده نمود و اگر افزایش میزان PRL بهواسطه تداخل عمل TRH باشد، درمان کمکاری تیروئید میتواند بیمار را به وضعیت طبیعی بازگرداند.
2– زمانی که PRL افزایش داشته باشد، معمولاً مقادیرFSH و LH در حد پائین محدودۀ نرمال قرار میگیرد و با توجه به اینکه اختلال در دورۀ قاعدگی نیز وجود دارد نوسانات این هورمونها نیز طی یک دوره، تفسیر معمول را نخواهد داشت. در این حالت اختلال، اگر ابتدای یک دورۀ قاعدگی را مبنا قرار دهیم، بهترین تفسیر را میتوان در مورد پروژسترون داشت، چرا که میزان این هورمون که تحت اثر LH از تخمدان آزاد میگردد تا قبل از تخمکگذاری بسیار پائین (در حد کمتر از 1 ng/ml) است که به فاصلۀ 4 – 3 روز پس از تخمکگذاری افزایش قابلتوجهی (تا حدود بالاتر از 10 ng/ml) خواهد داشت، بنابراین اگر در حدود روزهای بین بیست تا بیست و پنجم از ابتدای دوره، میزان پروژسترون اندازهگیری شود در تفسیر وضعیت بیمار بسیار مفید خواهد بود.
3– اگر افزایش پرولاکتین بهواسطۀ کمکاری تیروئید نباشد و درواقع بیمار مبتلا به کمکاری تیروئید دارای PRL بالا و بدون ارتباط با TRH باشد، باید درمان کمکاری تیروئید و مصرف داروهای کاهندۀ پرولاکتین بهموازات هم انجام گیرد.
4– در برخی موارد پرولاکتینمی بهواسطۀ کمکاری تیروئید بوجود میآید اما با استفاده از داروهای تیروئید میزان پرولاکتین به حالت طبیعی بازنمیگردد. در این حالت که به دلیل عدم فیدبک منفی داروی مصرفشدۀ تیروئیدی بر روی TRH هیپوتالاموس ایجاد میشود نیز کاهش پرولاکتین پلاسما نیاز به درمان موازی و جدا از مصرف داروی تیروئید دارد.
منابع:
1– شهبازی، پ. ملکنیا، ن.; بیوشیمی عمومی، بخش هورمونها، انتشارات دانشگاه تهران، چاپ بیست و هشتم 1387.
2– مارتین، و. د. و همکاران، ; مروری بر بیوشیمی هارپر، بخش هورمونها، انتشارات جهاد دانشگاهی، 1390.
3– TIETZ W. N. ; Text book of CLINICAL CHEMISTRY, Chapter 9 ENDOCRINOLOGY, 2008.
4– دیویدسون، ; بیوشیمی بالینی، مبحث هورمونها، 2007.
5– زیلوا، پانال، ; بیوشیمی بالینی در تشخیص و درمان بیماریها، ترجمه دکتر رهبانی، م. و دکتر رحیمیپور، ع. بخش هورمونها، انتشارات خنیا، 1368.
6- HENRY’S, Clinical Diagnosis and management by laboratory methods, 22nd edition pp, 367, 368, 2011.
7– SABIN, D. e. and INAYATULLAH, M. : 2013 February 4, “Managing thyroid dysfunction in selected special situation”, Biomed Central The Open Access Publisher, THRROID RESERCH, doi: 10.2147/CIA.S23966
[1] Estrogen
[2] Progesterone
[3] 17 β- Estradiol
[4] Granulosa
[5] Estriol6–
[6] corpus luteum
[7] 7 – Gonadotropin – Releasing Hormone
[8] Luteinizing Hormone
[9] Follicle Stimulating Hormone
[10] Prolactin
[11] Prolactin Release Inhibiting Hormone
[12] Luteotropic Hormone
[13] Amenorrhea
[14] Galactorrhea
[15] Tetraiodothyronine
[16] Triiodothyronine
[17] – سیستم رتیکولوآندوتلیال: گروهی از یاختههای خاص که در قسمتهای مختلف بدن بطور پراکنده وجود دارند و باکتریها و یا اجرام خارجی را که در جریان خون وارد میشوند جذب کرده و از بین میبرند. این یاختهها بطور عمده در مغز استخوان، طحال، کبد و غدههای لنفاوی وجود دارند.
[18] Growth Hormone
[19] Thyroid Stimulating Hormone
[20] Thyroid Releasing Hormone
نکتههای کلیدی آزمایشگاهی در سنجش هورمونهای تیروئیدی و پرولاکتین
نکاتی در مورد کنترل مصرف داروی لووتیروکسین در کمکاری تیروئید
تأثیر داروها بر آزمونهای عملکرد تیروئید
برای دانلود فایل pdf بر روی لینک زیر کلیک کنید
ورود / ثبت نام