مروری تازه بر استرپتوکوکها و انتروکوکها
دكتر رضا ميرنژاد (استاد دانشگاه)
مقدمه:
استرپتوكوکها گروه بزرگی از کوکسی گرم مثبت به قطر 0/5 تا 2 میکرومتر میباشند که بهصورت جفت یا زنجیرههای کوتاه یا بلند دنبال یکدیگر قرار گرفته و هیچگاه شکل خوشهای به خود نمیگیرند. این باکتریها در محیطهای بسیار غنی بهصورت جفت رشد کرده، ولی در محیطهای ساده بهصورت زنجیرهی طویل رشد میکنند. اكثر آنها بيهوازي اختياري بوده، ولی بعضی از آنها بيهوازي اجباري هستند و برای جداسازی اولیه آنها نیاز به وجود CO2 هست، هرچند ممکن است در کشتهای بعدی این نیاز وجود نداشته باشد.
استرپتوكوکها جزء باکتریهای همولاکتیک هستند، چراکه آنها با تخمیر گلوکز بدون ایجاد گاز، اسید لاکتیک تولید میکنند. آنها بدون حرکت و اسپور میباشند. بعضی از آنها بهراحتی بیرنگ شده، گرم منفی جلوه میکنند. بعضی از استرپتوکوکها کپسولدار میباشند و برای رشد نیاز به موادی نظیر خون، سرم، قند و غیره دارند. آنها برخلاف استافیلوکوکها کاتالاز منفی بوده، ولی همانند آنها و برخلاف کوکسی گرم منفی (نایسریاها) اکسیداز منفی میباشند.
استرپتوکوکها گروهی از باکتریهای ناهمگون و متفاوت هستند که بر اساس ویژگیهای تولید همولیز و داشتن کربوهیدراتC در دیواره سلولی طبقهبندی میشوند. این باکتریها در انسان و حیوانات بیماریهای گوناگونی ایجاد مینمایند. لازم به ذکر است که واریانتهای قدیمی استرپتوکوک که نیازمند به مواد غذائی خاص (پیردوکسال یا مواد تیولدار) جهت رشد بودند در حال حاضر در جنس Abiotrophia و Granulicatella طبقهبندی میشوند. در جدول زیر لیست استرپتوكوکها و انتروکوکهای مهم از نظر کلینیکی ارائه شده است:
جدول (1)- خصوصیات و علائم کلینیکی استرپتوکوکها و انتروکوکهای مهم از نظر کلینیکی
| گونه | گروه لانسفیلد و طبقهبندی | جایگاه طبیعی | بیماریهای مربوط |
| استرپتوکوکوس پیوژنز | گروه β , A همولیتیک | دستگاه فوقانی تنفسی 20-5 درصد جمعیت عمومی | گلودرد، تب مخملک، پیودرمی، اریزویپلاس، فاشئیت نکروزدهنده، سندرم توکسیک استرپتوکوکی، تب روماتیسمی، بیماری روماتیسم قلبی و گلومرولونفریت |
| استرپتوکوکوس آگالاکتیه | گروه B،β همولیتیک یا γ همولیز | دستگاه گوارش، واژن و بعضی منابع حیوانی (مانند شیر خام) | بیماری نوزادی مرحله زودرس و دیررس (مننژیت، دیسترس تنفسی و سپسیس)، سپسیس پورپورا و گلودرد |
| استرپتوکوکوس پنومونیه | آنتیژنهای لانسفیلد را ندارد،α همولیتیک | دستگاه تنفسی فوقانی70-5 درصد جمعیت عمومی | پنومونی، مننژیت، گوشدرد میانی، سینوزیت و کونژنکتیویت |
| استرپتوکوکوس موتانس | آنتیژنهای لانسفیلد را ندارد، استرپتوکوک ویریدانس،
α همولیتیک |
دهان | پوسیدگی دندان و اندوکاردیت |
| استرپتوکوکوس میتیس، استرپتوکوکوس سالیواریوس و استرپتوکوکوس سنگوئیس | انواع مختلفی از آنتیژنهای لانسفیلد استرپتوکوک ویریدانس،α همولیتیک | دهان (کومنسال) | اندوکاردیت |
| گروه استرپتوکوکوس انترمدیوس | گروه G ,F ,C ,A، همولیز متغیر | دهان، دستگاه گوارش و واژن | سینوزیت، اندوکاردیت و آبسههای کبدی و مغزی |
| استرپتوکوکوس دیسآگالاکتیه و استرپتوکوکوس اکوئی | گروه G ,C
β همولیتیک |
پوست و مخاطات | گلودرد، اریزویپلاس، زردزخم، مننژیت نوزادی، اندوکاردیت، آرتریت سپتیک و عفونتهای زخم |
| استرپتوکوکوس بویس | گروه D،α همولیتیک یا غیرهمولیتیک (γ همولیز) | دستگاه گوارش | اندوکاردیت در افراد مبتلا به تومور دستگاه گوارش |
| انتروکوکوس فکالیس | گروه D ، همولیز متغیر | دستگاه گوارش، حفره دهان، مثانه، مجاری ادراری و واژن | اندوکاردیت، باکتریمی، عفونت دستگاه ادراری، سپسیس نوزادی، عفونت شکمی و عفونت بافت نرم، عفونتهای بیمارستانی در افراد استفادهکننده از کاتتر و دیگر وسایل تهاجمی |
| انتروکوکوس فاشیوم | گروه D،α همولیتیک یا غیرهمولیتیک (γ همولیز) | دستگاه گوارش | مننژیت نوزادی |
در آزمایشگاه به دلایل زیر، تشخیص استرپتوکوکها باید انجام شود:
- گروه A به جهت درمان و پیشگیری از تب روماتیسمی.
- گروه B چون در مقایسه با سایر استرپتوکوکهای بتاهمولیتیک نسبت به آنتیبیوتیکهای مقاومت بیشتری دارد، همچنین به دلیل پیشگیری از انتقال به جنین و نوزادان.
- گروه D (انتروکوکها) به جهت ایجاد عفونتهای بیمارستانی و مقاومت بالا به آنتیبیوتیکهای مختلف.
- پنوموکک جهت تشخیص از فلور نرمال و ایجاد بیماری در افراد دچار نقض ایمنی
- گروه ویریدانس به دلیل ایجاد بیماری در افراد دچار نقض ایمنی و مقاومت نسبی به پنیسیلین.
استرپتوکوکوس پیوژنز[1] (استرپتوکوک گروه A)
تنها استرپتوكوک اختصاصی در گروه A که از نظر کلینیکی مهم است، استرپتوكوکوس پیوژنز میباشد. نمونههای کلینیکی دارای این ارگانیسم توسط آزمایشگاهها بهعنوان استرپتوكوک β همولیتیک گروهA گزارش میشوند که بعضی مواقع به آن GABHS یا GAS میگویند. ساختمان آنتیژنی استرپتوكوکوس پیوژنز از آنتیژنهای دیواره سلولی (کربوهیدرات C)، پروتئین M (بیش از 60 تیپ متفاوت)، پروتئین T و R و نوکلئوپروتئینها تشکیل شده است. کپسول، انواع همولیزینها (α،β،γ)، استرپتولیزین O و S، هیالورونیداز، اگزوتوکسینهای تبزا (سم اریتروژنیک که سه سروتیپ A، B و C دارد و توسط باکتریوفاژ معتدل کد میگردد)، نوکلئوتیداز دیفسفوپیریدین، استرپتودورناز، استرپتوکیناز (فیبرینولیزین) و DNase NADase از عوامل مؤثر در بیماریزایی (عوامل ویرولانس) این باکتری میباشند.
این باکتری سبب یک سری بیماریهای چرکی گلودرد (فارنژیت)، سلولیت، زردزخم، تب مخملک، سندرم شوک توکسیک استرپتوکوکی، پیودرمی و یک سری عوارض غیرچرکی (تب روماتیسمی و گلومرولونفریت) میشود. منشأ نهایی استرپتوکوکهای گروه A، شخصی است که حامل این ارگانیسمها میباشد. این شخص میتواند به عفونت بالینی یا عفونت تحت بالینی مبتلا باشد، یا اینکه ناقلی باشد که استرپتوکوکها را از طریق قطرات مترشحه از دستگاه تنفسی یا پوست به افراد دیگر منتقل کند. خطرناکترین منشأ انتشار ارگانیسمها، ترشحات بینی فردی است که حامل استرپتوکوکهایβ همولیتیک میباشد. نقش رختخواب و وسایل یا پوشاک آلوده مورد تردید است. تعیین گروه و تیپ استرپتوکوکها از نظر ایمونولوژیک، روشهای باارزشی برای پیگیری اپیدمیولوژیک زنجیره انتقال هستند. در ایجاد سندرم شوک سمی مانند استافیلوکوکوس اورئوس، باکتری استرپتوکوکوس پیوژنز (بهخصوص سروتیپ A سم اریتروژنیک) دارای خاصیت سوپرآنتیژنی بوده و سیستم ایمنی را بهشدت فعال کرده و سبب عوارض عفونت میگردد.
تشخیص آزمایشگاهی:
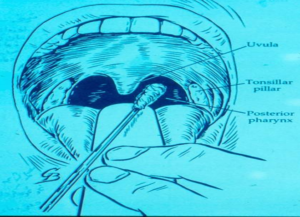
نمونههای چرکی، خلط، CSF، سوآب قسمت خلفی بینی، حلق و لوزه، مایع وزیکول، پوستول و خون جهت تشخیص استرپتوکوک گروه A به آزمایشگاه ارسال میشود. برای تشخیص استرپتوکوک گروه A از روشهای زیر استفاده میگردد:
شکل (1): تهیه نمونه توسط سوآب از حلق فرد مبتلا به گلودرد چرکی
اسمیر مستقیم:
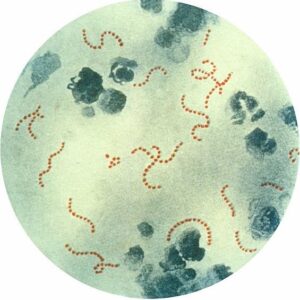
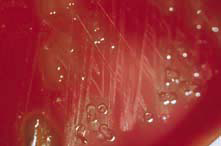
استرپتوکوک گروه A در رنگآمیزی گرم نمونههای ارسالی یا تهیهشده از محیط کشت، بهصورت جفت یا زنجیرههای کوتاه یا بلند و گرم مثبت یا گرم متغیر مشاهده میشود (شکل 2).
شکل (2): استرپتوکوک گروه A در رنگآمیزی گرم
کشت:
بهترین محیطهای کشت جهت کشت استرپتوکوک گروه A، محیط بلادآگار و شکلات آگار میباشند که بعد از انکوباسیون در 37 درجه سلسیوس کلنیها ظاهر میشوند. در صورتی که به بلادآگار به نسبت یک در سیصد هزار یا یک در پانصد هزار ماده ویوله دوژانسین اضافه شود، فقط استرپتوکوکوس پیوژنز روی آن رشد میکند و از این خاصیت برای جدا کردن استافیلوکوکها از استرپتوکوکها استفاده میگردد، همچنین با اضافه کردن تریمتوپریم (μg/mL1/25) و سولفومتاکسازول (μg/mL23/75) محیط برای رشد استرپتوکوک گروه A ، انتخابی میشود. بعد از 48 -24 ساعت انکوباسیون در حضورCO2 ، کلنیهای کوچک، خاکستری با هالهای از همولیز بتا در اطراف آن مشاهده میگردد. در شرایط بیهوازی، رشد و تولید همولیز بتا تشدید میشود. برای ایجاد شرایط نسبتاً بیهوازی موقع کشت چند بار لوپ را داخل محیط فرو برید و پلیت را حداقل در کندل جار (جار شمعدار) قرار دهید.
برای بررسی خاصیت همولیز بتا، خون خرگوش از همه مناسبتر است. خون گوسفند چون مانع رشد هموفیلوس همولیتیکوس که کومنسال دهان بوده و با استرپتوکوکها اشتباه میگردد، بسیار مفید است، ولی تشخیص همولیز بر روی آن مشکل است. خون انسان و اسب بههیچوجه مناسب نیستند، مگر اینکه مطمئن باشید که ماده وقفهدهنده رشد در آن موجود نیست. باید ایجاد همولیز بتا در حضور سوش شناختهشده استرپتوکوک گروه A تست شود.
تست PYR[2]:
این تست یک آزمایش سریع (در عرض 4 ساعت قابلاجرا میباشد) جهت شناسایی قطعی استرپتوکوک گروه A و انتروکوکها است. این تست در گروه A و بیش از 99 درصد از انتروکوکها مثبت است.
برای اجرا، 1 تا 3 کلنی را در محیط PYR براث (تاد-هویت براث به اضافه 0/01%L- پیرولیدونیل- بتا نفتیلآمید) تلقیح کنید و محیط را در 35 درجه سلسیوس برای 4 ساعت انکوبه نمایید. بعد از آن، معرف PYR را به محیط اضافه نموده و 1 دقیقه بعد اگر رنگ قرمز تیره مشاهده کردید، تست را مثبت در نظر بگیرید. توجه داشته باشید که در تست منفی رنگ زرد یا نارنجی مشاهده میشود.
کلید تشخیصی: استرپتوکوک بتاهمولیتیک گروه A به باسیتراسین حساس میباشد. تأئید قطعی گروه A با تستهای سروتایپینگ، لاتکس آگلوتیناسیون و یا پروب اسید نوکلئیک انجام میشود.
نحوه تعیین حساسیت به باسیتراسین:
کلنیهای خالص استرپتوکوک بتاهمولیتیک را بهطور فشرده روی پلیت حاوی بلادآگار کشت داده، یک دیسک باسیتراسین (0/04 واحد) را در وسط آن قرار دهید. پس از 24 ساعت انکوباسیون، هرگونه هاله عدم رشد را، استرپتوکوک بتاهمولیتیک گروه A باید تلقی کرد (شکل 3). بیش از 90 درصد استرپتوکوکهای گروه A و درصد کوچکی از استرپتوکوکهای گروه B و 10 تا 20 درصد از ایزولههای گروههای C و G حساس به باسیتراسین میباشند، لذا باید تست مثبت باسیتراسین با یک تست تأئیدی قطعی گردد.
شکل (3): تست تعیین حساسیت به باسیتراسین
آزمون لوسین آمینوپپتیداز:
تولید لوسین آمینوپپتیداز به همراه آزمون PYR در تشخیص استرپتوکوکها و انتروکوکها بکار میرود. این تست در آزمایشگاه بهصورت Disk spot انجام میشود.
آزمونهای جستجوی آنتیژن:
برای یافتن سریع استرپتوکوک گروه A میتوان از کیتهای تجاری که بر اساس آزمونهای آگلوتیناسیون و الیزا عمل میکنند، استفاده کرد. این روشها در مقایسه با کشت دارای حساسیت 90-60 درصد و اختصاصیت 98 درصد میباشند.
آزمونهای سرولوژیکی:
افزایش تیتر آنتیبادیهایی که علیه بسیاری از آنتیژنهای استرپتوکوکی گروه A ایجاد میشوند، قابل اندازهگیری است. این قبیل آنتیبادیها عبارتند از: آنتیاسترپتولیزین (ASO) O بهویژه در بیماریهای تنفسی، anti–DNase و آنتیهیالورونیداز بهویژه در عفونتهای پوستی، آنتیاسترپتوکیناز، آنتیبادیهای اختصاصی علیه انواع پروتئینM و غیره. در بین اینها، آنتیاسترپتولیزین (ASO) O از همه بیشتر کاربرد دارد.
سایر تستهای تأئیدی استرپتوکوک گروه A
لاتکس آگلوتیناسیون، آنزیم ایمنواسی (EIA)، تکنیکهای مولکولی مانندDNA پروب و PCR با حساسیت و اختصاصیت بالای 95 درصد برای شناسایی استرپتوکوک گروه A در بعضی از آزمایشگاههای پیشرفته انجام میشود.
توجه: از ابتدا باید دقت کرد که نوع همولیز بتا باشد در غیر این صورت نتیجه صحیحی بدست نخواهد آمد.
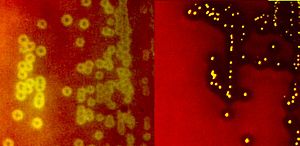
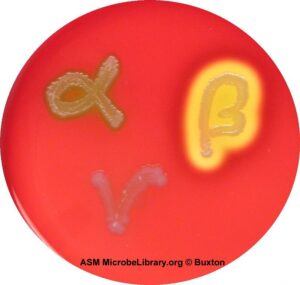
یادآوری (1): همولیز بتا بهصورت شفاف شدن کامل اطراف کلنی، همولیز آلفا بهصورت همولیز نسبی و سبز شدن اطراف کلنی و همولیز γ عدم همولیز و بهصورت هیچگونه تغییر رنگ در اطراف کلنی مشاهده میشوند (شکل 4).
یادآوری (2): محیط بلادآگار با افزودن 10-5 درصد خون به محیط پایه ساخته میشود.
شکل (4): انواع همولیز بروی محیط بلادآگار
آنتیبیوگرام:
در حال حاضر سویه مقاوم به پنیسیلین گزارش نشده و لذا نیازی به تعیین حساسیت به آنتیبیوتیک نیست. هرچند در موارد آلرژی در فرد بیمار که نمیتوان پنیسیلین استفاده کرد، باید تستهای تعیین مقاومت برای ماکرولیدها کلیندامایسین و تتراسایکلین انجام شود.
استرپتوکوکوس آگالاکتیه[3] (گروه B)
این باکتری فلور طبیعی دستگاه تناسلی خانمها میباشد و هنگام تولد به نوزاد منتقل میشود و بعد از تولد از طریق تماس با نوزادان یا مادران آلوده انتقال مییابد. استرپتوکوک گروهB عامل مهمی در ایجاد سپسیس، مننژیت نوزادی و پنومونی در نوزادان است و سبب مننژیت، پنومونی، پیلونفریت، اندوکاردیت و عفونت زایمان در بالغین میشود. لازم به ذکر است بیشترین موارد سپسیس نوزادی در حال حاضر به علت استرپتوکوکهای گروه B میباشد. منشأ این باکتریها دستگاه تناسلی مادری که ناقل بدون علامت است، میباشد. در موارد زایمان زودرس یا پارگی طولکشیده کیسه آمنیون، با انجام پیشگیری دارویی در مورد مادری که کشت مثبت دارد، میتوان از بیماری ناشی از استرپتوکوکهای گروه B در نوزاد پیشگیری کرد، لذا تشخیص سریع مادران آلوده در پیشگیری از ابتلا نوزادان بسیار مهم است.
مرکز کنترل بیماریها در ایالت متحده آمریکا (CDC) توصیه میکند که از تمامی زنان حامله در هفتههای 35 تا 37 نمونههای واژن و رکتال گرفته شود و حضور استرپتوکوک گروه B در آنها بررسی گردد. در این زنان در طول حاملگی بایستی نمونه ادرار گرفت و اگر تست ادرار آنها برای استرپتوکوک گروهB مثبت گردید نیازی به گرفتن نمونه از واژن و رکتال نیست و باید پروفیلاکسی را در این گروه از زنان جهت جلوگیری از انتقال عفونت به نوزاد انجام داد.
تشخیص آزمایشگاهی:
خون، CSF، خلط و ادرار نمونههای مناسب جهت تشخیص استرپتوکوک گروه B میباشند.
اسمیر مستقیم:
رنگآمیزی گرم، رسوب حاصل از سانتریفوژCSF در تشخیص سریع استرپتوکوکهای گروه B بسیار کمککننده است.
کشت:
نمونهها را میتوان روی محیط بلادآگار و شکلات آگارکشت داد. این باکتری ممکن است بر روی محیط مکانکی هم رشد نماید. بعد از 24 ساعت انکوباسیون کلنیهای بزرگ (1 تا 2 میلیمتر)، موکوئیدی با همولیز بتا که هاله آن کوچک میباشد، مشاهده میگردد. 97 درصد استرپتوکوک گروه B بر روی محیط کشت مناسب پیگمانت زرد و قرمز نارنجی ایجاد میکنند.
اگر سوآب واژن یا رکتال زنان باردار باید کشت داده شود، بایستی ابتدا روی محیطهای غنیشده مایع مانند Lim یا Carrot (محیط کروموژنیک براث) یا انتخابی جامد Granada agar (غیر کروموژنیک) برده شوند و بعد روی محیطهای بلاداگار و شکلات آگار کشت داده شوند. در محیطهای کروموژنیک تغییر رنگ از شفاف به زرد رخ میدهد. باید توجه داشت که استرپتوکوک گروه B غیرهمولیتیک سبب این تغییر رنگ نمیشوند.
همولیز دوبل:
در استرپتوکوک گروه B، همولیز ممکن است مانند گروه A واضح نباشد و اگر محیط کشت بعد از تلقیح نمونه در یخچال قرار داده شود، یک همولیز دو هالهای (دوبل) مشاهده میگردد.
کلید تشخیصی: استرپتوکوک گروه B بتاهمولیتیک، تست CAMP مثبت، هیدرولیز هیپورات سدیم مثبت و مقاوم به باسیتراسین و تریمتوپریم- سولفومتاکسازول است.
تست کمپ (CAMP):
استرپتوکوک گروه B یک ماده شبهپروتئینی بنام فاکتور CAMP تولید میکند که با بتاتوکسین ایجادشده توسط بعضی سوشهای استافیلوکوکوس اورئوس حالت سینرژیسم داشته و همولیز قوی ایجاد میکند.
روش کار:
1- در وسط پلیت بلادآگار یک سوش همولیتیک استافیلوکوکوس اورئوس را بهصورت یک خط مستقیم کشت دهید.
2- باکتری مشکوک به استرپتوکوک گروهB را بهطور عمود برخط کشت استافیلوکوک کشت دهید. البته بین دو خط کشت باید فاصله باشد و با هم تلاقی نکنند.
3- پلیت را به مدت 24-18 ساعت در 35 درجه سلسیوس و یا به مدت 60 ساعت در جار شمعدار در همان درجه حرارت قرار دهید. قرار دادن در محیط بدونCo2 اختصاصی بودن تست را افزایش میدهد.
4- از استرپتوکوک گروه A بهعنوان کنترل منفی و از استرپتوکوک گروه B بهعنوان کنترل مثبت استفاده گردد.
5- در صورتی که باکتری مورد آزمایش استرپتوکوک گروه B باشد، در مجاورت خط کشت استافیلوکوک همولیز تشدید شده و به شکل سر پیکان مشاهده میشود.
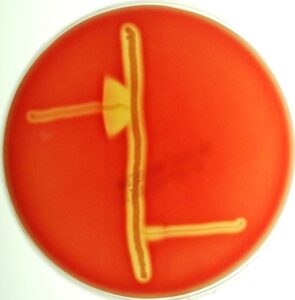
حدود 95 درصد از استرپتوکوکهای گروه B و سوشهای نادری از گروههای دیگر دارای تست کمپ مثبت هستند (شکل 5).
شکل (5): تست CAMP مثبت و منفی در استرپتوکوک گروه B
هیدرولیز هیپورات سدیم:
استرپتوکوک گروه B برخلاف استرپتوکوک گروهA قادر است هیپورات سدیم را به گلیسین و اسید بنزوئیک هیدرولیز نماید.
سایر تستهای تأئیدی استرپتوکوک گروه B:
لاتکس آگلوتیناسیون، کوآگلوتیناسیون، آنزیم ایمنواسی (EIA)، تکنیکهای مولکولی مانندPCR معمولی و Real-time PCR با حساسیت و اختصاصیت بالا برای شناسایی استرپتوکوک گروه B در بعضی از آزمایشگاههای پیشرفته انجام میشود. امروزه برای تأئید قطعی ایزولهها از نواحی استریل بدن از تستهای سروتایپینگ (لاتکس آگلوتیناسیون و کوآگلوتیناسیون) و کمولومینسس DNA پروب استفاده میگردد. DNA پروب برای تأئید استرپتوکوک گروه B از محیطهای انتخابی مایع مانند Lim براث استفاده میشود. باید توجه داشت که این تست DNA پروب برای شناسایی استرپتوکوک گروه B روی نمونههای کلینیکی بهصورت مستقیم حساس نیست.
آنتیبیوگرام:
حساسیت به اریترومایسین، لینکومایسین یا کلیندامایسین، سفالوتین یا سفالکسین، تتراسایکلین، اپمیپنم، سفوتاکسیم یا سفتریاکسون، سیپرفلوکساسین، وانکومایسین، سفوکسیتین و نورفلوکساسین باید ارزیابی شود. در سپتیسمی، جنتامایسین هم به دیسکهای فوق اضافه میشود. همچنین در عفونت ادراری، اریترومایسین، لینکومایسین و کلیندامایسین حذف و نیتروفورانتوئین اضافه گردد.
لازم به ذکر است حساسیت به پنیسیلین با توجه به اینکه این باکتری حساس به آن باقی مانده است، نیازی نیست تعیین گردد. در صورتی که فرد حساس به پنیسیلین میباشد باید تعیین حساسیت برای سایر آنتی بیوتیکها بهخصوص ماکرولیدها و تتراسایکلین انجام گردد. مقاومت القائی به کلیندامایسین ممکن است رخ دهد که بعد از مشاهده این نوع مقاومت باید از تست D-zone که برای استافیلوکوکوس اورئوس مورد استفاده قرار میگیرد، استفاده کرد. دستورالعملهای اختصاصی برای تست D-zone استرپتوکوکی پیشنهاد شده است که در آن دیسکهای کلیندامایسین و اریترومایسین با فاصله 12 میلیمتری بهجای 15 تا 16 میلیمتری پیشنهادی برای تست استافیلوکوکوس اورئوس، از هم قرار میگیرند.
بیش از 90 درصد سویهها به تتراسایکلین مقاومند. اغلب استرپتوکوکهای گروه B به آمینوگلیکوزیدها نیتروفورانتوئین، نالیدیکسیک اسید و تریمتوپریم- سولفومتاکسازول مقاومت نشان میدهند.
استرپتوکوکهای گروه C و G:
این باکتریها مشابه با استرپتوکوکوس پیوژنز میباشند و عفونتهای باکتریمی، اندوکاریت ، مننژیت، آرتریت و عفونتهای پوست و تنفسی ایجاد میکنند. گلودرد ایجادشده این گروه از باکتریها مشابه گلودرد استرپتوکوک گروه A است، با این تفاوت که عفونتهای این باکتریها بدون عوارضی مانند تب روماتیسمی میباشد.
استرپتوکوکهای گروه D:
اعضای این گروه از نظر مولکولی و متابولیکی با سایر اعضای جنس استرپتوکوک تفاوت داشته و بهعنوان یک جنس مجزا در نظر گرفته میشوند. امروزه این جنس، گونههای متعددی را در خود جای میدهد که تعداد آنها در منابع مختلف از 17 تا 21 گونه متغیر بوده و در 5 گروه قرار میگیرند. شایعترین آنها دو گونــــــــــه E. faecium وE. faecalis هستند، اما گزارشهایی بهندرت مبنی بر مشاهده سایر گونهها در عفونتهای انسانی دیده شده است که از انواع این گونهها میتوان به E.durans،E. flavescens ,E. munstii , gallinarum ,E. avium ,E. casseliflavus ,E. raffinosus و E.hirae اشاره نمود. حضور این گونهها در مناطق مختلف دنیا متفاوت بوده است؛ بهعنوان مثـــــــــــــــــــال در مـــــــواردی دو گونه E. gallinarum ,E. casseliflavus غالبترین گونهها پس از E. faecalis وE. faecium گزارش شده است.
بطورکلی ﮔﻮﻧﻪﻫﺎي اﻧﺘﺮوﮐﻮك را ﺑﺮ اﺳﺎس ﺗﻮاﻧﺎﯾﯽ ﺗﺸﮑﯿﻞ اﺳﯿﺪ در ﻣﺤﯿﻂ ﺣﺎوي ﻣﺎﻧﯿﺘﻮل و ﺳﻮرﺑﻮز ﺑﺮاث و ﻫﯿﺪروﻟﯿﺰ آرژﯾﻨﯿﻦ ﺑﻪ ﭘﻨﺞ ﮔﺮوه تقسیمبندی کردهاند:
ﮔﺮوه اول ﺗﻮاﻧﺎﯾﯽ ﺗﺸﮑﯿﻞ اﺳﯿﺪ در ﻣﺤﯿﻂ ﻣﺎﻧﯿﺘﻮل ﺑﺮاث و ﻫﯿﺪروﻟﯿﺰ آرژﯾﻨﯿﻦ را داﺷﺘﻪ، اﻣﺎ ﺳﻮرﺑﻮز ﻣﻨﻔﯽ میباشند. انتروکوکوس فکالیس در این دسته قرار میگیرد. اینگونه ﻣﺴﺌﻮل 90-85% عفونتهای اﻧﺘﺮوﮐوﮐﯽ اﻧﺴﺎن اﺳﺖ. ﻋﻼوه ﺑﺮ روده اﻧﺴﺎن، در دﺳﺘﮕﺎه ﮔﻮارش ﻣﺮغ، ﮔﻮﺳﺎﻟﻪ، ﺧﻮك، اﺳﺐ، ﮔﻮﺳﻔﻨﺪ و ﺑﺰ ﻧﯿﺰ ﯾﺎﻓﺖ میشود. وﺟﻪ ﺗﻤﺎﯾﺰ آن از دﯾﮕﺮ اﻋﻀﺎ ﮔﺮوه 2، ﻣﻨﻔﯽ ﺑﻮدن ﺗﺴﺖ آراﺑﯿﻨﻮز اﺳﺖ. ﺗﻌﺪادي از وارﯾﺎﻧﺖﻫﺎي آن ﻗﺎدر ﺑﻪ ﺗﺤﻤﻞ ﺗﻠﻮرﯾﺖ و اﺳﺘﻔﺎده از ﭘﯿﺮووات میباشند.
ﮔﺮوه دوم ﺗﻮاﻧﺎﯾﯽ ﺗﺸﮑﯿﻞ اﺳﯿﺪ در ﻣﺤﯿﻂ ﺣﺎوي ﻣﺎﻧﯿﺘﻮل و ﺳﻮرﺑﻮز ﺑﺮاث را داﺷﺘﻪ، اﻣﺎ ﻓﺎﻗﺪ ﺗﻮاﻧﺎﯾﯽ ﻫﯿﺪروﻟﯿﺰ آرژﯾﻨﯿﻦ میباشند.
گروه سوم آرژﯾﻨﯿﻦ را ﻫﯿﺪروﻟﯿﺰ ﮐﺮده، اﻣﺎ در ﻣﺤﯿﻂ ﻣﺎﻧﺘﯿﻮل ﺑﺮاث و ﺳﻮرﺑﻮز اﺳﯿﺪ ﺗﺸﮑﯿﻞ نمیدهند. واریانتهای ﻣﺎﻧﯿﺘﻮل ﻣﻨﻔﯽ اﻧﺘﺮوﮐﻮكوس ﻓﮑﺎﻟﯿﺲ در این گروه قرار دارند. در وارﯾﺎﻧﺖﻫﺎي ﻏﯿﺮﺷﺎﯾﻊ اﻧﺘﺮوﮐﻮﮐﻮس ﻓﮑﺎﻟﯿﺲ ﮐﻪ ﻣﺎﻧﯿﺘﻮل ﻣﻨﻔﯽ و ﭘﯿﺮوات ﻣﺜﺒﺖ میباشند، آراﺑﯿﻨﻮز، راﻓﯿﻨﻮز و ﺳﻮﮐﺮوز ﻣﻨﻔﯽ میباشد. اﻧﺘﺮوﮐﻮكوس ﻓﺎﺳﯿﻮم ﻣﺎﻧﯿﺘﻮل ﻣﻨﻔﯽ نیز ﺗﻨﻬﺎ ﻋﻀﻮ اﯾﻦ ﮔﺮوه اﺳﺖ ﮐﻪ ﻗﺎدر ﺑﻪ اﺳﺘﻔﺎده از آراﺑﯿﻨﻮز میباشد.
ﮔﺮوه چهارم ﻣﺘﺸﮑﻞ از 3 ﮔﻮﻧﻪ است ﮐﻪ از ﻧﻈﺮ ﺗﺸﮑﯿﻞ اﺳﯿﺪ در ﻣﺤﯿﻂ ﺣﺎوي ﺳﻮرﺑﻮز و ﻣﺎﻧﺘﯿﻮل ﺑﺮاث ﻣﺜﺒﺖ ﺑﻮده و ﻫﯿﺪروﻟﯿﺰ آرژﯾﻨﯿﻦ آن ﻣﻨﻔﯽ میباشد. هیچکدام از زیرگونههای انتروکوکوس فکالیس در این گروه قرار ندارند.
گروه پنجم شامل گونههای اﻧﺘﺮوﮐﻮﮐﻮس ﮐﺎﺳﻠﯽ ﻓﻼووس[4]، اﻧﺘﺮوﮐﻮﮐﻮس ﮔﺎﻟﯿﻨﺎروم[5]، اﻧﺘﺮوﮐﻮﮐﻮس ﻓﮑﺎﻟﯿﺲ و اﻧﺘﺮوﮐﻮﮐﻮس ﮐﻮﻟﻮﻣﺒﺎ[6] هستند. البته انتروکوکوس کولومبا ﻣﺸﺎﺑﻪ وارﯾﺎﻧﺖﻫﺎي آرژﯾﻨﯿﻦ ﻣﻨﻔﯽ اﻧﺘﺮوﮐﻮﮐﻮس ﻓﮑﺎﻟﯿﺲ میباشد و ﺑﺎ ﺗﺸﮑﯿﻞ اﺳﯿﺪ در ﻣﺤﯿﻂ راﻓﯿﻨﻮز ﺑﺮاث از اﻧﺘﺮوﮐﻮﮐﻮس ﻓﮑﺎﻟﯿﺲ ﻣﺘﻤﺎﯾﺰ میشود.
اﻧﺘﺮوﮐﻮکها، ﮔﺮم ﻣﺜﺒﺖ ﺑﯽﻫﻮازي اﺧﺘﯿﺎري و ﮐﺎﺗﺎﻻز ﻣﻨﻔﯽ ﻫﺴﺘﻨﺪ، ﻗﺎدرﻧﺪ در ﻣﺤﯿﻂ ﺣﺎوي 6/5% کلرید سدیم و 40% ﺻﻔﺮا رشد ﮐﻨﻨﺪ. آﻧﻬﺎ معمولاً در pH محدوده (6 الی 9) و در دمای 45-0 درجه سلسیوس رشد میکنند. انتروکوکها در 60 درجه سلسیوس، 30 دقیقه زنده میمانند، اما رشد بهینه آنها در 37 درجه سلسیوس مشاهده میگردد. این باکتریها همچنین توانایی رشد در NaCI 6.5%، pH =9/6 و نمکهای صفراوی را داشته و اغلب آنها قادر به هیدرولیز پیروات میباشند. اعضای این گروه بهراحتی قادر به رشد بر روی محیط بلاد آگار بوده و غالباً قادر به لیز گلبولهای قرمز نیستند (همولیز γ)، اما انواع آلفا (α) و بتا (β) نیز در میان آنها مشاهده میگردد، بهطوری که نوع β در میان 10 گونه از انواع انتروکوکها دیده میشود.
این باکتریها قادرند بهراحتی شرایط سخت محیطی را تحمل کنند، لذا در هر جا در طبیعت، از جمله خاک، غذا، آب، حیوانات، پرندگان و حشرات قابل جداسازی هستند. انتروکوکها، کموارگانوتروف[7] با متابولیسم جور تخمیر بوده و دامنه وسیعی از کربوهیدراتها را تخمیر میکنند که محصول عمده این فرآیند، اسیدلاکتیک است و هیچ گازی تولید نمیگردد. این باکتریها فاقد آنزیمهای سیتوکروم هستند، اما گاهی اوقات تولید کاتالاز کاذب میکنند. تقریباً ﻫﻤﻪ سویهها ﻫﻤﻮﻓﺮﻣﺎﻧﺘﺎﺗﯿﻮ[8] ﺑﻮده و از ﺗﺨﻤﯿﺮ ﮔﻠﻮکز، اسیدلاکتیک ﺗﻮﻟﯿﺪ میکنند. آنتیژن ،D ﯾﮏ ﮔﻠﯿﺴﺮول ﺗﯿﮑﻮﺋﯿﮏ اﺳﯿﺪ ﻣﺮﺗﺒﻂ ﺑا دیواره سلولی اﺳﺖ ﮐﻪ در همه سویهها وجود دارد. درﺻﺪ ﮔﻮاﻧﯿﻦ + سیتوزﯾﻦ آﻧﻬﺎ 45-37 درصد میباشد.
انتروکوکها متحرک یا غیرمتحرک (انتروکوکوس فکالیس و انتروکوکوس فاسیوم) میباشند. گونههای متحرک زردرنگ انتروکوکوس معمولاً غیربیماریزا میباشند از جمله Enterococcus cassilflavus و Enterococcus gallinarum دو انتروکوک غیرپاتوژن هستند که متحرک میباشند و مقاومت ذاتی به وانکومایسین دارند. از این نظر باید از انتروکوکهای فکالیس و فاسیوم مقاوم به وانکومایسین افتراق داده شوند.
در گروه D غیر از انتروکوکها، استرپتوکوکوس بویس[9] (غیر انتروکوک) قرار دارد که به همراه انتروکوکها در کولون انسان، پیشابراه و دستگاه تناسلی خانمها زندگی میکنند و به هنگام صدمه دستگاه ادراری یا تناسلی میتوانند وارد خون شده و سایر نقاط بدن مثل قلب را آلوده سازند. آنها سبب آبسههای شکمی، عفونت مجاری ادراری، اندوکاردیت و عفونت مجاری صفراوی میشوند. استرپتوکوکوس بویس از خون افراد مبتلا به سرطان کولون جدا میشود. استرپتوکوکوس بویس امروزه بهعنوان یک کمپلکس هفت سویهای و یا زیرگونهای در نظر گرفته میشود که تشخیص تفاوتهای بیوشیمیایی که بین زیرگونهها وجود دارد مشکل است.
استرپتوکوکوس گالولیتیکوس[10] (شامل زیرگونه گالولیتیکوس، پاستوریانوس و ماکدونیکوس[11])، استرپتوکوکوس اکوئینوس[12]، استرپتوکوکوس اینفنتاریوس[13] (شامل اینفنتاریوس و لوتینسیس[14]) و استرپتوکوکوس آلاکتولیتیکوس[15]. زیرگونههای گالولیتیکوس و پاستوریانوس از استرپتوکوکوس گالولیتیکوس بیشتر از زیرگونههای استرپتوکوکوس اینفنتاریوس از کشت خون بیماران با سرطان روده بزرگ جدا میشوند. زیرگونههای گالولیتیکوس از استرپتوکوکوس گالولیتیکوس با عفونتهای مفاصل دارای پروتز و اندوکاردیت عفونی در ارتباط است. زیرگونه پاستوریانوس از استرپتوکوکوس گالولیتیکوس و زیرگونه اینفنتاریوس از استرپتوکوکوس اینفنتاریوس با عفونتهای کبدی صفراوی و موارد مننژیت مرتبط هستند. لازم به ذکر است در بسیاری از آزمایشگاهها این زیرگونهها هنوز بهعنوان استرپتوکوکوس بویس گزارش میشوند، چرا که شناسایی فنوتیپی برای تمایز آنها کافی نیست. امروزه از روشهای مولکولی یا MALDI-TOF برای شناسایی و تمایز این زیرگونهها استفاده میگردد.
همانطورکه در بالا ذکر شد، انتروکوکوس فکالیس شایعترین گونهای میباشد که مسئول 85 تا 90 درصد عفونتهای انتروکوکی است، درحالیکه انتروکوک فاسیوم 5 تا 10 درصد این عفونتها را ایجاد مینماید. انتروکوکها سردسته علل شایع عفونتهای بیمارستانی بهویژه درICU هستند و درمان آنها با سفالوسپورینها و سایر آنتیبیوتیکهایی که به آنها مقاوم میشوند، صورت میگیرد. انتروکوکها عمدتاً توسط دستهای پرسنل بیمارستان که ممکن است در دستگاه گوارش خود ناقل انتروکوک باشند از یک فرد بیمار به فرد دیگری منتقل میشوند.
انتروکوکها گاهی از طریق وسایل پزشکی منتقل میشوند. در بیماران، شایعترین محلهای عفونت عبارتند از: دستگاه ادراری، جراحتها، سیستم صفراوی و خون. انتروکوکها در نوزادان عامل، مننژیت و باکتریمی بوده ولی در بزرگسالان، اندوکاردیت ایجاد مینمایند. با این وجود در عفونتهای داخل شکمی، جراحتها، عفونتهای ادراری و سایر عفونتها، انتروکوکها معمولاً همراه نمونههای دیگری از باکتریها در محیط کشت رشد میکنند و تعیین نقش بیماریزایی انتروکوکها مشکل است.
تشخیص آزمایشگاهی:
نمونه ارسالی به آزمایشگاه ادرار، خون و ترشحات چرکی میباشد.
استرپتوکوکهای غیرانتروکوک همانند انتروکوکها قادر به رشد در محیط حاوی صفرا میباشند، ولی برخلاف آنها قادر به رشد در محیط حاوی 6/5درصد NaCl نیستند و PYR منفی هستند. استرپتوکوکهای گروه D در روی محیط مکانکی قادر به رشد میباشند.
نوع همولیز:
استرپتوکوکهای گروهD ، همولیز آلفا و یا گاما (عدم همولیز) میدهند و انتروکوکها گاهی همولیز بتا هم میدهند. توجه داشته باشید هر استرپتوکوکی که در محیط مکانکی رشد میکند به گروه D یا B تعلق دارد که نوع D برخلاف B قدرت هیدرولیز بایل اسکولین را دارد.
کلید تشخیصی: استرپتوکوکی که بر روی محیط مکانکی رشد میکند و بایل اسکولین را هیدرولیز مینماید (سبب ایجاد رنگ سیاه در محیط میگردد) استرپتوکوک گروه D است.
آنتیبیوگرام:
در آزمایشگاه بایستی مقاومت بالا به پنیسیلین یا آمپیسیلین و مقاومت بالا به استرپتومایسین و جنتامایسین انتروکوکها مورد بررسی قرار گیرد. همچنین حساسیت انتروکوکها در آزمایشگاه نسبت به وانکومایسین، تتراسایکلین (تنها در مورد عواملی که به وانکومایسن مقاوم هستند، انجام شود)، کلرامفنیکل، ریفامپین، اریترومایسین، سیپروفلوکساسین، پیپراسیلین، ایمیپنم، افلوکساسین و تیکوپلانین سنجیده شود و در عفونتهای ادراری نیتروفورانتوئین هم بایستی ارزیابی گردد.
انتروکوکها به وانکومایسین مقاوم هستند (MIC بیشتر از 32 میکروگرم در میلیلیتر) که به دلیل حضور ژنهای مقاومت به نام ژنهای van است. اگرچه بسیاری از این ژنها توصیف شدهاند، ولی شایعترین آنها Van A، Van B و Van C میباشند. ژنهای Van A و Van B سبب ایجاد مقاومت سطح بالا میگردند و بهطور شاخص در انتروکوکوس فاسیوم و با فراوانی کمتر در انتروکوکوس فکالیس یافت میگردند. این ژنها اکتسابی و قابل انتقال توسط پلاسمیدها هستند که میتوانند به علت قابلیت انتقال مقاومت سبب پیدا شدن مشکلاتی در کنترل عفونت باشند. مقاومت به وانکومایسین را میتوان از مقاومت ذاتی و سطح پائین (ژنهای Van C) در گونههای متحرک و زردرنگ انتروکوکوس تمایز داد که ضرورت دارد این کار در آزمایشگاهها انجام شده و به گروه کنترل عفونت بیمارستان گزارش گردند.
در in vivo برای درمان اندوکاردیتها، ترکیب پنیسیلین توأم با جنتامایسین اثر رضایتبخشی داشته است.
استرپتوکوکهای ویریدانس:
استرپتوکوکهای ویریدانس جزء شایعترین فلور طبیعی دستگاه فوقانی تنفس هستند که به هنگام تروما (دندان کشیدن و مسواک زدن) وارد جریان خون میگردند. این باکتریها سبب اندوکاردیت، پوسیدگی دندان و آبسه (همراه با دیگر باکتریها) هستند.
تشخیص آزمایشگاهی:
نمونه ارسالی مناسب به آزمایشگاه جهت شناسایی استرپتوکوکهای ویریدانس، خون است. این باکتریها بر روی بلادآگار، همولیز آلفا یا گاما ایجاد میکنند و در لام گرم معمولاً زنجیره کوتاهتر از بقیه استرپتوکوکها ایجاد مینمایند. باید به این نکته توجه داشت که شناسایی گونههای استرپتوکوکهای ویریدانس ضرورتی ندارد. برخی از استرپتوکوکهای ویریدانس متعلق به استرپتوکوکهای میلری هستند. با توجه به اینکه این استرپتوکوکها معمولاً توسط ایجاد بوی کارامل سوخته مشخص میشوند، در صورت مشاهده باید گزارش گردند، چرا که به دلیل ویژگی آنها در تشکیل آبسهها و حساسیت منحصربهفرد آنها به پنیسیلین، باید پزشکان از وجود آنها مطلع شوند.
تستهای تعیین حساسیت باید بر روی ایزولههای استرپتوکوکهای ویریدانس جداشده از مکانهای استریل بدن انجام شود، زیرا مقاومت به پنیسیلین ممکن است در این گروه از باکتریها رخ دهد.
کلید تشخیصی: استرپتوکوک با همولیز آلفا یا گاما، مقاوم به اپتوچین، PYRase منفی، عدم رشد در محیط حاوی نمک 6/5 درصد، عدم هیدرولیز بایل اسکولین و هیپورات، تست کمپ منفی، اکثراً مقاوم به باسیتراسین
استرپتوکوکوس پنومونیه[16] (پنوموکک)
پنوموککها جزء فلور طبیعی دستگاه تنفس در 25 تا 50 درصد از بچههای با سن قبل از مدرسه، 36 درصد در سن مدرسه و 20 درصد افراد بالغ میباشند و از طریق ترشحات تنفسی منتقل میشوند. انتقال از فرد به فرد از طریق ترشحات در مواقع اپیدمیک صورت میگیرد. انتقال اندوجنوس از مناطق کلونیزه شده (نازوفارنکس یا اورفارنکس) به مناطق دورتر مانند شش، سینوسها و گوشها صورت میگیرد. پنوموکک عامل پنومونی، مننژیت، اوتیت، سینوزیت، اندوکاردیت، برونشیت و باکتریمی میباشد. CDC توصیه میکند تمام بچهها در سن 2 ماهگی با واکسن 13 ظرفیتی کونجوگه واکسینه گردند. همچنین افراد بالغ و بالای 65 سال بایستی هم با واکسن 13 ظرفیتی و هم 23 ظرفیتی پلیساکاریدی واکسینه گردند. افراد با نقص سیستم ایمنی در هر سنی باید واکسن را دریافت نمایند. امروزه برای ایمن کردن تمام افراد واکسنهای بهتری در حال بررسی و تحقیق میباشند.
تشخیص آزمایشگاهی:
نمونههای ارسالی به آزمایشگاه جهت شناسایی استرپتوکوکوس پنومونیه، خلط، خون و CSF است. جهت تشخیص آن از روشهای زیر استفاده میگردد:
کشت:
نمونهها روی محیط بلادآگار و محیطهای حاوی صفرا کشت داده میشوند. بعد از 24 ساعت انکوباسیون در جار شمعدار و در 37 درجه سلسیوس، کلنیهای گرد شفاف و کوچک با یک هاله نازک همولیز آلفا پدیدار میگردد. بعد از 48 ساعت بهواسطه خاصیت اتولیز، مرکز کلنی مقعر میشود. بعضی از سوشهای پنوموکک ایجاد کلنیهای مخاطی بزرگ مینمایند که در سطح آگار شبیه قطره روغن به نظر میرسند (شکل 6).
شکل (6): کلنیهای مخاطی پنوموکک، شبیه قطره روغن در سطح بلادآگار
رنگآمیزی گرم:
در رنگآمیزی گرم پنوموکک به شکل کوکسیهای گرد یا بیضی شکل به قطر حدود 1 میکرومتر بهصورت تکی، دوتایی یا زنجیرههای کوتاه مشاهده میشوند که شکل دوتایی (دیپلوکوک) آنها معمولتر است و اگر هم زنجیره ایجاد نمایند ترکیب جفتی را در زنجیره حفظ میکنند. جفتهای پنوموکک از طریق محور طولی به هم متصل هستند و در اصطلاح شکل سرنیزه یا شعله شمع دارند.
نکته: رنگآمیزی گرم رسوب حاصل از سانتریفوژ CSF در تشخیص سریع پنوموکک، دارای حساسیت بسیار بالایی است.
کلید تشخیصی: دیپلوکوکها، گرم مثبت شعله شمعی، کاتالاز منفی، اپتوچین یا حلالیت در صفرا مثبت و تست تورم کپسولی (کوالانگ) مثبت هستند.
نکته مهم: استرپتوکوکها بندرت به شکل باسیلهای کشیده دیده میشوند که قابل تشخیص از لاکتوباسیلها نیستند. جهت افتراق این دو در روی محیط بلادآگار بهطور یکنواخت کشت داده، یک دیسک 10 واحدی پنیسیلین قرار دهید، سپس از مرز هاله ایجادشده لام تهیه شود. اگر لاکتوباسیلوس باشد به شکل باسیل و اگر استرپتوکوک باشد به شکل کوکسی دیده میشود. علاوه بر این اگر نمونه را در آبگوشت تیوگلیکولات کشت دهید، در صورتی که استرپتوکوک باشد زنجیرههای استرپتوکوکی ایجاد میشود.
تست اپتوچین یا تست P:
1- یکچهارم یا نصف پلیت حاوی بلادآگار را با کلنی موردنظر کشت دهید.
2- یک دیسک اپتوچین را در وسط کشت قرار دهید.
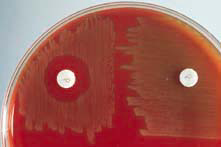
3- به مدت 24 ساعت در جار شمعی در 37- 35 درجه سلسیوس انکوبه نمایید. چنانچه قطر دیسک mm6 باشد، هاله بزرگتر یا مساوی با mm 14 و چنانچه قطر دیسکmm 10 باشد، هاله بزرگتر یا مساوی mm 16 مثبت در نظر گرفته شده، باکتری موردنظر پنوموکک فرض میگردد. در صورتی که هاله کوچکتر از مقادیر مذکور باشد، تست مشکوک تلقی شده و باید بهوسیله تست حلالیت در صفرا کنترل شود (شکل 7).
4- در این تست از پنوموکک بهعنوان کنترل مثبت و از استرپتوکوکهای ویریدانس بهعنوان کنترل منفی استفاده میشود.
شکل (7): تست حساسیت به اپتوچین در پنوموکک
تشخیص آنتیژنی در ادرار:
این تست برای شناسایی پنوموکوک در افرادی که دچار بیماری تنفسی مزمن و خارج ریوی و عفونت گوش میانی هستند، دارای ارزش است. برای تفسیر این تست باید از فرد سؤال گردد که قبلاً دچار عفونت بوده است یا نه.
آنتیبیوگرام:
بایستی در آزمایشگاه حساسیت پنوموکک بر روی بلادآگار، ابتدا نسبت به اریترومایسین، پنیسیلین و تریمتوپریم- سولفومتاکسازول سنجیده شود و درصورتیکه آنتیبیوتیکهای فوق گران، دارای توکسیسیته بودند و یا درمان با آنتیبیوتیکهای فوق با شکست روبرو شد، حساسیت باکتری به آنتیبیوتیکهای سفیپیم، سفوتاکسیم یا سفتراکسون، کلیندامایسین، افلوکساسین، تتراسایکلین و وانکومایسین سنجیده شود. در مراکز تحقیقاتی، در افرادی که به آنتیبیوتیکها حساسیت دارند و در عفونتهای غیرمعمول بایستی از آنتیبیوتیکهای مرحله سوم آموکسیسیلین، آموکسیسیلین- کلاوولانیک اسید، سفورکسیم، کلرامفینکل، ایمیپنم و ریفامپین استفاده گردد. لازم به ذکر است که تنها باید نتایج تست حساسیت در مورد پنیسیلین، سفوتاکسیم یا سفتراکسون و وانکومایسین در مورد پنوموککهای جداشده از نمونههای CSF گزارش شوند.
در خصوص تعیین حساسیت به پنیسیلین باید توجه داشت که امروزه مقاومت استرپتوکوکوس پنومونیه با مقاومت متوسط یا بالا به پنیسیلین بطور جهانی گزارش شده است، لذا ایزولهها باید برای تعیین مقاومت به پنیسیلین مورد بررسی قرار گیرند. یک روش غربالگری استفاده از روش دیسک دیفیوژن با دیسک 1 میکروگرمی اگزاسیلین (بیشتر از 20 میلیمتر حساس گزارش شود) میباشد. هرچند ایزولههایی که در این تست غیرحساس گزارش میگردند باید تحت بررسیهای بیشتر با روش ماکرودایلوشین و میکرودایلوشن با استفاده از محیط مولر هینتون براث غنیشده با گلبول قرمز لیزشده اسب یا E-test برای تعیین MIC پنیسیلین قرار بگیرند. در دستورالعمل CLSI برای ایزولههای موارد مننژیت در مقابل ایزولههای موارد غیرمننژیتی نسبت به پنیسیلین و سفالوسپورینها Break pointهایی وجود دارد که باید در آزمایشگاه آنها را مدنظر قرار داد.
جدول (2): تشخیص افتراقی انواع استرپتوکوکها
| گروه | شکل | همولیز | آنتیژن گروه | هیدرولیز بایل اسکولین | رشد در حضور 6/5% Nacl | حلالیت در صفرا |
| استرپتوکوکهای بتاهمولیتیک قابل گروهبندی | زنجیره | β | A,B,C,F,G | _ | _ | _ |
| استرپتوکوک گروه D | ||||||
| انتروکوک | زنجیره کوتاه -دوتائی | α و β | D | + | + | _ |
| غیرانتروکوک | زنجیره کوتاه- دوتائی | α و γ | D | + | _ | _ |
| استرپتوکوک ویریدانس | زنجیره | α و γ | ندارد | _ | _ | _ |
| پنوموکک | دوتائی- زنجیره کوتاه | α | ندارد | _ | _ | + |
| ائروکوکوس | سلول تک، تتراد | α و γ | ندارد | V | + | _ |
ژملا و ائروکوکوس
دیگر کوکوسیهای گرم مثبت غیراسترپتوکوکی کاتالاز منفی که اهمیت آنها رو به افزایش است به جنس ژملا و ائروکوکوس تعلق دارند. گونههای ژملا (ژملا همولیزانس[17] و ژملا موربیلیوروم[18]) شبیه استرپتوکوکهای ویریدانس هستند، اما معمولاً کلنیهای کوچکتری دارند. ژملا همولیزانس با اندوکاردیت و مننژیت مرتبط هستند. رنگآمیزی گرم معمولاً دیپلوکوکها را با لبههای مسطح نشان میدهد که با گونههای نایسریا اشتباه گرفته میشوند، زیرا این سلولها ممکن است بهآسانی رنگ خود را از دست بدهند.
ژملا موربیلیوروم به شکل کوکسیهای جفت یا زنجیرهای کوتاه دیده میشود. هر دو دارای تست PYR مثبت، عدم رشد در حضور NaCl و تست هیدرولیز اسکولین منفی هستند (جهت تمایز آنها از انتروکوکها). ژملا همولیزانس دارای تست لوسین آمینوپپتیداز (LAP) مثبت است. هردو معمولاً به پنیسیلین حساس هستند. همانند سایر کوکسیهای گرم مثبت، چنانچه در مورفولوژی ارگانیسم شک وجود داشته باشد (نظیر اینکه آیا کوکسی یا باسیل کوتاه است) انجام رنگآمیزی گرم از یک کشت براث ایـــن مشکل را حل میکنـــد. مشخص شده است که MALDI-TOF روش مفیدی در شناسایی صحیح گونههای ژملا میباشد.
دو گونه مهم ائروکوکوس از نظر بالینی که ممکن است از نمونههای بالینی ایزوله گردند ائروکوکوس یورینه[19] و ائروکوکوس ویریدنس[20] است. هردو بروی پلیتهای آگار شبیه استرپتوکوکهای ویریدانس یا انتروکوکها هستند، اگرچه در رنگآمیزی گرم بهصورت تتراد دیده میشوند. ائروکوکوس یورینه دارای تست PYR منفی و LAP منفی است. هردو در حضور NaCl رشد میکنند. هیچکدام بیهوازی نیستند و ائروکوکوس ویریدنس معمولاً تحت شرایط بیهوازی رشد نمیکند. ائروکوکوس یورینه به پنیسیلین و نیز نیتروفورانتوئین حساس است، اما ممکن است به سولفانامیدها مقاوم باشد.
تفاوتهایی در پاسخ تریمتوپریم گزارش شده است. یک عضو جدید از جنس ائروکوکوس، ائروکوکوس سانگوئینیکولا[21] میباشد که بهندرت از نمونههای بالینی جدا میگردد و دارای LAP و PYR مثبت است، اگرچه این دو تست در شناسایی تأئیدی استفاده نمیشوند. استفاده از MALDI-TOF میتواند سبب فراهم شدن نتایج قابلاعتماد گردد. این باکتری میتواند مسئول عفونت دستگاه ادراری، باکتریمی و اندوکاردیت عفونی باشد. همانند ائروکوکوس یورینه، ایزولههای ائروکوکوس سانگوئینیکولا معمولاً به پنیسیلین و نیتروفورانتوئین حساس هستند، اما پاسخ آنها به سولفونامیدها و کینولونها متغیر است.
[1] S. pyogenes
[2] l-pyrrolidonyl-β-naphthylamide
[3] S. agalactiae
[4] Enterococcus flavus
[5] Enterococcus gallinarum
[6] Enterococcus columbae
[7] Chemoorganotroph
[8] Homofermentative
[9] S. bovis
[10] S. gallolyticus
[11] The subspecies gallolyticus, pasteurianus, and macedonicus
[12] S. equinus
[13] S. infantarius
[14]The subspecies infantarius and lutetiensis
[15] S. alactolyticus
[16] S. pneumoniae
[17] Gemella hemolysans
[18] Gemella morbillorum
[19] Aerococcus urinae
[20] Aerococcus viridans
[21] Aerococcus sanguinicola
نگاهی گذرا بر تشخیص باکتریولوژیک استرپتوکوکوس پنومونیه
https://www.sciencedirect.com/topics/medicine-and-dentistry/gram-positive-cocci
https://www.ncbi.nlm.nih.gov/books/NBK470553/
https://www.uptodate.com/contents/table-of-contents/infectious-diseases/gram-positive-cocci
برای دانلود پی دی اف بر روی لینک زیر کلیک کنید
ورود / ثبت نام